Дорсалгия поясничного отдела позвоночника код мкб
Боль в спине, или дорсалгия, возникает у большинства людей в течение жизни. Если они временные, быстро проходят и появляются нечасто, переживать незачем. Но если дискомфорт возникает постоянно, носит выраженный характер и сопровождается дополнительными симптомами, пациенту следует пройти диагностику и выяснить, что происходит с его организмом.
Дорсалгия: коды по МКБ-10
Дорсалгия может возникать периодически или регулярно в любом отделе позвоночника
Болям в спине, или дорсалгии, присвоен код по МКБ-10 М54, исключающий психогенную причину. Также симптом имеет дополнительные коды в зависимости от характера и локализации:
- М54.0 – панникулит шейного отдела позвоночника;
- М54.1 – радикулопатия, включающая невриты поясничной, грудной, плечевой и крестцовой зоны;
- М54.2 – цервикалгия;
- М54.3 – ишиас;
- М54.4 – люмбаго-ишиас;
- М54.5 – поясничная боль и другие боли внизу спины;
- М54.6 – дорсалгия грудного отдела;
- М54.8 – боль другого характера в спине;
- М54.9 – неуточненная боль в спине.
Согласно МКБ-10, дорсалгии разделяются на шейные, грудные, поясничные и пояснично-крестцовые.
Знание кода по МКБ-10 необходимо, чтобы врачи могли ориентироваться на принятые стандарты диагностики и лечения заболеваний в соответствии с международными нормами.
Классификация болей по характеру
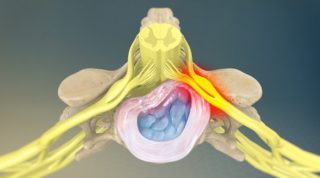
Чаще всего боль возникает из-за ущемления нерва при корешковом синдроме
Один из методов классификации болей в позвоночнике – по их характеру – выглядит так:
- Корешковые боли, или радикулопатии. Они возникают при сдавливании нервного корешка, что может происходить при самых разных заболеваниях позвоночника, а также на фоне опухолей внутренних органов, сдавливающих окружающие ткани.
- Неспецифические, или доброкачественные дорсопатии. Возникают преимущественно на фоне длительно текущего остеохондроза, ведущего к устоявшимся дисфункциям скелетно-мышечной системы.
- Опасные, или специфические боли. Развиваются быстро, остро, часто характерны для туберкулеза позвоночника, переломов, опухолей и метастазов.
Однако это не единственный способ классификации болезненных ощущений в позвоночнике.
Симптомы и локализация
Врачи часто дают названия болям, характерным для того или иного отдела позвоночника:
- Шейные боли. Цервикалгией называют хронические тупые ощущения, тогда как цервикаго – это резкие приступы шейной боли, отдающей в затылок.
- Грудинные боли. Также делятся на 2 типа: хронические торакалгии и прострелы торакаго.
- Поясничные и крестцовые боли. Люмбалгия в роли ноющей боли, люмбаго – прострел и люмбоишиалгия – боль с отдачей в нижние конечности.
Выделяют миофасциальные боли в спине, связанные с мышечным корсетом. Особенно сильны симптомы при поражении глубоких мышц спины, расположенных близко к нервным окончаниям позвоночника.
Типы интенсивности
Распространенный способ определения типа болей – по их интенсивности:
- Острые боли. Возникают преимущественно при травмах, вызванных резкими движениями, падениями, прыжками. Острая боль может развиваться на фоне таких нарушений, как невралгия, или заболеваний типа остеопороза, Педжета. Острые боли часто становятся следствием сдавливания нервного корешка и деформации позвоночного диска.
- Хронические боли. Возникают преимущественно на фоне хронических заболеваний: спондилеза, опухолей, а также из-за патологий органов. При болезнях внутренних органов хронические боли локализованы преимущественно в пояснице, что связано с положением самих органов (яичники, кишечник, матка, мочевой пузырь).
Острые и хронические боли в спине могут развиваться во время обострения болезней, а также под действием некоторых внешних факторов.
К внешним факторам, провоцирующим боль, относят эмоциональное состояние пациентов: люди, склонные к апатии и депрессии, чаще болеют. Также вызывают боли переохлаждения, алкоголь, вредные привычки, лишний вес, чрезмерные физические нагрузки.
Патологические причины болей в спине
Среди патологических причин болей в спине в области позвоночника выделяют несколько групп заболеваний: костей и мышц, сердца, ЖКТ, а также легочной системы.
Нарушения опорно-двигательного аппарата
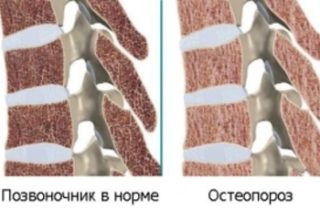
У женщин в период климакса происходит вымывание ионов кальция из костей, развивается начальная стадия остеопороза
Среди заболеваний, вызывающих боль по ходу позвоночника, выделяют распространенные патологии опорно-двигательной системы:
- Артрит. Протекает в самых разных формах, может поражать один или несколько отделов позвоночника, влияет на связки, суставы и даже мышцы. Сопровождается отеками, ограничением подвижности и воспалительными процессами. Боль может ощущаться даже при глубоком вдохе.
- Травмы позвоночника. Компрессионные переломы, спондилолистез, а также смещение дисков, ушибы и удары приводят к выраженной боли, которая усиливается при движении. Если перелом затронул спинной мозг, может случиться паралич.
- Грыжи и протрузии. Эти состояния развиваются вследствие других заболеваний позвоночника. Могут вызывать онемение ног и рук, мурашки, покалывание. В будущем происходят прострелы в зоне пораженного участка.
- Остеопороз. Заболевание, которое чаще всего отмечается у женщин старше 50 лет. Сопровождается изменением костных структур и вымыванием кальция из организма.
- Остеохондроз. Одна из самых распространенных патологий, при которой боль может быть локализована в разных отделах позвоночника. Остеохондроз сопровождается воспалением, изменением пульпозного кольца и сдавливанием нервных корешков.
- Спондилез. Заболевание хронического характера, при котором на позвонках нарастают остеофиты, сдавливающие нервные корешки.
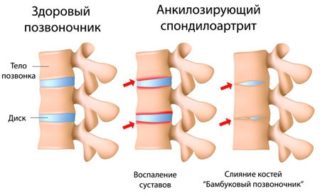
Болезнь Бехтерева характерна для мужчин, женщины болеют редко
Следует выделить болезнь Бехтерева, которая встречается преимущественно у мужчин. Анкилозирующий спондилоартрит сопровождается воспалением позвоночника, острой болью даже на первых стадиях.
Провоцируют боль в позвоночнике инфекции, протекающие на фоне туберкулеза, сифилиса и остеомиелита. Встречаются они нечасто, есть эффективный способ профилактики – вакцинация. Однако в группу риска попадают люди с нарушениями иммунной системы.
Неприятные симптомы также возникают при кифозе, сколиозе и других формах искривления позвоночника. Боль появляется из-за постепенного развития болезни, приводящего к воспалению, сдавливанию нервных окончаний и смещению дисков. Спровоцировать искривление могут микротрещинки и нестабильность позвонков, которое происходит при неправильном положении тела во время сна или сидения на стуле.
Мышечные нарушения
Изменения в мышечных волокнах по различным причинам приводят к хронической боли
Боль в спине могут спровоцировать патологии мышечных систем: миозит, сопровождающийся воспалительными процессами, люмбалгия, протекающая на фоне других заболеваний позвоночника, мышечные спазмы.
Все эти нарушения возникают из-за переохлаждения, чрезмерных нагрузок и других факторов, часто проходят самостоятельно.
Межреберная невралгия – острое, неприятное состояние, которое часто путают с инфарктом и стенокардией. Происходит ущемление нервного корешка справа или слева от позвоночника, что вызывает очень сильную боль, локализованную с одной из этих сторон.
Патологии внутренних органов
Вызывать боль в позвоночнике могут заболевания, никак не связанные с нарушениями в позвонках. Отраженные боли часто сопровождаются дополнительными симптомами:
- Инфаркт миокарда. Острое поражение сердечной мышцы, при котором боль возникает по центру со спины, носит резкий характер, сопровождается одышкой, потливостью, бледностью и головокружением. Может появиться тошнота и рвота, боль в эпигастральной области.
- Стенокардия. Сопровождается панической атакой, боль может отдавать в плечо, грудную клетку и спину. Болезненность давящая, жгучая.
- Пневмония. Почти всегда воспаление легких протекает с высокой температурой, с чувством сдавливания в области лопаток. Возникает одышка, надсадный кашель, гипертермия.
- Бронхит. Всегда сопровождается кашлем, усиливающимся в ночное время. Острый бронхит протекает с температурой.
- Воспаление в почках. Среди отличительных признаков – изменения мочи, отечность конечностей.
- Болезни ЖКТ. Панкреатит, гастрит, язва, холецистит и другие нарушения могут отдавать в позвоночник. Но они всегда сопровождаются симптомами со стороны кишечника: тошнотой, рвотой, отрыжкой, диареей или запорами.
Иногда боль в спине развивается на фоне гинекологических нарушений: кист, эндометриоза, аднексита, сальпингита и при внематочной беременности. У мужчин болезненность может появиться на фоне воспалении простаты.
Непатологические причины болей в позвоночнике

У людей с лишним весом нагрузка на позвоночник в несколько раз выше
Вызывать боль в позвоночнике могут внешние факторы, а также причины, которые никак не связаны напрямую с заболеваниями:
- эмоциональное перенапряжение – пациенты недооценивают тот факт, что стрессы и эмоциональные нагрузки способны вызывать боли неуточненного характера, особенно в пояснице и шее;
- преклонный возраст – у людей старше 60 лет болезненные ощущения могут возникать из-за естественных процессов в организме;
- малоподвижный образ жизни – мышцы спины при отсутствии нагрузок постепенно ослабевают, что может приводить к болезненным ощущениям;
- лишний вес и вредные привычки – негативно сказываются на состоянии организма и мышц;
- боли во сне – могут быть спровоцированы неправильным выбором ортопедических средств, а также недостатком кальция, спазмами и развитием остеохондроза.
У некоторых пациентов боли в позвоночнике сохраняются после операции, связанной с этой структурой организма. Иногда боль возникает после операции на внутренних органах, расположенных рядом с позвоночным столбом.
У женщин боль в позвоночнике развивается во 2-3 триместре беременности, избавиться от которой можно регулярными физическими нагрузками, предназначенными для беременных, а также путем ношения специального бандажа.
Методы диагностики болей в спине
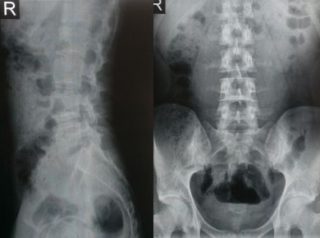
Рентген позвоночника — самый простой способ определить проблему в костной ткани
Узнать, почему постоянно болит спина, можно только после прохождения полноценного цикла диагностики. Начать его следует с обращения к неврологу. Далее эксперт назначает инструментальное обследование и сдачу анализов, также может потребоваться диагностика других специалистов: гастроэнтеролога, кардиолога, гинеколога у женщин и уролога у мужчин, нефролога, ортопеда и вертебролога.
После внешнего осмотра и прощупывания позвоночника пациента направляют на обследование:
- Рентген. С его помощью можно понять, что происходит с позвоночником и хрящевыми тканями, увидеть особенности кровообращения.
- УЗИ сосудов. Требуется для уточнения диагноза при подозрении на ишемию и другие нарушения кровообращения.
- Анализ крови и мочи. Выявляет воспаление, гормональную составляющую, наличие инфекций и общий дефицит тех или иных витаминов, минералов.
- КТ и МРТ. Используются для точной диагностики мягких тканей, послойного изучения органов и структурных изменений в нервах, позвонках.
Для уточнения диагноза могут потребоваться другие процедуры. Для исключения болезней сердца делают ЭКГ, а для определения состояния легких – флюорографию.
Диагностика очень важна для получения точных и полных сведений о состоянии здоровья человека. Если начать лечение без прохождения всех этих процедур, эффективности от него не будет.
Методы лечения
В зависимости от причины заболевания позвоночника врач назначает комплекс лечения
После постановки диагноза врач подбирает тактику лечения болей в позвоночнике. Для разных заболеваний подходы отличаются. Среди основных принципов терапии можно выделить:
- Остеохондроз. Применение НПВС, анальгетиков и новокаиновых блокад для быстрого устранения боли. ЛФК, гимнастика, иглоукалывание, массаж, электрофорез для реабилитации.
- Сколиоз. Для его лечения также используют ЛФК, массаж, физиотерапию. Дополнительно применяют НПВС, витамины, хондропроекторы и миорелаксанты. Для устранения тяжелых форм болезни назначают операцию и последующее ношение корсета.
- Протрузии и грыжи. Боли блокируют анальгетиками и блокадами, НПВС.
- Патологии сердца. Сначала принимают нитроглицерин. В дальнейшем назначают бета-блокаторы, статины, антиагреганты. Обязательно прописывают диету, курортное лечение и операцию в тяжелых случаях.
- Язва и гастрит. Лечат медикаментами, диетой и фитотерапией.
- Холецистит, панкреатит. Принимают ферменты, антибиотики, спазмолитики, желчегонные. Назначают диету, операцию.
- Патологии почек. Принимают антибиотики, иммуностимуляторы и диуретики, а также спазмолитики. Назначают фитотерапию и бессолевую диету.
- Гинекологические нарушения. Принимают противовоспалительные или антибактериальные средства, а также гормоны. Иногда назначают физиотерапию и лапароскопию.
При мышечных спазмах, вызванных перенапряжением или другими болезнями, используют миорелаксанты, массаж, физиотерапию, мази и НПВС.
Лечение медикаментами – одно из основных направлений терапии болей в спине, но оно не должно заменять другие рекомендации врача. Для полного восстановления требуется комплексный подход к решению проблемы.
Способы профилактики

Умеренная физическая нагрузка снижает риск заболевания опорно-двигательного аппарата
Если пациент постоянно сталкивается с тем, что у него появляется боль в позвоночнике, нужно полностью пересмотреть подход к питанию, образ жизни и качество физических нагрузок. К классическим способам профилактики болей в спине относят:
- защита позвоночника от травм, которые могут привести к открытым или компрессионным переломам позвонков;
- диагностика и своевременное лечение инфекционных и других заболеваний;
- включение в рацион продуктов, богатых минералами и витаминами, употребление желатина, белковой пищи;
- забота о весе, предотвращение набора килограммов и достаточная физическая активность для укрепления мышц и улучшения обменных процессов;
- отказ от высоких каблуков, правильная организация рабочего места при сидячей работе для сохранения осанки;
- защита от чрезмерных физических нагрузок, особенно это касается мужчин;
- отказ от таких вредных привычек, как переедание, употребление алкоголя, курение;
- использование правильных матрасов и подушек для сна, отказ от кривых поверхностей;
- постоянные перерывы для разминки при сидячей работе.
Можно добавить к своему образу жизни плавание, легкую гимнастику, йогу – они полезны для здоровья спины. От силовых упражнений и контактных видов спорта при склонности к болям и патологиям позвоночника лучше отказаться.
Избавиться от болей в спине можно только при выяснении причины. После диагностики и выбора оптимального способа лечения выявленных отклонений пациенту нужно изменить образ жизни в сторону его оздоровления и улучшения.
Источник
Дорсалгия что это такое? Многие пациенты задаются этим вопросом, обнаруживая в диагнозе неизвестное слово. Этот термин есть болезненные ощущения в позвоночнике, которые могут быть симптомами множества заболеваний. В статье мы подробно разберем не только факторы возникновения, но также рассмотрим особенности диагностики, современные подходы к лечению. В медицине часто схожие симптомы объединяют одним термином, для четкого разграничения недугов и более понятной классификации. Общие названия есть не только у признаков, но даже целого ряда заболеваний. Боли в спине, как частый спутник дегенеративных заболеваний, также объединены в особый класс.
Дорсалгия что это такое: причины
Факторы, которые могут вызвать дорсалгию объединяют в 2 большие группы:
- вертеброгенные (непосредственно связаны с позвоночником);
- невертеброгенные (не касающиеся позвоночного столба).
Самой частой причиной развития боли в спине является дегенеративно-дистрофические процессы или остеохондроз (все о данном недуге можно посмотреть здесь). Причем основу составляют радикулопатии – симптомы от раздражения или сдавливания нервных корешков. Не исключение опухолевые образования позвоночника, синдром конского хвоста.
Хроническая вертеброгенная дорсалгия — факторы развития:
- Грыжевые выпячивания.
- Нарушения осанки (сколиоз и кифоз).
- Спондилез.
- Артриты и артрозы суставов.
- Аномалии развития и патологические образования (остеофиты).
- «Соскальзывающие» позвонки (нестабильность столба при спондилолистезе).
- Травмы.
- Остеопороз во время менопаузы.
- Воспалительные процессы.
- Стеноз позвоночного канала.
- Постоянные стрессы.
Но неприятные ощущения не всегда связаны с костной системой спины. Часто боль может быть «отраженной» — проецироваться от внутренних органов, мускулов, и даже спинного мозга. К невертеброгенным спинным болям относят опухоли, миофасциальный болевой синдром, инфекционные заболевания (туберкулез, остеомиелит), и множество соматических заболеваний, от аппендицита, инфаркта миокарда до онкозаболеваний (у мамы болела спина, а был рак шейки матки).
В задачу врача входит правильная диагностика, чтобы отличить боли позвоночника от других схожей с ними видами.
Отличное видео, что же такое дорсалгия
Как развивается дорсалгия
Несмотря на различие причин дорсалгии позвоночника, выделяют 3 общих механизма развития болей:
- Повышение чувствительности болевых рецепторов под воздействием травмы или других патологических процессов. Чувствительные клетки находятся в области фиброзного кольца, продольной связки, отростков и пр. При повреждении, деструкции запускается воспалительная реакция, которая провоцирует выделение провоспалительных и алгогенных веществ. Именно они запускают процесс обострения чувствительности (сенситизации).
- Травматизация нервов (корешков, ганглиев) в результате болезни или травмы. Такой механизм способствует возникновению неврогенной боли.
- Центральная сенситизация (вовлечение в процесс спинного мозга) – по началу является защитной реакцией, но при хронических болях приводит к обострению и усилению неприятных ощущений.
Симптомы
Признаки заболеваний разнятся в зависимости от отдела позвоночника, а также какие симптомы преобладают – компрессионные (от сдавления) или рефлекторные (импульсные из-за патологий позвоночника).
Для «сдавленных» болей характерна локальная боль в спине, с иррадиацией в конечность. Неприятные ощущения усиливаются во время кашля, чихания. Особое внимание стоит уделять нарушениям чувствительность – один из главных признаков корешкового синдрома.
Рефлекторные боли проходят без «прострелов», они локализуются в одном месте, имеют постоянный характер. Усиление болезненности происходит во время физической нагрузки.
В последнее время в медицине часто спорят о явлении дорсалгий. Богачева Лариса Анатольевна, современный научный работник и ортопед, в своих работах о боли в спине ставит на первое место мышечно-тонический синдром. Она считает, что все процессы в позвоночнике ведут к спазмам мышц, которые и являются основными провокаторами болезненности.
Классификация дорсалгий
Все дорсалгии по международному коду МКБ-10 объединены в разделе другие дорсопатии. Данная номенклатура исключает из списка болей в спине онкологию, инфекции, травмы и болезни внутренних органов.
Дорсалгия по мкб относится к классу М54 (от 54.0 до 54.9) куда включены все виды болей по отделам позвоночника (шейный, грудной, поясничный, крестцовый), а также с неуточненной этиологией.
Из международной классификации дорсалгий исключены поражения, связанные с межпозвоночными грыжами.
Шейный отдел
Во многом симптомы шейной дорсалгии связаны с особенностью анатомического строения. Основную опасность составляет поражение не только нервов, но и спинного мозга, артерий, питающих головной мозг. При компрессии обычно «выпадают» верхние конечности с полным или частичными парезами (паралич). Боли в шее еще называют цервикалгии.
В зависимости от поврежденного корешка выделяют следующие симптомы:
- С III – болезненность у основания головы.
- С IV — неприятные ощущения в области ключицы и плеча, возможны сердечные боли. Атрофические изменения мышц плеча (трапецивидная, ременная).
- C V – боли в шее, лопатке, плече. Изменение дельтовидной мышцы.
- C VI, VII, VIII – дорсалгии шеи, лопатки, плеча с отдачей в руку. Слабость мышц конечности, снижение сухожильных рефлексов.
Для рефлекторных болей характерны прострелы в затылок. Чувствительность не меняется, однако при осмотре отмечается болезненность пальпации столба.
Прочтите: Дорсопатия шейного отдела позвоночника
Грудной отдел
Район груди является наименее подверженным остеохондрозным изменениям из-за плотности каркаса клетки. Она не дает проявляться смещению и вызывать компрессионные изменения Возникающие дорсалгии грудного отдела позвоночника чаще всего связаны с воспалительными процессами, смещениями позвонков.
Болезненность спины в районе груди называют торакалгия.
Поясничный отдел
Самый часто встречаемый вид патологии – это люмбалгия (дорсалгия поясничного отдела позвоночника) и ишиас (крестцовый отдел). Очень часто два этих отдела страдают одновременно (в медицине такое поражение носит название любмаго с ишиасом или люмбосакралгия).
Для болей в пояснице характерно:
- Прострел – или люмбаго, провоцирует обычно усиленная физическая нагрузка, подъем тяжести. Основу составляет вынужденная поза (обычно это сгибание) и напряженность мускулов.
- Выпадение рефлексов колена, ахиллова сухожилия.
- Слабость мышц ног.
- Болезненность по ходу бедра, голени, стоп.
МКБ из дорсалгий поясничного отдела исключает заболевания с поражением седалищного нерва (синдром грушевидной мышцы).
Таблица: дифференциальная диагностика болей при соматических заболеваниях
| Диагноз | Характеристика боли | Статус локалис (данные осмотра) |
| Инфаркт | Жгучая, острая боль в районе лопаток с возможной иррадиацией в левую руку, шею. Ощущение страха смерти, холодный пот. | Изменения на ЭКГ. Синюшность губ, кончиков пальцев. |
| Плеврит | Острые боли, усиливающиеся при вдохе, кашле. Иррадиирущее вокруг грудной клетки. | Изменения дыхание при аускультации, одышка, невропатия межреберного нерва. |
| Язва с пенетрацией (открытая) | Тупые боли в спине с опоясывающим характером. | Темный кал (мелена), рвота с кровью, напряженность мышц живота. |
| Почечная колика | Сильные ноющие боли в области поясницы, с возможной иррадиацией в половые органы, по ходу мочеточника | Учащенное мочеиспускание, рвота, резкое повышение давления, |
| Острый холецистит | Боль в правом подреберье с иррадиацией в плечо, «прострелами» в поясницу, правую лопатку. | Сопровождается тошнотой, рвотой, подъемом температуры, желтухой. |
| Аппендицит | Болезненные ощущения в животе с отдачей в поясницу, бедро справа. Усиление негативных признаков при сгибании правой ноги | Рвота, температура, тошнота, |
| Онкология малого таза | Боли в низу живота, дискомфорт во время секса, тяжесть в спине | Кровотечения у женщин, интоксикация |
Крайне важно обращать внимание на настораживающие симптомы при дорсалгиях, чтобы назначить дополнительные обследования внутренних органов. Это «красные флажки» для врача:
- Боль сохраняется в покое не связанная с позвоночником.
- Возраст до 20 лет и после 60.
- Похудание без причины.
- Стандартные методики лечения не вызывают облегчения в течение 1 месяца.
- Ночные боли.
- Болезненность при постукивании по позвоночнику.
- Наличие в анамнезе приема наркотиков, серьезных травм, длительной терапии кортикостероидами.
- Высокая температура тела.
- Наличие изменения чувствительности конечностях, работы органов таза.
Эти признаки могут свидетельствовать о серьезных соматических или неврологических расстройствах, возможное наличие опухоли, инфекции.
Диагностика
Выявление причины болезненности – главная задача врача. Важно своевременно распознать патологию заболеваний внутренних органов, без дополнительной диагностики не обойтись. При обращении по поводу болей в спине самым первым назначают проведение рентгенографии в нескольких проекциях. Также обязательно провести и общие анализы – кровь, моча, ЭКГ (особенно при болезненности грудном отделе позвоночника).
Сомнительные результаты перепроверяют при помощи МРТ или КТ-диагностики. Также возможно назначение УЗИ органов брюшной полости, женщинам посетить гинеколога.
Современный подход к лечению
Для многих заболеваний в основе терапии лежит борьба с причиной (например, прием антибиотиков во время инфекционного процесса). В случае дорсалгий лечение рекомендуется начинать не с устранения этиологического фактора (исправление осанки, удаление грыжи), а со снятия воспаления. Именно этот процесс сопровождает болевые ощущения, поэтому использование противовоспалительных препаратов помогает быстро устранить негативный симптом.

В общие рекомендации входит:
- Покой – максимально разгрузить поврежденный отдел столба. Нужно организовать правильное место для сна – специальный ортопедический матрас или, на худой конец, подложить щит из досок. Несколько дней лучше провести в постели.
- Комплексный подход – медикаменты помогают оперативно купировать болевой синдром дает полноценное и длительное избавление от боли.
Медикаментозная терапия
В первую фазу лечения входит назначение нестероидных противовоспалительных препаратов и миорелаксантов. Раннее применение этих лекарств совместно с использованием корсетов, воротников помогает снизить вероятность хронизации боли.
Важно: назначение НПВС требует обязательного контроля за работой ЖКТ и артериальным давлением (особенно у пожилых). Длительное применение противовоспалительных средств чревато возникновением язвы, причем за счет достаточно сильного обезболивающего эффекта симптомы пенетрации (открытия язвы) протекают без клинических признаков.
Современные исследования установили, что наиболее безопасными для пищеварительного тракта препаратами являются лекарства на основе мелоксикама, даже при увеличении дозировки до 15 мг.
Также рекомендуется использовать средства отсроченного действия. В первые они начались использоваться у пациентов с артрозами – препараты с хонроитином и глюкозамином. Их действие было медленным – первые результаты появлялись только через 1-1,5 месяца. Однако они также обладают умеренными противовоспалительным и обезболивающим действием, но без побочных эффектов. Совместное использование данных препаратов с НПВС позволяет значительно уменьшить дозировки последних, а также ускорить регенерацию хрящевой ткани.
В дополнение к этой терапии рекомендуется включать миорелаксанты (баклофен, сирдалут), которые хорошо воздействуют при мышечно-тонической синдроме. Также назначают комбинированные нейротропные комплексы с повышенными дозами витаминов группы В, которые ускоряют восстановление нервной ткани.
Сильные боли на начальном этапе можно купировать с помощью инъекционных блокад.
Использование мазей, компресса (30–50% раствор димексида и новокаина).
ЛФК и физиолечение
Наряду с медикаментами обязательно в лечение дорсалгий вертеброгенного генеза должна входить физиотерапия – УВЧ, магнитотерапия, иглоукалывание. После устранения болезненности можно назначать массаж, особенно с воздействием на триггерные точки, мануальная терапия.
Если все приведенные выше метода не помогают в течение 3 месяцев, то рассматривается актуальность проведения оперативного вмешательства.
Профилактика
Большое внимание для профилактики хронических вертеброгенных дорсалгий, имеет адекватное лечение острого периода. Чаще всего человеку нужно быстрее вернуться к работе, в итоге не долеченный процесс переходит в рецидив. Виновник всему наш поликлинический режим выдачи больничных при данных патологиях. При остром течении обязательное стационарное лечение, с рекомендациями и контролем у участкового врача. Но к сожалению вообще не обращаются за помощью, а обходятся домашним лечением, чисто обезболивающими.
Как, избежать повторов болевого синдрома.
- Диспансеризация поможет выявить невертебральную патологию и своевременное принятие лечебных процедур.
- Умеренные нагрузки на позвоночник.
- Регулярная растяжка мышц и утренняя зарядка.
- Борьба с триггерными точками. Что это такое здесь.
- Не злоупотреблять пастельным режимом, а постепенно возвращаться к активной жизни.
- Сокращать до минимума НПВП и миорелаксанты, а больше уделять спортивным нагрузкам (ходьба, плавание), которые укрепляют мускулатуру скелета.
- Избегать опасные виды спорта для спины (горные лыжи, бег, скейтборд).
- Избавиться от лишних килограммов наладив питание.
- Выбрать ортопедическую подушку и матрас.
- Стараться избегать стрессовых ситуаций.
Опять же на практике, я свидетель, небольшой процент занимаются ЛФК в стационарах, не говоря уже о доме, чуть отпустило, уже считается, что помощь оказана, все в порядке. Но это спокойствие до следующего приступа. Существует десятки комплексов упражнений для растяжения и укрепления мышечного корсета. Но не хватает дисциплины и силы воли их делать постоянно.
Что это такое дорсалгии и как их избегать, мы разобрали, осталось за малом начать практиковать. Движение — это жизнь, помните об этом.
Берегите себя и свой позвоночник!
Источник



