Интрамедуллярная опухоль спинного мозга поясничный отдел

Интрамедуллярные опухоли спинного мозга — спинальные новообразования, возникающие в спинномозговом веществе. Наиболее часто это глиомы, реже — сосудистые опухоли, крайне редко — липомы, тератомы, дермоид, холестеатомы, шванномы и др. Проявляются болевым синдромом, сенсорными нарушениями, парезами, тазовой дисфункцией. Наиболее точно интрамедуллярные опухоли диагностируются по данным МРТ и ангиографии спинного мозга, а также результатам исследования тканей новообразования. Лечение хирургическое: по возможности выполняется радикальное удаление опухоли с последующей комплексной реабилитационной терапией.
Общие сведения
Интрамедуллярные опухоли спинного мозга достаточно редки, по различным данным они занимают от 2,5 до 8% всех опухолей ЦНС и не более 18-20% спинальных опухолей. Интрамедуллярные (внутримозговые) спинальные опухоли растут из вещества спинного мозга. При этом они могут располагаться исключительно в пределах спинного мозга, не выходя за его пиальную оболочку, формировать на поверхности мозга экзофитное выпячивание или значительно разрастаться, заполняя своей массой субдуральное пространство. Наиболее часто внутримозговые новообразования наблюдаются в шейных сегментах спинного мозга. Около 70% внутримозговых спинальных опухолей составляют глиомы — новообразования из глиальных мозговых клеток. Среди них наиболее распространены астроцитомы и эпендимомы. Первые наблюдаются преимущественно в детском возрасте, вторые — у лиц среднего возраста и старше.
Попытки удаления интрамедуллярных опухолей предпринимались с 1911 г. Однако они не имели успеха и еще в 70-х гг. прошлого века нейрохирурги при обнаружении в ходе операции внутримозгового характера опухоли предпочитали оставлять ее неудаленной, а лишь рассекать дуральную оболочку для декомпрессии спинномозгового канала. Применение в нейрохирургической практике микрохирургической техники, ультразвукового аспиратора, операционного лазера, точного планирования операции при помощи МРТ значительно увеличило возможности удаления интрамедуллярных опухолей и дало надежду многим пациентам. Дальнейшее усовершенствование операционных методик и реабилитационного послеоперационного лечения является сегодня насущной проблемой для специалистов в области нейрохирургии и неврологии.
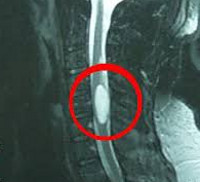
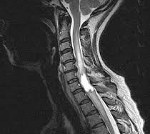
Интрамедуллярные опухоли спинного мозга
Классификация интрамедуллярных опухолей
В зависимости от типа среди интрамедуллярных спинальных новообразований выделяют глиомы (астроцитомы, эпендимомы, олигодендроглиомы, олигоастроцитомы), сосудистые опухоли (гемангиобластомы, каверномы), липомы, невриномы, дермоидные опухоли, тератомы, холестеатомы, лимфомы, шванномы. По распространенности сосудистые опухоли занимают второе место после глиом, их доля среди всех внутримозговых спинальных опухолей составляет около 15%. Остальные виды новообразований встречаются значительно реже. По локализации классифицируют медуллоцервикальные, шейные, шейно-грудные, грудные, поясничные новообразования и опухоли эпиконуса и конуса. Интрамедуллярные опухоли спинного мозга могут быть метастатическими, что имеет место при раке молочной железы, раке легкого, почечно-клеточном раке, меланоме и пр.
С нейрохирургической точки зрения важное значение имеет классификация опухолей по типу их роста на диффузные и фокальные. Диффузно (инфильтративно) растущие новообразования не дают четкого разграничения со спинномозговыми тканями, их распространенность варьирует от поражения одного сегмента до нарушения структуры всего спинного мозга. Диффузный рост типичен для астроцитом, глиобластом, олигодендроглиом, некоторых эпендимом. Фокально растущие опухоли могут охватывать от 1 до 7 спинальных сегментов, но они четко разграничены с тканями спинного мозга, что благоприятствует их радикальному удалению. Фокальным ростом отличаются эпендимомы, гемангиобластомы, кавернозные ангиомы, липомы, тератомы, невриномы.
В хирургической практике применяется также классификация итрамедуллярных опухолей на экзо- и эндофитные. Экзофитные новообразования распространяются за пределы пиальной оболочки и продолжают расти на поверхности спинного мозга. К таким опухолям относятся гемангиобластомы, липомы, дермоиды, тератомы. Эндофитные образования растут внутри спинного мозга, не выходя за его пиальную оболочку. Эндофитными являются эпендимомы, астроцитомы, метастатические опухоли.
Симптомы интрамедуллярных опухолей
Внутримозговые спинальные опухоли зачастую характеризуются относительно медленным развитием клинической картины с существованием длительного периода слабо выраженных проявлений. По некоторым данным, время от появления первых симптомов до обращения пациента к нейрохирургам варьирует от 3 мес. до 11 лет, но в среднем составляет 4,5 года. Типичным симптомом дебюта опухоли выступает боль вдоль позвоночника в области расположения новообразования. Она носит протопатический характер — длительная ноющая и тупая боль, точную локализацию которой пациенты затрудняются указать. Отличительной особенностью боли является ее появление в горизонтальном положении и ночью, в то время как боли связанные, например, с остеохондрозом позвоночника, напротив, в положении лежа уменьшаются и проходят. Подобный болевой синдром отмечается примерно в 70% случаев.
У 10% пациентов боль имеет радикулярный характер — острые пекущие или жгучие «прострелы», идущие в нисходящем направлении по ходу иннервации 1-2 спинальных корешков. Редко интрамедуллярные опухоли манифестируют возникновением дизестезий — сенсорных расстройств в виде холода/жара в 1 или нескольких конечностях. Обычно клиника внутримозговых спинальных новообразований включает локализующиеся соответственно уровню поражения нарушения поверхностных видов чувствительности (чувство боли и температуры) при сохранности глубоких (тактильные ощущения и позиционная чувствительность). В ряде случаев первичным симптомом выступает слабость в ногах, которая сопровождается повышением мышечного тонуса и атрофией мышц. При поражении шейных и грудных спинальных сегментов пирамидные проявления (спастика, гиперрефлексия, патологические стопные знаки) могут наблюдаться довольно рано.
Клиника интрамедуллярных опухолей варьирует в соответствии с их местоположением по длиннику спинного мозга. Так, медуллоцервикальные новообразования сопровождаются церебральной симптоматикой: признаками внутричерепной гипертензии, атаксией, зрительными нарушениями. Опухоли шейных сегментов зачастую дебютируют затылочными болями с последующим присоединением пареза и гипестезии в одной руке. Нижний парапарез возникает по прошествии нескольких месяцев или даже лет, а тазовая дисфункция — только на поздних стадиях. Интрамедуллярные опухоли грудной локализации часто манифестируют появлением легкого сколиоза. Затем возникают боли и тоническое напряжение паравертебральных мышц, дискомфорт при движениях. Сенсорные расстройства мало характерны, среди них преобладают парестезии и дисестезии. Тазовые нарушения относятся к поздним проявлениям. Интрамедуллярные опухоли эпиконуса/конуса отличаются ранним возникновением тазовой дисфункции и нарушениями чувствительности аногенитальной зоны.
Диагностика интрамедуллярных опухолей
Эпендимомы и астроцитомы, достигшие крупных размеров, могут давать фиксируемое при фронтальной рентгенографии позвоночника расширение позвоночного канала, однако наличие этого рентген-признака позволяет лишь заподозрить опухоль. Исследование цереброспинальной жидкости дает неврологу возможность исключить воспалительные поражения спинного мозга (миелит) и гематомиелию. В пользу опухолевого процесса свидетельствует наличие белково-клеточной диссоциации и выраженного гиперальмубиноза. Опухолевые клетки в ликворе являются довольно редкой находкой. Объективизация неврологических изменений и динамическое наблюдение за ними выполняется методами электронейромиографии и исследованием вызванных потенциалов.
Ранее диагностика спинальных новообразований осуществлялась при помощи миелографии. В настоящее время на смену ей пришли томографические методы нейровизуализации. Использование КТ позвоночника позволяет дифференцировать интрамедуллярные опухоли спинного мозга с его кистами, гематомиелией и сирингомиелией; диагностировать сдавление спинного мозга. Но наиболее информативным способом диагностики спинальных опухолей на сегодняшний день выступает МРТ позвоночника.
МРТ позволяет предположить тип опухоли, определить ее диффузный или фокальный характер, установить точную локализацию и распространенность. Все эти данные необходимы не только с диагностической точки зрения, но и для адекватного планирования хирургического лечения. Т1-режим более информативен в отношении кистозных и солидных составляющих новообразования, Т2-режим — в отношении кист и визуализации цереброспинальной жидкости. Применение контраста значительно облегчает дифференцировку опухоли от окружающих ее отечных тканей.
Диагностика сосудистых интрамедуллярных новообразований требует проведения спинальной ангиографии. Сегодня методом выбора является КТ сосудов или МРТ-ангиография. С целью предоперационного определения питающих и дренирующих опухоль сосудов предпочтительнее применение последней. Окончательная верификация интрамедуллярной опухоли возможна лишь по результатам гистологического исследования ее тканей, забор которых обычно осуществляется интраоперационно.
Лечение интрамедуллярных опухолей
Эффективность лучевой терапии в отношении интрамедуллярных опухолей находится под вопросом, поскольку влечет за собой радиационное поражение спинного мозга, более чувствительного к излучению, чем церебральные ткани. В связи с этим, несмотря на все сложности проведения операции, хирургический метод является основным. Объем удаления интрамедуллярной опухоли диктуется ее типом, характером роста, местоположением и распространенностью.
Доступом к опухоли является ламинэктомия. При эндофитных опухолях производят миелотомию — вскрытие спинного мозга, при экзофитных новообразованиях удаление начинают с их экзофитной составляющей, постепенно углубляясь в спинной мозг. На первом этапе удаления сосудистых опухолей выполняют коагуляцию питающих их сосудов. После как можно более радикального микрохирургического иссечения тканей опухоли с помощью интраоперационной ультрасонографии осуществляется поиск остатков опухоли и очагов ее дополнительного роста. Операционное вмешательство заканчивается ушиванием дуральной мозговой оболочки, созданием корпородеза и фиксацией позвоночника пластинами и винтами. Удаление гемангиобластом возможно при помощи эмболизации их сосудов.
Фокальные интрамедуллярные опухоли спинного мозга могут быть удалены наиболее радикально, диффузные — лишь частично. Однако многие нейрохирурги отмечают положительный эффект операции и при диффузных новообразованиях. Основная проблема послеоперационного периода — это отек мозговых тканей, в связи с которым после операции отмечается усугубление неврологической симптоматики, а при медуллоцервикальной локализации опухоли возникает риск дислокационного синдрома с вклинением головного мозга в затылочное отверстие и гибелью пациента.
В большинстве случаев постоперационные неврологические изменения регрессируют в период от 1 до 2 недель. При глубоком неврологическом дефиците это время увеличивается. В ряде случаев образовавшийся в результате операции дополнительный неврологический дефицит имеет стойкий характер. Поскольку глубина постоперационных неврологических изменений прямо коррелирует с имеющимся до операции неврологическим дефицитом, многие хирурги рекомендуют раннее проведение хирургического лечения.
Прогноз интрамедуллярных опухолей
Прогноз внутримозговых спинальных новообразований неоднозначен и определяется характеристикой и параметрами роста опухоли. Основное осложнение в отдаленном периоде после радикального хирургического лечения — это продолженный рост и рецидив опухоли. Относительно благоприятный прогноз имеют эпендимомы. Есть данные об отсутствии рецидивов спустя 10 лет от момента операции. Астроцитомы дают меньше возможности для радикального удаления, у половины пациентов они рецидивируют в течение 5 лет после хирургического вмешательства. Неблагоприятный прогноз имеют тератомы, поскольку они склонны к малигнизации и способны давать системные метастазы. Прогноз метастатических интрамедуллярных опухолей зависит от первичного очага, но в целом не внушает особых надежд.
Степень восстановления неврологического дефицита при успешно проведенной операции во многом зависит от тяжести симптоматики до начала хирургического лечения, а также от качества реабилитационной терапии. Известны неоднократные случаи, когда своевременно прооперированные по поводу эпендимомы пациенты возвращались к своей обычной трудовой деятельности.
Источник
Интрамедуллярные опухоли спинного мозга (ИМОСМ) — неоднородная группа опухолей, имеющих разную гистологическую природу, разный характер роста (отграниченные, инфильтративные) и объединенные одним принципиальным признаком — изначальным ростом внутри паренхимы спинного мозга, т.е. под пиальной оболочкой (в литературе ИМОСМ обозначают аббревиатурой IMSCT — IntraMedullary Spinal Cord Tumor).
ИМОСМ являются редкой патологией и составляют лишь 4 — 10% всех опухолей ЦНС. Среди всех опухолей позвоночного канала интрамедуллярные новообразования составляют около 20% у взрослых и 35% у детей. Классификация ИМОСМ (ВОЗ, 2007) [1] опухоли глиального ряда (90 — 95% всех интрамедуллярных опухолей): эпендимома [подробнее], астроцитома, ганглиоглиома; [2] неглиальные опухоли спинного мозга: гемангиобластома, параганглиома, первичная лимфома спинного мозга, метастазы, примитивная нейро-эктодермальная опухоль.
В качестве одиночных case-report (то есть историй болезни) в литературе описаны интрамедуллярные шванномы, герминомы, менингиомы, меланомы, нейрофибромы. Кроме того, встречаются т.н. [!!!] «ненеопластические» объемные процессы, как липомы, дермоиды/эпидермоиды, каверномы.
У взрослых наиболее частой глиальной опухолью является эпендимома: 13% от всех опухолей СМ и 65% всех глиальных интрамедуллярных новообразований у взрослых (тогда как у детей чаще обнаруживаются астроцитомы). Эпендимомы развиваются из эпендимарных клеток центрального канала, поэтому могут встречаться на всем протяжении СМ и его конечной нити. Эпендимомы – это доброкачественные медленно растущие опухоли, отличаются обильным кровоснабжением и могут сопровождаться кровоизлияниями; в 45 — 50% случаев содержат различной величины кисты. Астроцитома составляет 24 — 30% интрамедуллярных новообразований. Из них (астроцитом) около 75% — доброкачественные, 25% — злокачественные. У взрослых встречается чаще в грудном отделе СМ, затем следует шейный уровень. Поражаются несколько сегментов, иногда весь длинник СМ. Около 1/3 астроцитом содержат различные размеры кисты. Ганглиоглиомы, так же как и все неглиальные опухоли СМ, гораздо более редки.
Интрамедуллярные метастазы редки. По данным аутопсии среди всех онкологических пациентов, они обнаруживаются всего лишь в 0,9 — 2,1% случаев (Costigan D.A., 1985). Большинство метастазов являются одиночными образованиями, вовлекающими от двух до трех позвоночных сегментов. Среди первоисточников метастазов в спинной мозг лидируют карцинома легких (40 — 85% случаев) и рак молочной железы (11% случаев), кроме того, описаны случаи интрамедуллярных отсевов церебральной медуллобластомы.
Клиническая картина. Проявления опухолей СМ напрямую зависят от их размера и локализации. В клинической картине чаще преобладают такие симптомы, как локализованная боль в спине, особенно по ночам, корешковые боли, парестезии, слабость в конечностях, нарушение походки, дисфункция кишечника и мочевого пузыря. Также может возникать синдром Броун-Секара. Реже наблюдается острая головная боль, связанная с субарахноидальным кровоизлиянием. У детей опухоли ИМОСМ часто сопровождаются развитием сколиоза. Чаще всего симптомы заболевания прогрессируют медленно и постепенно, за исключением случаев интрамедуллярных метастазов. Нужно отметить, что чувствительные нарушения обычно появляются раньше и развиваются быстрее, чем двигательные. Этот феномен, скорее всего, связан с центральным расположением ИМОСМ, при котором есть большая вероятность поражения перекреста спиноталамических трактов. Клиническая картина интрамедуллярных метастазов, в отличие от большинства остальных ИМОСМ, характеризуется быстрым прогрессированием и включает в себя слабость в конечностях, боль, парестезии и тазовые нарушения.
читайте также статью «Нейрогенный мочевой пузырь» при интрамедуллярных опухолях (клиника и послеоперационная динамика)» Г.Ю. Евзиков, Клиника нервных болезней им. А.Я. Кожевникова ММА им. И.М. Сеченова (журнал «Альманах клинической медицины» №4, 2001) [читать]
При локализации (или распространении) ИМОСМ на уровне верхне-шейных сегментов (С1 — С2) в некоторых случаях такие опухоли поражают продолговатый мозг. При расположении опухолей в проекции верхне-шейных сегментов спинного мозга поражение ствола может быть вызвано не только распространенностью опухоли, но и сирингобульбией. При поражении продолговатого мозга в клиническую картину, помимо традиционных проявлений поражения спинного мозга (синдромы двигательных, чувствительных и сфинктерных расстройств), также могут включаться проявления бульбарного синдрома и синдрома внутричерепной гипертензии в результате компрессии нижних отделов четвертого желудочка. Таким образом, прогноз исхода заболевания у этих пациентов определяется не только выраженностью клиники поражения спинного мозга, но и возможным поражением продолговатого мозга и нарушением ликворо-динамикии на уровне большой затылочной цистерны и отверстия Мажанди.
Чтобы Вы могли соотнести интрамедуллярный объемный процесс с имеющимися симптомами у пациента предоставляю Вам следующую схему:
Диагностика ИМОСМ. Методы лучевого обследования, применявшиеся до внедрения магнитно-резонансной томографии (МРТ) в клиническую практику, часто не могли дать точного представления о распространенности и характере опухолевого процесса в спинном мозге. Появление МРТ, которая позволяет четко визуализировать не только спинной мозг, но и такие его структурные изменения, как кисты, отек и кровоизлияния, существенно повысило значимость неинвазивной диагностики опухолей СМ. МРТ по сей день остается методом выбора при данной патологии. Помимо очагового изменения МР-сигнала от относительно вещества спинного мозга, существует три основных признака, которые характеризуют интрамедуллярные опухоли на МРТ-изображениях:
первый (наиболее важный признак) — увеличение объема спинного мозга, которое может быть как диффузным, так и локальным; при отсутствии утолщения спинного мозга необходимо прежде всего рассматривать неопухолевые причины миелопатии, такие как демиелинизирующие процессы, саркоидоз, ишемический инфаркт, сосудистые мальформации и другие;
второй признак — наличие контрастного усиления; подавляющее большинство ИМОСМ в той или иной степени накапливают гадолиний-содержащие вещества, даже если имеют доброкачественный характер;однако отсутствие контрастирования при увеличении объема СМ не исключает неопластический процесс;
третий признак — наличие кист;более 70% всех интрамедуллярных опухолей ассоциировано с кистами; при этом выделяют два основных типа кист: опухолевые и неопухолевые; [1] неопухолевые кисты возникают вследствие расширения центрального канала СМ и располагаются краниально или каудально относительно солидной части опухоли, стенки этих кист не накапливают контрастное вещество; неопухолевые кисты, как правило, уменьшаются или полностью исчезают после удаления солидной части новообразования; [2] природа кист неопластического характера различна, они могут образовываться в результате внутриопухолевого распада и дегенерации или в результате продукции секрета самими клетками опухоли; такие кисты расположены в массиве новообразования, их стенки обычно накапливают контрастное вещество; наиболее часто неопластические кисты встречаются в составе астроцитарных опухолей (сиринго-гидромиелия также является частой находкой при опухолях спинного мозга, она сопровождает примерно 50% интрамедуллярных новообразований).
Диффузионно-тензорная МРТ (и трактография) является разновидностью диффузионно-взвешенной МРТ и позволяет визуализировать проводящие пути спинного мозга благодаря тому, что диффузия молекул воды в аксонах нейронов ограничена миелиновой оболочкой и имеет преимущественную направленность вдоль их оси. В последнее время опубликовано несколько исследований по изучению изменений трактов спинного мозга при интрамедуллярных астроцитомах и эпендимомах. Появились сообщения об успешном использовании трактографии для определения операбельности ИМОСМ.
Обратите внимание! Клиническая картина не всегда позволяет разграничить опухолевые и неопухолевые причины миелопатий. Для ИМОСМ характерно медленное, неуклонно прогрессирующее развитие неврологических симптомов. Такие признаки, как локализованные боли в спине, не зависящие от положения тела и двигательной активности, а также ночные боли в спине считаются типичными для опухолей СМ. Боли и чувствительные расстройства обычно опережают появление моторных нарушений. Для миелитов при рассеянном склерозе, нейрооптикомиелите (НОМ), болезни Шегрена (БШ) и других аутоиммунных заболеваниях более характерно острое или ремиттирующее течение, но эти же заболевания могут демонстрировать и неуклонно прогрессирующую подострую клиническую картину. Поражения спинного мозга у больных саркоидозом и сифилисом также обычно протекают подостро или хронически. Миелоишемия при инфаркте СМ протекает остро, а при спинальных артериовенозных фистулах симптомы нарастают обычно постепенно. При выявлении клинических признаков миелопатии, развившейся остро, подостро или имеющей хроническое прогрессирующее течение, необходимо провести МРТ с контрастированием соответствующего отдела позвоночника. Исследование позволит оценить объем и характер поражения, а также активность процесса. Большинство ИМОСМ при МРТ выглядят достаточно типично, особенно если содержат кистозный компонент. Трудности при дифференциальной диагностике возникают, как правило, в случае солидных астроцитом спинного мозга, которые не имеют четких границ и могут симулировать воспалительный процесс или миелоишемию. При выявлении признаков очагового поражения СМ, подозрительных на миелит, показано проведение анализов крови и ликвора на инфекционные (вызванные вирусами ВИЧ, HTLV, цитомегаловирусом, простого герпеса и герпес зостер, арбовирусной инфекцией и сифилисом), аутоиммунные заболевания (БШ, болезнь Бехчета, системная красная волчанка) и саркоидоз. При подозрении на саркоидоз показано проведение КТ грудной клетки. Для исключения ОНМ необходимо исследование сыворотки крови на антитела к аквапорину-4. При пдозрении на рассеянный склероз проводятся МРТ головного мозга и анализ ликвора на ОП (оптическую плотность) IgG.
Терапия. Рост опухоли из вещества спинного мозга вызывает «настороженность» при их удалении и ограничивает ее радикальность. Однако опыт лечения интрамедуллярных опухолей говорит о том, что длительная остановка роста опухоли или даже излечение достигается только путем микрохирургической резекции и зависит от полноты ее удаления. Улучшение методов диагностики и визуализации структур спинного мозга, развитие микрохирургической техники и малоинвазивных доступов позволило значительно расширить показания к хирургии и улучшить результаты лечения (в т.ч. уменьшить рецидивы заболевания).
Цель лечения пациента с ИМОСМ на современном этапе развития нейрохирургии — максимально возможное продление функционально приемлемого клинического статуса (сохранение или улучшение имеющегося функционального статуса), контроль прогрессии опухоли, профилактика вторичных осложнений (инфекция, пролежни, деформации позвоночника).
После постановки диагноза «интрамедуллярная опухоль» у врача есть три принципиальных тактических плана лечения: [1] наблюдение за пациентом в динамике и выполнение периодических МРТ, [2] операция с целью декомпрессии и биопсии опухоли с последующей лучевой терапией и [3] операция с целью радикального удаления опухоли. Общепринятым «стандартом лечения» пациента с доброкачественной ИМОСМ является хирургическое вмешательство с целью радикального удаления опухоли без принципиального ухудшения функционального статуса пациента. Для инфильтративных опухолей разумна тактика «максимально безопасного удаления». Это возможно при использовании интраоперационного мониторинга двигательных вызванных потенциалов (и как было указано выше, микрохирургической техники). При обнаружении инфильтративной опухоли хирург продолжает ее удаление вплоть до появления первых признаков изменения параметров вызванных ответов.
МРТ диагностика с разрешением минимум 1,5 Тс с контрастированием и четким определением границ опухоли является непременным условием предоперационного этапа и послеоперационного контроля радикальности ее удаления.
На настоящий момент лучевую терапию при ИМОСМ (кроме очевидных случаев с множественными метастазами) не рассматривают в качестве первичного лечебного воздействия. Сейчас наиболее распространенной тактикой в лечении ИМОСМ является операция с целью максимально возможного безопасного удаления опухоли. При выявлении злокачественной опухоли сразу назначают лучевую терапию. При обнаружении доброкачественной опухоли, даже при условии ее нерадикального удаления, рекомендуется наблюдение за пациентом с проведением регулярных контрольных МРТ; при появлении признаков прогрессии остатков опухоли или при рецидиве — повторная операция и только после этого решение вопроса о лучевой терапии.
Химиотерапию в лечении злокачественных ИМОСМ используют спорадически и по схемам, аналогичным лечению подобных интракраниальных опухолей. Ее влияние на прогноз и результаты лечения на сегодняшний день не доказаны. Ни одного большого и качественного исследования, подтверждающего эффективность химиотерапии в лечении ИМОСМ, на настоящий момент нет.
Литература:
1. лекция «Интрамедуллярные опухоли спинного мозга. Часть1 (эпидемиология, диагностика, принципы лечения)» Ю.В. Кушель, НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва (журнал «Нейрохирургия» №3, 2008) [читать];
2. лекция «Интрамедуллярные опухоли спинного мозга. Часть 2 (ИМОСМ) — особенности хирургического лечения. Часть 2» Ю.В. Кушель, НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва (журнал «Нейрохирургия» №1, 2009) [читать];
3. статья «Клиника, диагностика и хирургическое лечение интрамедуллярных опухолей верхнее-шейных сегментов спинного мозга» Г.Ю. Евзиков, Е.В. Шашкова; Клиника нервных болезней им. А.Я. Кожевникова Московской медицинской академии им. И.М. Сеченова (журнал «Нейрохирургия» №3, 2008) [читать];
4. статья «Лучевая диагностика интрамедуллярных опухолей спинного мозга: собственные клинические наблюдения и обзор литературы» Ж.И. Савинцева, Т.Н. Трофимова, Л.Н. Прахова, Ю.В. Назинкина, Т.Ю. Скворцова; Институт мозга человека им. Н.П. Бехтеревой РАН, Санкт-Петербург, Россия; Санкт-Петербургский государственный университет, Санкт-Петербург, Россия (журнал «Лучевая диагностика и терапия» №2, 2014) [читать];
5. статья «Хирургическое лечение интрамедуллярных опухолей спинного мозга» С.К. Акшулаков, Т.Т. Керимбаев, В.Г. Алейников, Е.Ж. Маев, Т.Т. Пазылбеков; АО «Республиканский научный центр нейрохирургии», г. Астана (журнал «Нейрохирургия и неврология Казахстана» №2, 2011) [читать]
Источник