Лечение гипотонии мочевого пузыря народными средствами
Крапива повышает давление или понижает при гипертонии?

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Гипертония считается распространенным заболеванием сердечно-сосудистой системы. Иногда повышение давления может быть спровоцировано стрессовыми ситуациями, физической нагрузкой. Такое состояние не считается отклонением от нормы. Но регулярное увеличение ЧСС провоцирует гипертонию. Кровоток затруднен из-за сужения просвета кровеносных сосудов. Лечением травами можно добиться определенного терапевтического эффекта, но на ранней стадии. В основном используют лекарственные растения с седативным эффектом. Особое место занимает крапива.
Полезные свойства
Терапевтический эффект достигается за счет состава крапивы:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Содержится значительное количество кальция.
- Витамин К обладает кровоостанавливающим свойством, улучшает процесс свертывания крови.
- Большое количество микроэлементов, органических кислот и витаминов повышает иммунитет.
- Стимулирует обменные процессы.
- Улучшает работу поджелудочной железы. Понижает уровень сахара в крови.
- Предотвращает выпадение волос.
- Очищает организм от токсинов.
- Улучшает аппетит.
- Способствует укреплению кровеносных сосудов.
- Нормализует месячный цикл.
- Является мочегонным средством, улучшает работу почек, печени и мочевого пузыря.
- Применяется при мышечных болях, радикулите, внутренних кровотечениях.
Крапива используется в лечении многих болезней, в кулинарии и косметологии.
Применение
Крапиву в лечебных целях можно использовать в виде:
- отваров;
- примочек;
- настоев;
- сока.
Корни и само лечебное растение применяют от давления. Они улучшают состояние крови. Быстрее всего снижает давление сок крапивы. Его принимают по 1 ст. л трижды в сутки. Для приготовления понадобится 3 кг сырья. Его очищают от грязи, сушат и измельчают в мясорубке, отжимают. Из 3 кг сырья получается 300 г сока. Из высушенных листьев и корешков можно готовить настойки и отвары. В лечебных целях используют крапиву двудомную.
Рецепты для снижения давления:
- 50–70 г двудомной крапивы мелко нарезать и выложить в эмалированную посуду. Залить 450 мл воды, дать постоять 30 минут. Затем поставить на слабый огонь, после кипения подержать на огне еще 10 минут. Полученный отвар остужают, процеживают и хранят в холодильнике. Перед пероральным приемом нагревают до комнатной температуры. Выпивать отвар по трети стакана от 2 до 3 раз в сутки. Курс терапии 5 дней. Затем делается перерыв на 2–3 дня. И курс повторяется 2 раза. Противопоказанием является тромбоз.
- Можно сушеные листья, цвет черноголовки и листья крапивы использовать вместо заварки для чая. Для перорального приема используют отвар:
- 300 мл кипятка;
- 2 ст. л. сырья;
- поставить на небольшой огонь на 10 минут;
- принимать по 1 ст. л. трижды в сутки.
- Гипертоники часто используют кору, плоды, листья и корешки тутового дерева в комплексе с отваром крапивы. В 200 мл отвара добавляют 1 ст. л. коры тутового дерева. Настаивают 15 минут и принимают по 1 ст. л. трижды в сутки.
Каждый из рецептов обладает терапевтическим эффектом.
Как сохранить полезные свойства крапивы?
Чтобы растение не потеряло своих целебных свойств, его нужно правильно заваривать:
- 4 молодых листа двудомной крапивы;
- залить 200 мл воды;
- поставить на слабый огонь;
- довести до состояния кипения и отключить;
- настоять полчаса;
- процедить и принимать по 200 мл несколько раз в сутки.
Несмотря на множество полезных свойств, растение имеет ряд противопоказаний.
Противопоказания
Самолечение может усугубить ситуацию. Перед применением желательно проконсультироваться с врачом.
Противопоказания:
- Беременность. Растение повышает тонус матки и может спровоцировать преждевременное родоразрешение.
- Тромбоз. Крапива увеличивает густоту крови.
- Гипертония. Следует обсудить лечение со специалистом.
- Варикозная болезнь и тромбофлебит.
- Индивидуальная непереносимость растения.
Крапива может использоваться в лечении любого заболевания. Но перед началом терапии следует ознакомиться со списком противопоказаний.
Болезнь (синдром) Кавасаки у детей: насколько опасен этот системный васкулит?
Описание
Болезнь Кавасаки относится к генерализованным васкулитам невыясненной этиологии острого некротизирующего характера, поражающих крупные и мелкие артерии, а также кожные покровы и слизистые оболочки организма. Впервые оно было описано в 1961 году известным японским врачом Томисаку Кавасаки.
 В группе риска находятся все дети в возрасте от полугода до восьми лет (примерно 80% больных не достигли трехлетнего возраста), причем мальчики страдают от заболевания в 1,5 чаще, чем девочки.
В группе риска находятся все дети в возрасте от полугода до восьми лет (примерно 80% больных не достигли трехлетнего возраста), причем мальчики страдают от заболевания в 1,5 чаще, чем девочки.
Наибольшее распространение синдром Кавасаки получил в азиатских странах – там ее частота составляет 100:100 000 детей до пяти лет.
В Европе и США заболевание встречается значительно реже – например, в Германии от него страдают 9 детей из 100 тыс. Также в истории медицины есть случаи, когда болезнь Кавасаки диагностировалась у взрослых пациентов.
Причины
Точные причины развития болезни Кавасаки пока неизвестны, но тот факт, что ее вспышки имеют некоторую цикличность и сезонную изменчивость, позволяют говорить об инфекционной природе.
К тому же обследования больных данной формой васкулита детей выявили в их крови остатки неизвестных микроорганизмов, которые больше всего напоминают вирусы.
Кроме того, существуют теории о том, что заболевание является ответом иммунной системы на воздействие какого-то токсина, а также о роли наследственного фактора и этнической принадлежности (доказательством этого является повышенная чувствительность азиатских детей к синдрому Кавасаки).
Классификация
 Диагноз «синдром Кавасаки» может быть полным или неполным: в первом случае у пациентов присутствуют 5 из основных 6 симптомов заболевания, включая сильную лихорадку, или 4 симптома в комплексе с коронарными аневризмами.
Диагноз «синдром Кавасаки» может быть полным или неполным: в первом случае у пациентов присутствуют 5 из основных 6 симптомов заболевания, включая сильную лихорадку, или 4 симптома в комплексе с коронарными аневризмами.
Если же признаков меньше (при условии, что они не могут быть вызваны другими причинами), то состояние больного определяют как неполный (атипичный) синдром Кавасаки.
В клиническом течении болезни выделяют три основных стадии:
- острый период, который продолжается от 7 до 10 дней;
- подострый период длительностью 2-4 недели;
- период выздоровления, который может продолжаться от нескольких месяцев до нескольких лет.
Опасность и осложнения
Несмотря на угрожающие симптомы, при своевременной диагностике болезнь Кавасаки достаточно хорошо поддается лечению. Смертность в этом случае составляет 1-2%, причем летальный исход может наступить как в первый месяц после начала заболевания, так и через несколько лет.
Главная опасность заключается в том, что в 5-20% в патологический процесс вовлекаются крупные и мелкие артерии, в результате чего возникает патологическое расширение коронарных артерий.
К остальным осложнениям синдрома Кавасаки относятся воспаление мягких мозговых оболочек, суставов и мочевого пузыря, но опасности для жизни они обычно не представляют.
Симптомы и фото
Заболевание начинается остро, с высокой (39-40о) температуры, сильной возбудимости, которая проявляется ярче, чем при других лихорадочных состояниях. Часто больные мучаются от боли в мелких суставах и животе, причем при отсутствии лечения лихорадка может продолжаться очень долго, от одной до нескольких недель.
На фоне высокой температуры у ребенка развиваются повреждения слизистых оболочек, в частности, гиперемия конъюнктив, которая не сопровождается выраженными экссудативными проявлениями, и проходит в течение 1-2 недель.
Кроме того, с первых дней заболевания у пациента наблюдаются сухость и трещины губ, слизистой оболочки рта, а также отек языка, причем примерно на второй неделе развития заболевания он приобретает малиновый оттенок.
Вскоре после появления лихорадки на туловище и в паху больного появляется сыпь, которая может иметь несколько вариантов: эритрематозные бляшки неправильной формы, скарлатиноподобная сыпь и т.д.
На этих фото вы увидите основные симптомы болезни Кавасаки:
Впоследствии возникает эритрема промежности, кожи ладоней и стоп, сопровождающаяся отеком, сильной болезненностью и ограниченной подвижностью пальцев. Через некоторое время сыпь отцветает, а вместо нее появляется шелушение, которое распространяется на пальцы, кисти и стопы.
У половины пациентов с диагнозом «болезнь Кавасаки» развиваются патологические изменения сердечно-сосудистой системы, проявляющиеся аритмией, тахикардией и сердечными шумами. Острую фазу заболевания часто сопровождают изменения сердечных оболочек, которые обычно имеют положительную динамику и уменьшаются по мере выздоровления ребенка.
При этом характерная особенность данного васкулита заключается в том, что аневризмы коронарных артерий развиваются очень быстро, буквально в течение 1-4-х недель. Помимо коронарных, процесс может распространяться на другие сосуды: брюшную аорту, подмышечные, плечевые, подключичные, и почечные артерии.
Диагностика
Сложность диагностики болезни Кавасаки заключается в том, что она является достаточно редким явлением (особенно для европейских стран), поэтому не каждый врач может отличить ее от других детских заболеваний: краснухи, скарлатины, ветрянки и т.д.
 Основными критериями для постановки диагноза являются 6 основных признаков (у пациента должно присутствовать как минимум 5 из них):
Основными критериями для постановки диагноза являются 6 основных признаков (у пациента должно присутствовать как минимум 5 из них):
- лихорадка, которая продолжается не менее 5 дней;
- воспаления слизистых оболочек;
- эритрема ладоней и стоп, сопровождающаяся шелушением пальцев;
- гиперемия конъюнктивы;
- увеличение шейных лимфоузлов;
- кожная сыпь, которая представлена разными вариантами.
Когда обращаться к врачу?
Так как любые детские болезни, включая синдром Кавасаки, отличаются очень быстрым, реактивным течением, любое повышение температуры, сопровождающееся сыпью и поражениями слизистой, является поводом немедленно обратиться к врачу.
Для исключения заболеваний инфекционного характера пациенту может понадобиться консультация инфекциониста, а для подтверждения диагноза, назначения адекватного лечения и профилактики сердечно-сосудистых осложнений – консультации ревматолога и кардиолога.
Лабораторные методы диагностики заболевания включают:
- Общий анализ крови. У больных могут отмечаться увеличение количества лейкоцитов и повышение СОЭ, тромбоцитоз и нормохромная анемия.
- Биохимический анализ. При поражениях желчного пузыря и печени часто повышается активность трансаминаз, а также уровень прямого билирубина и уробилиногена.
- Иммунологический анализ. Для синдрома Кавасаки характерно повышение содержания С-реактивного белка.
- Анализ мочи. Во время острого периода заболевания у детей возникает небольшая микрогематурия, протеинурия и стерильная пиурия.
- ЭКГ. Если патологический процесс распространяется на сердечно-сосудистую систему, на электрокардиограмме наблюдается снижение вольтажа зубца R, депрессия сегмента ST и другие нарушения.
- ЭхоКГ. Данное обследование проводится на первой-второй неделе после появления основных симптомов, а при выявлении поражений коронарных артерий – каждые три месяца.
- Коронарная ангиография. Позволяет оценить состояние артерий и выявить не только аневризмы, но и стенозы любых отделов.

Например, если симптомы предполагаемого васкулита сопровождаются формированием везикул, пурпурами или корочками, а также узелками и артериальной гипертензией, то речь о синдроме Кавасаки в таком случае, скорее всего, не идет.
Лечение
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему. Хороший эффект дают следующие препараты:
- Иммуноглобулин. Препарат вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета.
- Аспирин. Обычный аспирин обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки.
- Антикоагулянты. Для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин.
Прогнозы и профилактика
Большинство детей с диагнозом «синдром Кавасаки» после проведенного лечения полностью выздоравливают, то есть прогноз для больных скорее благоприятный.
 При этом нельзя забывать о том, что заболевание может привести к серьезным проблемам в будущем, поэтому в качестве мер вторичной профилактики пациенты должны в течение нескольких лет после выздоровления наблюдаться у кардиолога. Первичные меры профилактики данной патологии пока что не разработаны.
При этом нельзя забывать о том, что заболевание может привести к серьезным проблемам в будущем, поэтому в качестве мер вторичной профилактики пациенты должны в течение нескольких лет после выздоровления наблюдаться у кардиолога. Первичные меры профилактики данной патологии пока что не разработаны.
Синдром Кавасаки, как и любая другая форма системного васкулита у детей, действительно несет потенциальную угрозу для жизни, но при внимательном отношении родителей к здоровью своего ребенка можно не только полностью излечить заболевание, но и предупредить возможные осложнения.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Больше о болезни (синдроме) Кавасаки смотрите на видео:
Источник
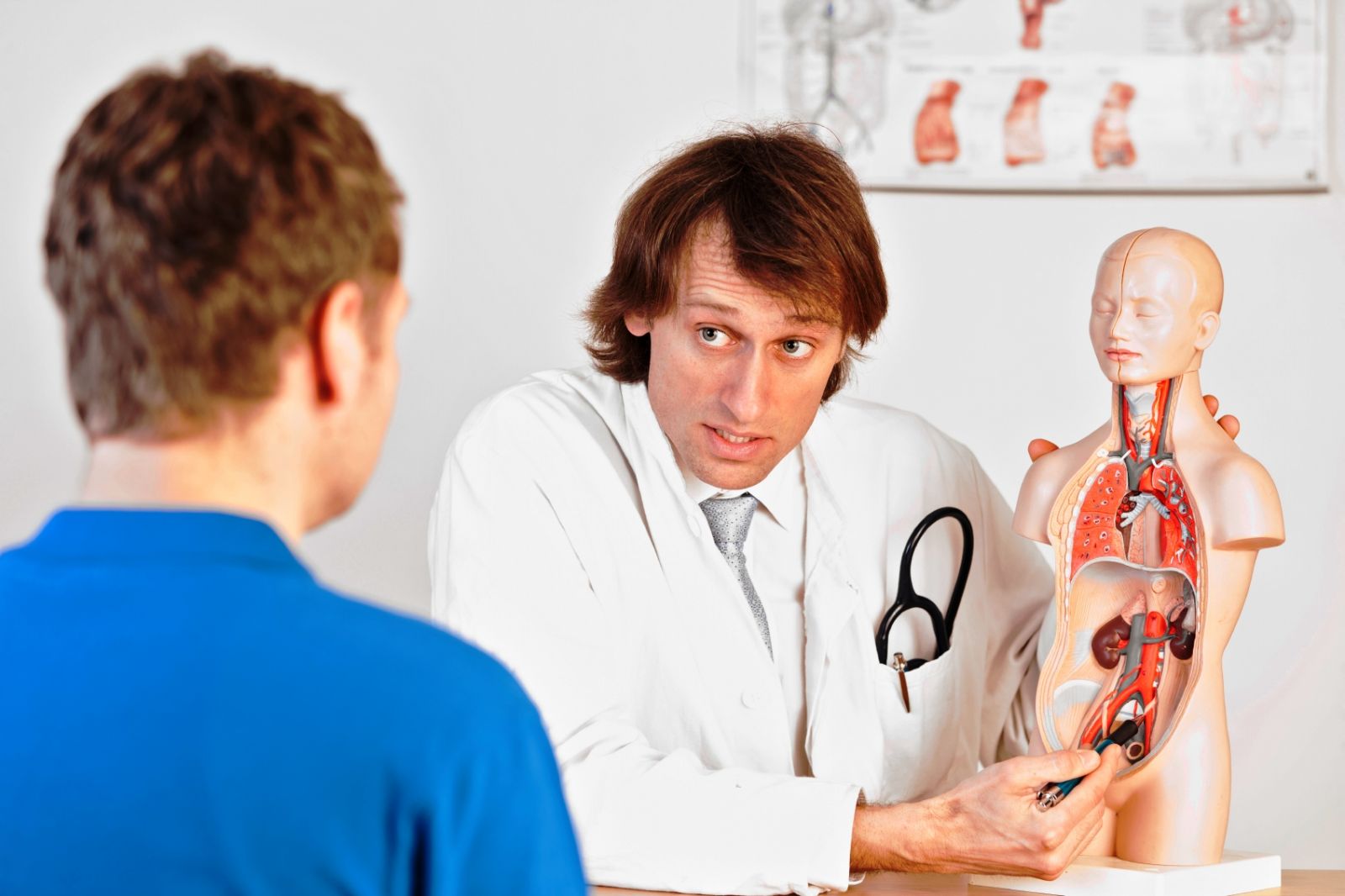
Гипотония мочевого пузыря
Гипотонией мочевого пузыря называют состояние, при котором нарушен процесс выведения мочи, причиной которого становится сниженный тонус гладкой мускулатуры стенок. Нормальный тонус мочевого пузыря проявляется тем, что тонус мышц обеспечивает надлежащую задержку мочеиспускания и полноценное сокращение пузыря при эвакуации его содержимого.

Причины возникновения гипотонии мочевого пузыря
К нарушению и снижению тонуса стенок мочевого пузыря приводят множество факторов. Ниже приведены наиболее часто встречаемые и распространенные причины, в силу которых возникает гипотония мочевого пузыря:
- Воспаление стенок мочевого пузыря (цистит), при котором в начальных стадиях заболевания часто наблюдается гипертонус мышц, который без своевременного лечения плавно переходит в гипотонию и атонию.
- Длительное вынужденное перерастяжение стенок мочевого пузыря, которое приводит к слабости сфинктера, удерживающего мочу в пузыре, и гипотонии. Такое состояние может быть при непроходимости мочеиспускательного канала (уретры), которое остается даже после ликвидации причины, ее вызвавшей.
- Катетеризация мочевого пузыря, которая вызывает растяжение сфинктера и гипотонию. Такое состояние бывает в послеоперационном периоде или после родов, особенно когда катетер не удаляют в течение продолжительного промежутка времени.
- Острые, хронические инфекции, вызванные бактериями, вирусами и грибками, и состояние интоксикации после них. Накопление токсинов в мышцах мочевого пузыря приводит к нарушению механизмов нервной регуляции органов мочевыделительной системы.
- Возрастные изменения, в силу которых могут также развиваться гипотония пузыря или сфинктера.
- Механические травмы пузыря, в результате которых происходит нарушение иннервации мочевого пузыря.
- Травмы головного и спинного мозга, вследствие чего нарушается регуляция опорожнения пузыря.
- Нарушение ритма и периодичности опорожнения мочевого пузыря, которое встречается, например, при аденоме предстательной железы или простатите.
- Период беременности и крупный плод, когда во время 1 периода родовой деятельности плод прижимает стенки мочевого пузыря к лону, вызывая в послеродовом периоде атонию.
- Мочекаменная болезнь (если имеется проходимость уретры).
Симптомы и признаки
При этом состоянии снижается или отсутствует сократительная способность при наполнении и даже переполнении мочевого пузыря мочой, в результате чего наблюдается задержка мочи или вялый акт мочеиспускания. Больные во время мочеиспускания сильно тужатся, чтобы опорожнить пузырь, а в конце у них остается ощущение, что в пузыре имеется остаточная моча.
При длительной гипотонии может возникнуть растянутый мочевой пузырь, что влечет за собой появление недержания мочи, которое носит название парадоксальной ишурии. Моча может выделяться струйками или каплями, что неизбежно доставляет много неприятностей пациентам.
Застойные явления могут стать причиной многих осложнений, которые проявляются в виде камней, солей, инфицированию в мочевом пузыре. В некоторых случаях застойные явления в мочевом пузыре провоцируют пузырно-мочеточниковый рефлюкс, когда моча забрасывается обратно вверх по мочеточникам, вызывая воспаление. Задержка мочи в мочевом пузыре может стать причиной такого состояния, как гипотония мочеточника.
Особенно опасными считаются нарушения выделения мочи у детей, которые возникают после перенесенных острых или хронических инфекционных заболеваний, а также после вынужденной длительной задержки мочеиспускания. Гипотония мочевого пузыря у ребенка проявляется тем, что ребенок перестает проситься на горшок (взрослые), а маленькие дети не мочатся в течение длительного промежутка времени.
Лечение гипотонии мочевого пузыря
В первую очередь необходимо выяснить причину, которая вызвала нарушение процесса мочеотделения, и про возможности устранить ее. Иногда это сделать бывает очень трудно, так как лечить запущенные стадии аденомы предстательной железы, к примеру, можно только хирургическим путем. К тому же нет никакой гарантии, что функции мочевого пузыря и сфинктера восстановятся после удаления доброкачественной опухоли.
Сложно восстанавливать нервную регуляцию деятельности пузыря, особенно при травмах головного мозга и позвоночника. Также не представляется возможным полностью восстановить функции у пожилых людей, у которых наступают возрастные дегенеративно-дистрофические изменения в гладкой мускулатуре стенок мочевого пузыря.
Важно следить за состоянием мочевого пузыря во время беременности и родов, и не допускать появления вирусных, грибковых и бактериальных повреждений. Обычно после родов крупного плода через непродолжительное время все функции мочевого пузыря восстанавливаются, как, впрочем, и после вынужденной его катетеризации.
Лекарственные препараты при гипотонии назначают следующие:
- Снимающие интоксикацию и оказывающие противовоспалительное действие.
- Препараты, которые оказывают спазмолитическое действие.
- Препараты, обладающие мочегонным и уролитическим действием.
- Средства, восстанавливающие гормональный фон.
- Препараты для повышения иммунитета.
- Средства, нормализующие обменные процессы.
- Лекарственные препараты для регенерации тканей.
Источник


