Лечение мдс народными средствами

Лечение миелодиспластического синдрома (МДС) — современные методы
Основными методами лечения при миелодиспластическом синдроме (МДС) являются цитостатическая и симптоматическая терапия (антибиотики, трансфузии компонентов крови). В ряде случаев может использоваться ТКМ или ТСКК. Тактика лечения зависит от варианта заболевания и международного прогностического индекса (группы риска).
Лечение больных с низким риском и промежутогным риском-1
Общим правилом является начало лечения при наличии клинических симптомов (оссалгии, лихорадка, снижение массы тела, проливные поты, геморрагический синдром, рецидивирующие и тяжелые инфекционные осложнения).
Пациентам моложе 55 лет при наличии HLA-совместимого донора показано проведение ТКМ или забор аутологичных стволовых клеток периферической крови для последующей ТСКК при прогрессировании заболевания.
Больным старше 60 лет или при отсутствии донора костного мозга показана химиотерапия малыми дозами цитостатических препаратов (цитозар — 10 мг/м2 подкожно курсами по 10-12 дней с интервалом 21 день), препаратами, ингибирующими апоптоз (ATRA, весаноид в дозе 30-250 мг/(м2 • сут) в течение 4-12 недель), ростовыми факторами (эритропоэтин, в ряде случаев в сочетании с Г-КСФ и интерфероном-а).
При трансформации в острый лейкоз больным в возрасте менее 65 лет показана АТСКК, пациентам моложе 40 лет — АлТКМ/ТСКК от неродственного гистосовместимого донора. У лиц старше 65 лет проводится лечение малыми дозами цитозара и производными ретиноевой кислоты.
В терминальной стадии заболевания и/или при развитии осложнений проводится симптоматическая терапия (гемотрансфузии, антибиотики, сердечные гликозиды, салуретики и т. д.).

Лечение больных с промежутогным риском-2 и высоким риском
У пациентов этой группы лечение проводится с момента диагностики заболевания. Методом выбора у больных моложе 55 лет является АлТКМ/ТСКК; при отсутствии родственного гистосовместимого донора пациентам в возрасте менее 40 лет показана аллогенная ТКМ/ТСКК от HLA-совместимого неродственного донора.
При отсутствии возможности проведения ТКМ/ТСКК у больных моложе 60 лет показана интенсивная ПХТ по программам: 1) «7+3»; 2) ТАД-9; 3) FLAG (флюдарабин 30 мг/м2 1-4-й день, высокие дозы цитозара — 2000 мг/м2 1-4-й день, гранулоцитарный колониестимулирующий фактор до повышения уровня лейкоцитов более 1 • 109/л); 4) FLAG-IDA (то же + идарубицин 12 мг/м2 в сутки во 2-й и 4-й дни). Возможно лечение высокими дозами цитозара с последующей аутологичной ТСКК.
Больным старше 60 лет с хорошим общесоматическим статусом проводится цитостатическая терапия по одному из перечисленных протоколов. При тяжелых сопутствующих заболеваниях и в терминальной стадии заболевания проводится симптоматическая терапия.
Новые методы лечения миелодиспластического синдрома (МДС)
В связи с неудовлетворительными результатами лечения миелодиспластического синдрома (МДС), прежде всего в группах высокого риска, в последние годы внедряются новые методы лечения, которые часто дают обнадеживающие результаты (но пока не являются стандартами лечения).
Ингибиторы метилирования. В патогенезе миелодиспластического синдрома (МДС) большое значение имеет гиперметилирование ДНК метилтрансферазой, подавляющее транскрипцию супрессорных генов, в частности гена р15. Разработаны препараты, которые ингибируют ДНК-метилтрансферазу (5-азацитидин, децитабин) и способствуют восстановлению нормальной экспрессии генов-супрессоров опухолевого роста.
Амифостин. Препарат из группы аминотиолов способствует уменьшению выраженности цитопении периферической крови и снижению бластоза костного мозга. Амифостин в сочетании с антиапоптотическими препаратами (пентоксифиллин, ципрофлоксацин, дексаметазон) позволяет в ряде случаев получить ремиссию миелодиспластического синдрома (МДС).
Триоксид мышьяка (трисенокс). Препарат обладает многосторонним механизмом действия (индукция дифференцировки опухолевых клеток и апоптоза, ингибиция ангиогенеза) и способствует улучшению гематологических показателей независимо от группы риска миелодиспластического синдрома (МДС).
Ингибиторы фарнезилтрансферазы (Zarnestra) обладают антипролиферативным, антиангиогенным и антиапоптотическим эффектом и улучшают результаты лечения больных миелодиспластическим синдромом с плохим прогнозом.
Ингибиторы ангиогенеза (талидомид и его аналоги) ингибируют ангиогенные факторы (сосудистый фактор VEGF и его рецепторы в костном мозге, ФНО-а) и способствуют уменьшению зависимости от трансфузий эритроцитов.
Иммуносупрессивная терапия. Наряду с циклоспорином А, который используется рядом авторов для лечения миелодиспластического синдрома (МДС) с гипоплазией кроветворения, в последние годы изучается эффективность антитимоцитарного глобулина (АТГ), обычно использующегося у больных апластической анемией. Назначение АТГ способствует уменьшению количества CD8+ лимфоцитов и в ряде случаев приводит к ремиссии у больных миелодиспластическим синдромом (МДС) низкого риска.
Для лечения миелодиспластического синдрома (МДС) используются и другие препараты (велкейд, вальпроевая кислота и др.), но опыт их применения крайне незначителен.
— Также рекомендуем «Хронический миелолейкоз — причины, механизмы развития»
Оглавление темы «Лейкозы»:
- Прогноз лечения острого лимфобластного лейкоза — прогностические факторы
- С чего начать лечение острого лимфобластного лейкоза? — современная терапия
- Профилактика поражения центральной нервной системы (нейролейкоза) при остром лимфобластном лейкозе
- Лечение рецидива острого лимфобластного лейкоза — схемы терапии
- Миелодиспластические синдромы (МДС) — эпидемиология, причины, клиника
- Лабораторная диагностика миелодиспластического синдрома — анализы
- Классификация миелодиспластического синдрома (МДС)
- Прогноз миелодиспластического синдрома (МДС)
- Лечение миелодиспластического синдрома (МДС) — современные методы
- Хронический миелолейкоз — причины, механизмы развития
Источник

- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Синдром миелодиспластический: Краткое описание
Миелодиспластический синдром (МДС) — группа патологических состояний, характеризующихся нарушением гемопоэза во всех ростках, проявляющемся панцитопенией. МДС часто трансформируется в острый лейкоз или апластическую анемию.
Частота
Увеличение заболеваемости (1– 2 на 100 000) в последние годы может быть связано с более точной диагностикой.
Преобладающий возраст
— старше 65 лет.
Код по международной классификации болезней МКБ-10:
- D46 — Миелодиспластические синдромы
Генетика. При миелолейкозе наблюдают межгенный сплайсинг генов MDS1 и AML1 (*600049, Â ).
Клинически
синдром миелодисплазии.
Лабораторно
ассоциация с транслокацией хромосом t(3; 21)(q26; q22).
Синдром миелодиспластический: Причины
Факторы риска
Эндогенные: хромосомные и генетические нарушения • Экзогенные: длительный контакт с продуктами органической химии, радиация, инсоляция, применение некоторых ЛС (например, хлорамфеникол, цитостатики).
Морфологическая классификация • Рефрактерная анемия — < 5% бластов в костном мозге, < 1% бластов в крови Синоним: приобретённая идиопатическая сидеробластная анемия • Рефрактерная анемия с избытком бластов — 5– 20% бластов в костном мозге, < 5% бластов в крови • Рефрактерная анемия с избытком трансформирующихся бластов — или 20– 30% бластов в костном мозге, или > 5% бластов в крови, или наличие палочек Ауэра (палочковидные цитоплазматические красного цвета [при окраске по Лейшману] включения в моноцитах, миелоцитах и миелобластах) • Хронический миеломоноцитарный лейкоз — 1– 20% бластов в костном мозге, < 5% бластов в крови, моноцитоз > 1´ 109/л
Синдром миелодиспластический: Признаки, Симптомы
Клиническая картина
Интоксикация — субфебрильная температура тела, усиленное потоотделение, слабость, вялость, понижение аппетита, снижение массы тела • Анемия — бледность кожных покровов и видимых слизистых оболочек, нарушение микроциркуляции • Геморрагический синдром — экхимозно — петехиальная сыпь, кровотечения из слизистых оболочек • Спленомегалия, гепатомегалия (редко) • Кожные инфильтраты • Инфекционные осложнения вследствие лейкопении.
Синдром миелодиспластический: Диагностика
Лабораторные исследования
Периферическая кровь — анемия макроцитарная, возможны ретикулоцитоз, гранулоцитопения (гипогранулярные или агранулярные нейтрофилы со слабо конденсированным хроматином), тромбоцитопения • Биохимический анализ крови — увеличение уровня HbF до 70% • Прямой антиглобулиновый тест Кумбса положителен в некоторых случаях • Миелограмма — незначительное увеличение содержания бластов, гипоплазия эритроидного и миелоидного ростков, ретикулярный фиброз выражен слабо, аномальная локализация незрелых предшественников. Содержание мегакариоцитов снижено. Количество клеток красного костного мозга обычно нормально, у 10% возможно выявление гипоплазии.
Специальные исследования
Цитогенетические • Тест определения функций гранулоцитов — снижение миелопероксидазной активности, фагоцитоза, хемотаксиса и адгезии • Тест определения функций тромбоцитов — нарушение агрегации, адгезии • Иммунофенотипирование — используют неспецифические миелоидные маркёры • Рентгенография органов грудной клетки • УЗИ — увеличение печени и селезёнки • Гепатосцинтиграфия.
Синдром миелодиспластический: Методы лечения
Лечение
Режим
Амбулаторный • Показания к стационарному лечению • Тяжёлое состояние больного, истощение • Геморрагический синдром • Присоединение инфекционных осложнений • Панцитопения, требующая заместительных гемотрансфузий.
Лекарственная терапия
— симптоматическая • Антибактериальная терапия (предпочтительнее антибиотики широкого спектра действия), противогрибковые, антивирусные препараты • Гемостатики, ангиопротекторы (например, аминокапроновая кислота, этамзилат) • Общеукрепляющая, дезинтоксикационная терапия (р — р глюкозы, препараты калия, витамины, трифосаденин, кокарбоксилаза, инозин) • Биопрепараты при выраженной лейкопении (например, эшерихия коли, бифидобактерии бифидум) • Трансфузионная терапия по показаниям — см. Анемии апластические (переливания отмытой эритроцитарной массы, тромбоцитарной взвеси) • Даназол или преднизолон — при сопутствующей аутоиммунной тромбоцитопении.
Трансплантация костного мозга показана больным моложе 35 лет.
Ведение больного. Наблюдение 1 р/мес в перерывах между курсами поддерживающей терапии. Необходим контроль периферической крови, миелограммы (для исключения трансформации МДС в острый лейкоз или аплазию).
Прогноз
Средняя продолжительность жизни для больных с рефрактерной анемией, рефрактерной анемией с кольцевыми сидеробластами составляет 5 лет • Средняя продолжительность жизни больных с рефрактерной анемией с избытком бластов, рефрактерной анемией с избытком трансформирующихся бластов и хронической миеломоноцитарной анемией составляет 1 год • Отягощают течение и ухудшают прогноз геморрагический синдром, генерализованные инфекции.
Синонимы
Гемопоэтическая дисплазия • Прелейкоз
Сокращение
МДС — миелодиспластический синдром
МКБ-10 • D46 Миелодиспластические синдромы
Метки:
Эта статья Вам помогла? Да -6 Нет -3 Если статья содержит ошибку Нажмите сюда 2585 Рэйтинг:
Нажмите сюда чтобы добавить комментарий к: Синдром миелодиспластический (Заболевания, описание, симптомы, народные рецепты и лечение)
Имя:
Ольга
08.02.2019 23:49
Уменя мдс.Какие народные рецепты лечения вы можете предложить?
Источник
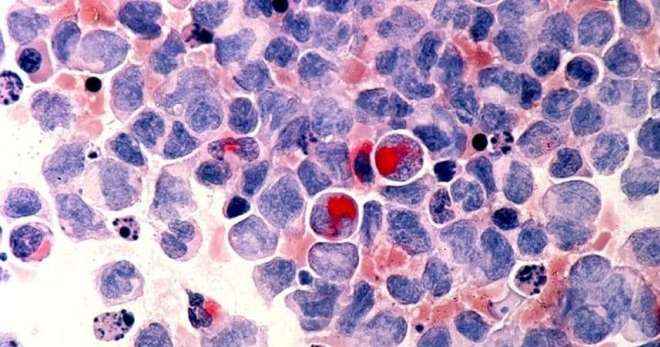
Миелодиспластический синдром – группа патологических состояний, сопровождающихся нарушением процесса кроветворения. Заболевание приводит к изменению основных форменных элементов крови. При отсутствии терапии существует высокий риск развития лейкоза (рака крови).
Миелодиспластический синдром – что это значит?
Миелодиспластический синдром, МДС – болезнь, сопровождающаяся нарушением кроветворения миелоидной ткани. При заболевании происходит нарушение выработки зрелых клеток крови, в результате чего возникает дефицит отдельных видов. Сами клетки крови подвергаются видоизменению, плохо функционируют. Длительное течение болезни приводит к возникновению острого миелоидного лейкоза.
МДС нередко для простоты понимания пациентов специалисты именуют предлейкемией. В медицинской литературе прошлых лет можно встретить термины «дремлющий лейкоз» и «малопроцентный лейкоз», которые хорошо описывают клиническую картину данного нарушения. Подобные определения связаны с уровнем бластных клеток в костном мозге пациента. Превышение уровня в 20 % свидетельствует о наличии миелоидного лейкоза. Если концентрация меньше указанной, выставляют диагноз миелодиспластический синдром.
Миелодиспластический синдром – классификация
В зависимости от характера изменений, повреждаемого типа клеток различают следующие разновидности МДС:
- Миелодиспластический синдром, рефрактерная анемия – длится больше 6 месяцев. При проведении анализа крови фиксируются единичные бласты. В костном мозге обнаруживается дисплазия эритроидного ростка.
- Рефрактерная цитопения с многолинейной дисплазией – характеризуется наличием единичных бластов, фиксируются панцитопения, рост уровня моноцитов. В костном мозге изменениям подвержено меньше 10 % клеток.
- Миелодиспластический синдром с мультилинейной дисплазией – цитотпения, без увеличения бластных клеток.
- Неклассифицируемый миелодиспластический синдром – характеризуется цитопенией, наличием единичных бластов. Концентрация их не превышает 5 %.
- Миелодиспластический синдром с избытком бластов – цитопения без моноцитоза, без увеличения бластных клеток в периферической крови.
- Миелодиспластический синдром, ассоциированный с изолированной делецией 5q – форма, обусловленная нарушением генного аппарата. В анализе прослеживаются анемия, тромбоцитоз; концентрация бластов превышает 5 %. При цитогенетическом исследовании обнаруживается изолированная делеция 5q гена.
Причины миелодиспластического синдрома
Зачастую специалистам, диагностировавшим миелодиспластический синдром (МДС), не удается установить конкретную причину возникновения патологии. При этом они всегда стараются выявить первопричину болезни. В зависимости от этого фактора принято выделять две формы миелодиспластического синдрома:
- Идиопатический (первичный) – в большинстве случаев развивается без видимой причины, при отсутствии предпосылок.
- Вторичный – является результатом присутствия других патологий (лимфома, лимфогранулематоз). В отдельных случаях патология может провоцироваться проводимыми накануне лучевой или химиотерапией.
Проводимый онкологами ряд исследований доказал повышенную вероятность развития МДС у людей с генетическими аномалиями:
- синдромом Дауна;
- нейрофиброматозом;
- анемией Фанкони.
Первичный миелодиспластический синдром
Диагноз МДС первичной формы составляет 80–90 % всех случаев миелодиспластического синдрома. Этот тип патологии чаще регистрируется у пациентов зрелого возраста, пожилых людей после 60 лет. Однозначно назвать причины развития патологии медикам не удается. Одновременно с этим они выделяют ряд факторов, повышающих риск развития МДС в разы. Среди таковых:
- курение;
- проживание в зонах с повышенным радиоактивным фоном;
- вредные условия труда (постоянный контакт с нефтепродуктами, ядохимикатами);
- врожденные патологии (болезнь Дауна, синдром Фанкони).
Вторичный миелодиспластический синдром
Вторичный МДС встречается в 10–20 % случаев заболевания. Возникает патология в любом возрасте. Частой причиной врачи называют побочный эффект от проводимой химиотерапии и радиоволнового лечения. Кроме того, спровоцировать изменения в картине крови способны некоторые лекарственные препараты:
- Циклофосфамид;
- ингибиторы топоизомеразы (Топотекан, Иринотекан).

Миелодиспластический синдром – симптомы
Симптомы и клиническая картина болезни напрямую зависят от степени нарушения, стадии патологического процесса. В некоторых случаях возможно практически бессимптомное течение. У таких пациентов только во время профилактического осмотра диагностируется миелодиспластический синдром, анемия как один из признаков заболевания крови. При этом пациенты жалуются на наличие неспецифических симптомов патологии:
- слабость;
- утомляемость;
- одышка при малейших нагрузках;
- побледнение кожных покровов;
- головокружения;
- обморочное состояние.
Когда миелодиспластический синдром сопровождается снижением концентрации тромбоцитов в кровяном русле, у пациентов могут фиксироваться периодические носовые кровотечения, обильная кровоточивость десен. Женщины могут отмечать появление меноррагии – обильных месячных. На поверхности кожных покровов появляются кровоподтеки. МДС с выраженным снижением нейтрофилов и агранулоцитозом сопровождается развитием частых простудных болезней, стоматитом. В тяжелых случаях у пациентов развивается пневмония.
Осложнения при миелодиспластическом синдроме
Нарушение работы системы кроветворения отрицательно сказывается на функционировании внутренних систем и органов. Снижение концентрации красных кровяных клеток провоцирует развитие кислородного голодания. В результате таких изменений первыми страдают нервная система и головной мозг. Однако главным из осложнений, которыми сопровождается миелодиспластический синдром, рефрактерная анемия с избытком бластов, является миелоидный лейкоз.
Патология характеризуется разрушением клеток крови, трудно поддается лечению, часто приводит к гибели пациентов. Выходом из ситуации является аллогенная трансплантация костного мозга. Среди других возможных осложнений МДС:
- тромбозы;
- анемия;
- инфекционные заболевания.
Миелодиспластический синдром – диагностика
Перед тем как выставить диагноз миелодиспластический синдром, анализ крови проводят неоднократно. Развернутое исследование помогает установить, какой непосредственно тип клеток подвергается патологическим изменениям. Эта информация используется для назначения курса терапии в дальнейшем. Комплексное обследование пациента должно включать:
- Исследование костного мозга – морфологическое обследование аспирата, трепанобиопсия с гистологией.
- Генетический тест для выявления возможных хромосомных мутаций (цитогенетический анализ).

Миелодиспластический синдром – лечение
Лечение миелодиспластического синдрома должно осуществляться комплексно. Тактика терапии определяется клинической картиной, симптоматикой, характером лабораторных показателей. При отсутствии признаков анемии, инфекционных патологий специалисты занимают выжидательную тактику. При МДС с выраженной анемией, нейтропенией и тромбоцитопенией, при повышенном риске лейкоза назначают сопроводительную терапию. В тяжелых случаях показана пересадка костного мозга.
При поздних формах болезни, выраженной клинике показан курс химиотерапии. Общепринятых стандартов данного типа лечения не существует. Специалисты активно занимаются разработкой новых лекарственных средств и препаратов. В отдельных случаях для остановки прогресса болезни, облегчения состояния пациента прибегают к иммуносупрессии.
Миелодиспластический синдром – клинические рекомендации
Как лечить миелодиспластический синдром, какие препараты, в какой концентрации использовать – врачи определяют индивидуально.
- Сопроводительное лечение является самой распространенной методикой терапии МДС. Оно предусматривает частые инфузии компонентов крови.
- Длительное применение этой группы препаратов способно спровоцировать повышение концентрации железа в крови. Для исключения такой возможности назначают одновременно прием хелаторов, которые связывают железо и выводят его из организма.
- При терапии МДС с отсутствием хромосомных мутаций используют иммуносупрессоры. Они подавляют иммунитет, способствуют снижению воспалительного процесса.
- Невозможность трансплантации костного мозга является одним из показаний для проведения химиотерапии. Высокие дозировки этих препаратов используют, когда миелодиспластический синдром переходит в лейкоз или имеет место рефрактерная анемия (увеличение концентрации бластов при гиперклеточном костном мозге).
Миелодиспластический синдром – препараты
Лечение МДС включает в себя несколько направлений. В комплексной терапии заболевания зачастую применяется множество лекарственных средств. Среди основных препаратов:
- Иммуносупрессоры – помогают ликвидировать нарушения в иммунной системе, которые проявляются образованием аутоантител, развитием аутореактивных клонов Т-клеток. Представители этой группы: Циклоспорин, иммуноглобулин антитимоцитарный.
- Ингибиторы гиперметилирования – назначаются при МДС высокого риска, с большой концентрацией бластов: Децитабин, Азацитидин.
- Химиотерапия – применяется при повышенном риске перехода в лейкоз: Цитозар.
- Стимуляторы тромбопоэза – применяется при выраженном снижении концентрации тромбоцитов, различных кровотечениях: Ромиплостим, Лонифарниб, Типифарниб.
Миелодиспластический синдром – народные методы лечения
Лечение миелодиспластического синдрома народными средствами не приносит результатов. Заболевание трудно поддается медикаментозной терапии, поэтому врачи утверждают об отсутствии эффекта от использования лекарственных растений. Самостоятельный прием народных средств, отваров, настоек может отрицательно сказаться на состоянии здоровья пациента.
Миелодиспластический синдром – диета
Специальная диета при миелодиспластическом синдроме не предусмотрена. Врачи рекомендуют составлять свое меню, придерживаясь стола №15. Рацион должен обладать калорийностью 3000 ккал, объем жидкости должен составлять 1,5–2 л. Ежедневное меню должно содержать следующие продукты:
- отварные яйца;
- крупы, макаронные изделия;
- овощи и фрукты, зелень;
- пшеничные отруби;
- масло сливочное.
Миелодиспластический синдром – прогноз жизни
Предположительная продолжительность жизни при миелодиспластическом синдроме рассчитывается по разработанной системе WSS. При ее использовании учитывают три основных фактора, за каждый насчитывают 0–3 балла:
- кариотип (плохой, средний, хороший) – 0–2 балла;
- вид заболевания – 0–3 балла;
- необходимость проведения гемотрансфузии: присутствует – 1 балл, нет – 0 баллов.
Полученные показатели суммируются, и определяется группа риска. На основе нее строятся предположения относительно возможной продолжительности жизни:
- 0 баллов – 10–11 лет;
- 1 балл – 5 лет;
- 2 балла – 3–4 года;
- 3-4 балла – 1,5 года;
- 5-6 баллов – 8 месяцев.
Источник


