Лекарства для снятие корешкового синдрома поясничного отдела позвоночника
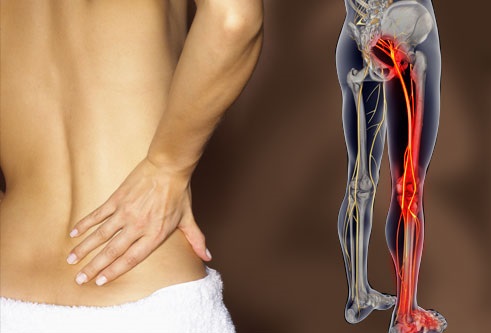
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.

Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
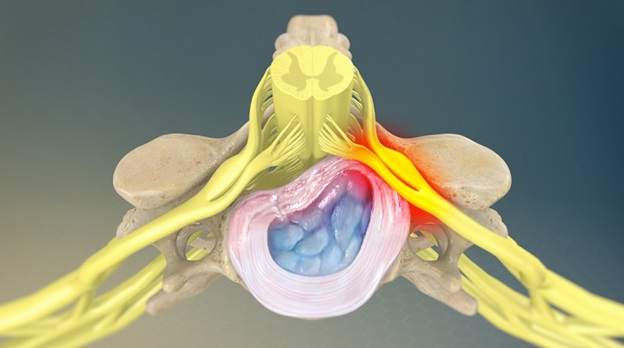
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
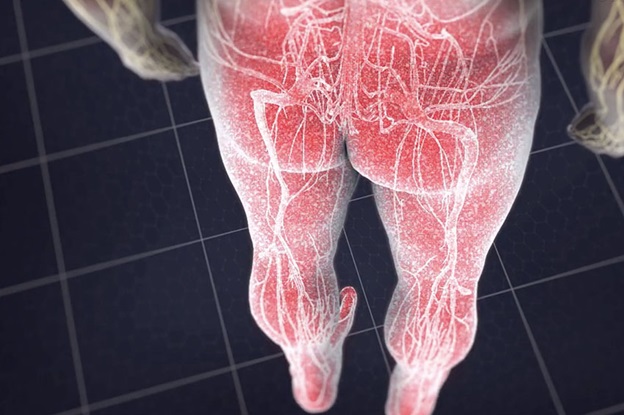
Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
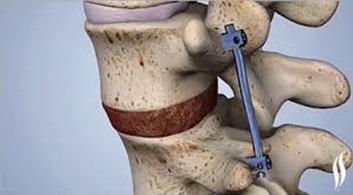
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Спровоцировать инвалидность и временную нетрудоспособность может неврологическое заболевание корешковый синдром поясничного отдела. Это комплекс симптомов, возникающих, когда сдавливаются и воспаляются спинномозговые корешки. Ещё болезнь известна, как радикулит. Появление симптомов подсказывает, что в нервных пучках начинается воспаление.
Как развивается болезнь
Основная причина появления недуга — это проблемы с позвоночным столбом, вызванные его нарушением. Питательные вещества, которые необходимы межпозвоночным хрящам, со временем истощаются. Усугубиться положение, может, с возрастом или при лишнем весе: это приводит к проседанию позвонков. Спинномозговой нерв выходит из полости в позвоночном столбе, за счет чего и происходит проседание, отверстия сужаются, и происходит их ущемление.
В области компрессии начинается воспаление корешков, характеризующееся отёчностью тканей. Появление отёка обостряет состояние, усиливает боль.
Кроме остеохондроза, развитие болезни начитается и при других процессах:
- Межпозвонковая грыжа. Когда разрывается хрящ и ядро выдавливается за свои границы, происходит сдавливание выходящих нервов;
- Нарушение конструкции и болезни позвоночника. Эти факторы зачастую становятся возбудителями корешкового синдрома.
- Неправильное сращение позвонков вследствие полученной травмы.
- Ослабление костной и хрящевой ткани, вызванное инфекционными заболеваниями.
Чаще данное заболевание появляется у людей с малоподвижным образом жизни. Отмечаются случаи, когда заболевание развивается при чрезмерных физических нагрузках или при «срыве спины». Ещё отмечалось появление заболевания при переохлаждении и употреблении некоторых медикаментов (такие синдромы называются псевдокорешковыми).
Боль начинает распространяться в выходящие нервы, что приводит к возникновению симптомов, похожих на нарушение работы органов. К примеру, корешковый синдром в области груди создаёт впечатление развивающейся стенокардии.
Что касается классификации, то определённых классов заболевания нет. Заболевание разделяется условно, отталкиваясь от пораженных областей позвоночника. Такая классификация обозначает заболевание:
- Шейного;
- Грудного;
- Поясничного отделов.
Реже заболевание касается крестца и копчика, что исключает эти части из классификации. Неформально патология классифицируется по степени сложности. Иногда патологию приравнивают к приобретённой и врождённой, хотя такое разделение достаточно редко встречается, поскольку болезнь преимущественно приобретённая. Из всех приведённых отделов нарушение в указанной области самое распространённое.
- Читайте также: корешковый синдром шейного отдела
Причины и симптомы
Из-за чего чаще страдает именно поясничный отдел позвоночника? Источником появления патологии способны стать:
- Большая нагрузка, воздействующая на область поясницы. Здесь перераспределяются тяжёлые физические работы. Помимо этого, поясницу нагружают прочие отделы скелета, находящиеся выше.
- Упомянутый отдел образуется с помощью крупных позвонков с довольно широкими отверстиями, которые пропускают сплетения нервов. Когда нарушается амортизирующая функция, они легко защемляются.
- Тот факт, поясница наиболее подвижна, чем прочие участки, тоже играет свою роль в прогрессировании недуга. Амплитудные движения смещают позвонки по отношению друг к другу и спровоцируют появление болевых ощущений либо защемление нервов.
Функциональность мышц может нарушиться, если долго не лечить остеохондроз поясницы. Это атрофирует мышцы, вследствие чего заниматься физической работой становится невозможно, так как мышцы значительно ослабевают.
Когда произошло ущемление нервов, симптомы заболевания начнут проявляться в ближайшее время. Один из распространённых симптомов — боль простреливающего характера, проявляет себя неожиданно после тяжелых физических нагрузок или травм. Болевой синдром часто сопровождает снижение чувствительности. Это наблюдается в месте, где ущемлён нерв.
- Возможно вам пригодится: что делать в домашних условиях, если прострелило поясницу
Как показывает практика, корешковый синдром преимущественно «двойной» (одновременно снижается чувствительность и уровень раздражения).
Главные признаки корешкового синдрома позвоночника:
- Болевые ощущения. Они носят интенсивный, ноющий характер в районе компрессии, которые распространяются в конечности, в редких случаях на органы;
- Пониженная чувствительность. Может проявляться как парестезия (мурашки, прохлада на коже);
- Нарушение функций мышц или движения. Развитие происходит вследствие гибели нервов, отвечающих за определённую область. Развивает мышечную слабость и нарушение их работоспособности.
Диагностика
При диагностике болезни учитывается множество факторов. Для начала конкретизируются жалобы больного, ведь именно они служат основанием для предположений о месте развития патологии. Для более точной информации не будет лишним применение пальпации предполагаемой области локализации боли — в этом случае наблюдается небольшое мышечное напряжение. Также при пальпации больной может наклоняться в сторону места поражения: так получается уменьшить болевой синдром.
Точной диагностикой болезни считается МРТ поясничной области. Оно помогает выявить самые мельчайшие ущемления нервов и с точной вероятностью определяет месторасположение патологии. Главная трудность такой диагностики это стоимость. Процедура томографии недешёвая, поэтому соглашаются на её проведение не все.
- Советуем прочитать: остеохондроз с корешковым синдромом.
Лечение
Что же предпринимать когда корешковый синдром поясничного отдела проявляет симптомы? Лечение можно начинать дома или стоит записаться к врачу? Лечением корешкового синдрома поясничного отдела нужно заниматься без отлагательства и под присмотром врача. Как и многие заболевания опорно-двигательной системы, корешковый синдром может предусматривать:
- Нехирургическую терапию;
- Медикаментозное лечение;
- Оперативное вмешательство.
Когда симптомы не влияют на привычный ритм жизни можно ограничиться общими методами: сбалансированный рацион, ограничение физической активности, посещение массажных сеансов.
Но если заболевание начинает доставлять беспокойство, начальный этап лечения предусматривает терапию нестероидными, противовоспалительными препаратами типа Диклофенака или Нимесулида. Когда боль приобретает интенсивный характер и доставляет беспокойство, рекомендуется применять межпозвоночные блокады. Если состояние ухудшается, следует обратиться на осмотр к врачу чтобы определить требуемую терапию.
Физиотерапия
По мнению ведущих специалистов, в области травматологии и неврологии, победить определённые болезни опорно-двигательной системы вполне реально физиотерапией, в частности, электрофорезом и электроимпульсными точками. С помощью электрофореза в сочетании с некоторыми медикаментами помогает:
- Снять воспалительный процесс;
- Устранить болевые ощущения;
- Улучшить метаболизм пострадавших нервов;
- Восстановить нарушенную мышечную трофику.
Электроимпульсные точки направлены на устранение мышечного напряжения, нормализацию питательных процессов в атрофированных тканях. Лечить недуг можно с помощью иглоукалывания. Данная методика не сильно популярна в традиционной медицине, но доказала свою эффективность многим пациентам.
Оперативное вмешательство
Главным фактором, обусловливающим заболевание, являются симптомы. Хирургическое вмешательство необходимо в том случае, если симптомы являют угрозу для здоровья. Операция требуется в обязательном порядке если:
- Болевые ощущения не уменьшаются при использовании нестероидных противовоспалительных средств;
- Нарушается функциональность конечностей, при которой наблюдается полная утрата активности;
- В костно-связочном аппарате происходят необратимые изменения, что приводит к компрессии;
- Обострение межпозвонковой грыжи.
Операцию проводят в специализированной клинике под наркозом. Во время процедуры врач удаляет частички позвонка, мешающие естественному расположению корешка. Если в месте локализации образовалась грыжа, выпавшей участок иссекается.
Осложнения и профилактика
Затягивать с лечением патологии нельзя, ведь несвоевременное обращение за помощью может спровоцировать осложнения:
- Развитие хромоты вследствие положения скелета. Нередко перетекает в плоскостопие и усугубляет состояние больного;
- Кратко или долговременная психическая нестабильность. Постоянные боли не дадут расслабиться ни в какое время суток. Переутомление приводит к неврозам и психозам;
- Тяжелые случаи проявляются полным параличом;
- Воспалительный процесс способен добраться до спинного мозга и стать толчком к распространению воспаления на другие отделы позвоночника, что приводит к ещё более тяжелым заболеваниям.
Не допустить развития тяжёлой патологии, можно соблюдая простые правила:
- Выполняйте зарядку по утрам: разминайте мышцы, приводите в нормальное состояние;
- Старайтесь держать под контролем вес;
- По возможности посещайте сеансы массажа;
- Питайтесь полноценно. Нередко провоцирует заболевание отсутствие полезных веществ, для хрящевых тканей;
- Научитесь распределять труд и отдых: вы не будете переутомляться и снизите опасность травмы при нагрузках.
Данное заболевание можно отнести к таким, которые лучше победить в начальной стадии, чем проводить полноценное лечение. Соблюдая несложные правила профилактики — вы избежите появления этого неприятного недуга.
| Пожалуйста, оцените статью |
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
Источник

