Люмбаго ишиалгия поясничного отдела
Седалищный нерв наиболее крупный в периферической нервной системе, который может доставить пациенту массу неудобств и даже довести до инвалидности. В данной статье речь пойдет о таком понятии как люмбаго с ишиасом, что это такое и как лечить данный недуг?
Что такое люмбаго с ишиасом (люмбоишиалгия)?
Что такое люмбаго с ишиасом?
Люмбаго — приступ внезапной острой боли и напряжения в поясничной области, возникающий при физической нагрузке или неестественном движении туловищем. Источник — dic.academic.ru
Ишиас — защемление или воспаление седалищного нерва. Существует несколько названий, самый распространенный из которых — невралгия седалищного нерва.
Таким образом, люмбалгия (люмбоишиалгия) — это ишиас, который осложнен прострелами в пояснице. Часто боль в пояснице начинает отдавать в нижние конечности.
Люмбоишиалгией чаще страдают мужчины в возрасте старше 40 лет, ввиду особенностей строения организма, более частой предрасположенностью вредным привычкам и сидячей работе.
Есть вероятность спутать люмбаго с ишиасом и поясничный радикулит, так как первый часто маскируется под второй. Опасность состоит в том, что теряется время и назначается совершенно неверное лечение.
Виды
Люмболгия имеет несколько разновидностей, которые могут взаимодополнять друг друга.
Итак, по типу протекания различают:
- острую (как правило, данный диагноз ставиться пациенту при первом обращении, когда боль проявилась впервые);
- хроническую (ставиться больным, которые регулярно обращаются за помощью с подобным недугом).
По локализации:
- односторонняя;
- двухсторонняя.
Отличие данных типов болезни в том, что-либо у больного страдает правая или левая конечность либо в процесс вовлечены обе ноги и обе стороны позвоночника.
Как может распространятся больПо причине:
- спондилогенная (провоцируется проблемами, связанными с позвонками;
- дискогенная (причина боли заключена в межпозвоночных дисках);
- корешковая (передавливание нервных корешков).
По механизму:
- мышечно-тоническая (боль связана с напряжением мышц, окружающих нервный корешок);
- нейродистрофическая (в процесс вовлечено кровоснабжение, которое нарушается, причиняя больному дополнительные страдания);
- вегетососудистая (проявляется в кожных изменениях, покраснения, расстройство терморегуляции ног).
Причины
Причины заболевания, в большинстве случаев связаны с болезнями позвоночника (невертеброгенные причины), которые провоцируют воспалительные процессы вокруг седалищного нерва или его сдавливание, в том числе:
- грыжа межпозвоночного диска;
- остеохондроз позвоночника;
- спондилоартроз;
- спондилит;
- сколиоз;
- врожденные аномалии позвоночника;
- новообразования в позвоночном столбе (абсцесс, опухоль и т. п.).
К недугам, не имеющим отношение к болезням позвоночника (вертеброгенные) и влияющим на формирование люмбаго с ишиасом, относят:
- болезни внутренних органов (как правило, непосредственно расположенных рядом с местом болевого синдрома)
недуги, связанные с нарушениями кровоснабжения (обделение питанием седалищного нерва); - ревматизм;
- инфекции, которые затрагивают нервные корешки;
- болезни соединительной ткани (рассеянный склероз);
- воспаления мышечной ткани;
- травмы в тазобедренном суставе.
К группе риска относятся люди, которые:
- тмеют сидячий образ жизни (работа за компьютером, низкая двигательная активность);
- находятся в постоянном стрессе (регулярные споры с начальством, ссоры на дома не самым лучшим образом влияют на нервную систему и могут спровоцировать воспаление);
- страдающие от искривления позвоночника;
- подвергаются частым переохлаждениям организма (иногда достаточно и одного раза);
- работающие на должностях, связанных с выполнением тяжелой физической нагрузки, ровно как и профессиональные спортсмены.
Кроме того, беременные девушки также находятся в группе риска, так как давление малыша на внутренние органы может спровоцировать сдавливание или ущемление седалищного нерва. Особенно это касается будущих мам с многоплодной беременностью.
Симптомы
Люмбаго с ишиасом имеет симптомы, лечение которых не стоит затягивать. Проявление недуга выражается в следующем:
постепенно нарастающая боль в области поясницы (острая, пульсирующая или жгучая)
- боль проявляется чаще ближе к коже, неглубоко;
- проблемы с подвижностью нижней части туловища;
- зуд;
- изменение окраса кожного покрова (бледность или покраснение);
- отклик болевого синдрома на изменение положения тела (прострел);
- возможно, неконтролируемое мочеиспускание и дефекация (главное условие, для проявления такой симптоматики — отсутствие должного лечения).
Помимо указанных выше симптоматических признаков, существуют сопутствующие симптомы, которые не имеют отношение к седалищному нерву, но могут развиться при люмбоишиалгии, в том числе:
- запоры (бывают периоды диареи);
- боль в брюшной полости;
- нарушения пищеварительной системы;
- боли при мочеиспускании;
- эректильная дисфункция у мужчин или аноргазмия у женщин;
- слабость;
- чрезмерная утомляемость.
Диагностика
Для того чтобы поставить диагноз правильно, недостаточно наружного осмотра врача и сбора анамнеза, так как есть вероятность спутать недуг с радикулитом.
Комплексная диагностика в себя включает:
- Рентгенография позвоночного столба.
- УЗИ брюшной полости и таза.
- Денситометрия (данное исследование направлено на определение плотности костной ткани).
- Компьютерная томография (КТ).
- Магнитно-резонансная томография (МРТ).
- Общий и клинический анализ крови.
- Анализ мочи.
Диагностировать данное заболевание в домашних условиях не следует, так как отсутствие несвоевременного лечения может повлечь инвалидизацию пациента.
Лечение
Лечение данного недуга процесс небыстрый и требует определенных затрат, в том числе:
- Больному в обязательном порядке будет рекомендован постельный режим на 1,5-2 недели (в случае с острым периодом болезни).
- Для сна необходимо будет оборудовать спальное место специальным ортопедическим матрасом.
- Будет рекомендовано ношение специальных корсетов (правильно подобранный и подогнанный корсет снижает боль и предупреждает дальнейшее прогрессирование болезни).
Длительность лечения будет варьироваться от состояния больного и индивидуальных особенностей организма человека.
Лечение может быть:
- консервативное (медикаментозное);
- хирургическое;
- домашние методы.
Консервативное лечение включает в себя:
- лечение таблетками;
- физиотерапия;
- ЛФК.
К лекарствам, которые врач может назначить пациенту относят:
- обезболивающие средства (в данную группу включены как легкие препараты типа диклофенака и ибупрофена, так и более сильные средства, при помощи которых производят блокаду нерва — новокаиновая блокада);
- милорелаксанты (Сирдалуд, Баклосан);
- витамины (чаще применяется группа В);
- средства для улучшения кровообращения (Актовегин);
- седативные вещества;
- мочегонные средства;
- иммуностимуляторы.
Также, в качестве местного обезболивающего применяют различные мази (фастум-гель, капсикам и т. п.)
Прием перечисленных выше лекарств должен проходить под контролем лечащего врача, так как злоупотребление может повлечь привыкание или развитие побочных эффектов.
Правильная терапия позволит снять острую боль, ликвидировать воспалительные процессы и вернуть организм в прежнее состояние.
Естественно, одними таблетками помочь страдающему пациенту сложно, поэтому в комплексе с медикаментозными средствами показаны физиопроцедуры, которые могут в себя включать:
- магнитотерапия;
- иглотерапия;
- электрофорез;
- парафиновые аппликации.
Что касается лечебной физкультуры (гимнастики) при люмболгии, то его должен назначать только врач, так как неправильно подобранные упражнения или нагрузка может усугубить состояние пациента.
К рекомендованным упражнениям относят:
- Растягивающие упражнения на поясничную мышцу (поворот корпуса, прогибы, махи ногами из положения на четвереньках, подтягивание ног к груди).
- Растягивающие упражнения для позвоночника (применяется для этого специальная кушетка).
Кроме того, положительное влияние на здоровье больного окажет плаванье и йога (главное, не переборщить).
Что касается народных методов лечения, то не стоит заменять ими назначения врача, намного эффективнее будет применение рецептов домашней медицины в комплексе с медикаментозными, предварительно обговорив порядок приема с лечащим врачом в клинике.
Народные способы лечения могут в себя включать:
- растирание области, где локализован болевой синдром барсучьим жиром;
- применение согревающих пластырей (перцовые или горчичные);
- прием ванн с хвоей или сосной;
- наложение специальных согревающих компрессов.
Что касается оперативного вмешательства, то оно проводится в крайнем случае, когда консервативное лечение уже не дало никаких результатов.
Как правило, хирургическое вмешательство направлено на устранение причины сдавливания нерва (иссечение грыжи и т. п.).
Профилактика болезни
Профилактика болезни проводится как до ее возникновения, так и после.
Для предупреждения недуга, рекомендовано следовать следующим советам:
- не находитесь в одной и той же статичной позе (сидеть за компьютером длительное время опасно), чаще делайте перерывы и гимнастику;
- исключите ношение обуви на высоком каблуке либо ограничьте его;
- лишний вес влияет на люмбоишиалгию, худейте;
- откажитесь от вредных привычек, занимайтесь спортом (этот совет универсален и подходит ко многим недугам);
- не затягивайте лечение болезней мышц, суставов и кровеносных сосудов.
Для того чтобы быстрее восстановиться после люмбалгии рекомендовано делать гимнастику, больше двигаться и не пренебрегать прогулками на свежем воздухе.
Профилактика переохлажденияКатегорически запрещен подъем тяжестей.
Итак, люмбаго с ишиасом неприятная болезнь, которая доставляет массу неудобств больному. При возникновении первых симптомов не тяните с походом к врачу в надежде, что пройдет само. Не пройдет! А хуже стать, может. Берегите здоровье, оно у нас одно!
Источник: https://nervivporyadke.ru
Источник
Общие сведения
Люмбоишиалгия является рефлекторным или компрессионным вертеброгенным нарушением и проявляется в виде хронической поясничной боли. Стоит в ряду других неврологических дорсопатий – цервикалгии (постоянной боли в шейном отделе), торакалгии (боли, возникающие в области грудного отдела позвоночника) и люмбалгии (боль в пояснице). Код люмбоишиалгии по мкб-10 – поясничного болевого синдрома, отдающего в одну или обе конечностей — M-54.4.
В отличие от люмбалгии при люмбоишиалгии постоянная поясничная боль сочетается с нейродистрофическими и нейрососудистыми нарушениями, что приводит к иррадиированию боли по склеротому. Это массовое явление и проблемы с поясницей свойственны в 21 веке людям различного возраста и вида деятельности.
Патогенез
Существует рефлекторный (болевой), компрессионный и миоадаптивный путь патологического развития. В первом случае боль является следствием воздействия на рецепторные структуры, отвечающие за иннервацию элементов пораженных отделов позвоночных– мышечно-тонических, вазомоторных, нейродистрофических образований.
Компрессионные факторы обычно возникают в сочетании с рефлекторными и обусловлены такими патологическими структурами как: грыжи, остеофиты, а также в результате сдавливания сосудов, к примеру, позвоночной артерии, корешков (при радикулопатии), спинного мозга (при миелопатии).
На начальных этапах люмбоишиалгии присутствует только симптомы раздражения нервных окончаний – парестезия, гиперестезия, алгические точки, ощущение натяжения и оживления рефлексов. В дальнейшем больной начинает испытывать ограниченность движений, все чаще принимает анталгические позы – положение тела, позволяющие снизить болевой синдром. В результате развивается радикулопатия и добавляются симптомы выпадения в виде гипестезии, редких вялых парезов и выпадения рефлексов. Могут наблюдаться периоды обострения, обратного развития и компенсации, развиваться места аутоиммунного воспаления, отеков и димиелинизации корешков.
Классификация
- Сакралгия – возникновение боли исключительно в крестцовом отделе.
- Кокцигодиния – боль, локализующаяся в области копчика.
- Случаи «компрессии конского хвоста» — когда человек испытывает жестокие двусторонние боли, распространенные на обе конечности с периферическим симметричным нижним параперезом, тазовыми нарушениями и парализующим ишиасом корешкового вида.
Помимо локализации болевого синдрома, следует различать типы течения люмбоишиалгии:
- острая стадия – боль наблюдается на протяжении 6 нед.;
- подострая – боль сохраняется 6-12- нед.;
- хроническая – болевые ощущения не проходят спустя 12 нед.
Причины
Вертеброгенная люмбоишиалгия
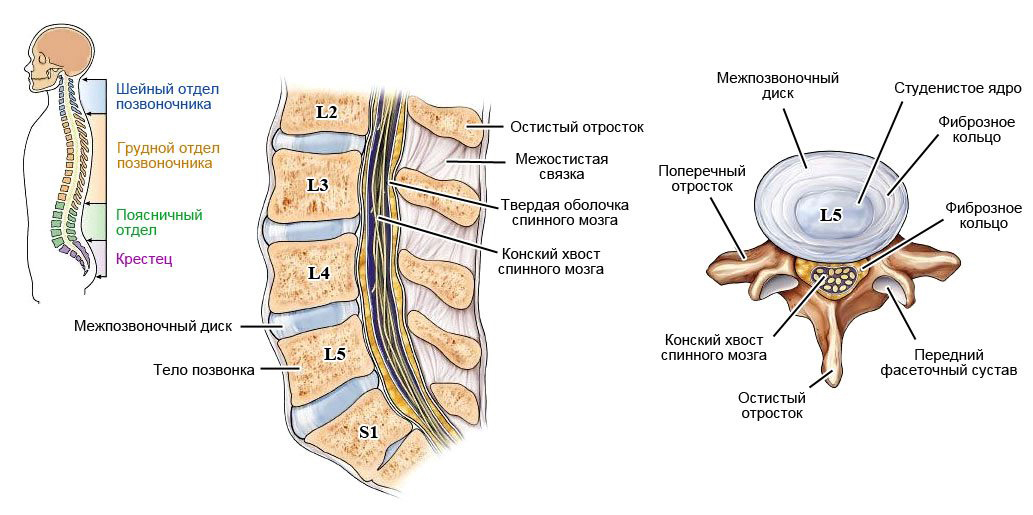
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.

Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозы фасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Люмбоишиалгии невретеброгенного генеза
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
- различные заболевания внутренних органов, вызывающие «отраженные боли»;
- растяжения мышц или связок;
- миозиты и мышечные спазмы;
- остеопороз;
- гиперпаратиреоз;
- ожирение;
- психические или неврологические нарушения.
Симптомы люмбоишиалгии
Патология относится к спондилогенным неврологическим синдромам, проявляющимся в виде чувствительных, двигательных, вегетативно-трофических изменений и болевых ощущений.
Боль обычно локализована точечно и отдает в одну из конечностей. Характер болевых ощущений интенсивный, жгучий, стреляющий, напоминает удар током. В местах воспаления может возникать отек, мышечная слабость, выпадать или угасать рефлексы, например, коленный.
Вертебральная боль усиливается при различных движениях, неудобных позах, натуживаниях, поднятиях тяжести и даже во время кашля или чиханья. Чаще всего дискомфорт проходит в условиях покоя, особенно лежа на ровной поверхности на здоровом боку, но может провоцировать в дальнейшем тянущую, ноющую и глубинную боль. До 5 % людей, страдающих от посничнокрестцовой радикулопатии, испытывают боль даже во время ночного отдыха и отмечают такие симптомы:
- лихорадка;
- слабость;
- периодическое онемение нижних конечностей;
- тазовая дисфункция.
Анализы и диагностика
Помимо сбора жалоб, данных анамнеза и наблюдений за больным необходимо:
- провести рентгенографию позвоночника, позволяющую исключить врожденные аномалии и деформации, воспалительные заболевания, первичные и метастатические опухоли;
- благодаря компьютерной томографии выявить грыжу межпозвоночных дисков или стенозы;
- изучить данные магнитно-резонансной томографии — возможных явлений сдавливания спинного мозга и его корешков, компрессии конского хвоста.
Лечение люмбоишиалгии
Чаще всего лечение проводят консервативное, медикаментозное в домашних условиях либо в условиях стационара. При сильных хронических болях обычно назначают препараты различного действия:
- наркотические анальгетики;
- нестероидного происхождения противовоспалительные средства (НПВС);
- антиконвульсанты;
- миорелаксанты, обладающие центральным действием;
- антидепрессанты;
- дезагреганты, улучшающие микроциркуляцию;
- средства для паравертебральной блокады;
- салуретики, помогающие снять отек корешка;
- хондропротекторы;
- проводят витаминотерапию, преимущественно группы В.
Лечение люмбоишиалгии в домашних условиях
В домашних условиях у больного на вооружении множество различных способов справиться с болями и позаботиться о здоровье позвоночника. В первую очередь, если есть лишний вес, то срочно нужно перейти на здоровое питание и сбалансированную диету. Далее нужно позаботиться о гигиене сна, трудового времени и отдыха. Проконтролировать, чтобы одежда, белье были натуральными и мягкими, а кровать/рабочее кресло ортопедическими.
Так как в период обострения люмбоишиалгии противопоказана физическая нагрузка, нужно сконцентрироваться на консультации с врачом и определении медикаментозного лечения, и, конечно же, подбора действенных мазей и гелей, снимающих отек, воспаление и боль. Также вам могут помочь подручные средства:
- ванны – с тертым корнем хрена, горчичного порошка вместе с индийским луком либо хвоей, принимать по 10-15 минут перед сном;
- компрессы – из барсучьего или другого жира, редьки, индийского лука, которые сверху нужно закутать теплым шерстяным шарфом и оставить на несколько часов;
- растирания – скипидаром, настойкой одуванчика и других лекарственных растений.
Доктора
Лекарства
- Трамал – средство для снятия сильных болей, так как обладает опиодиным анальгезирующим действием размер дозы и срок приема нужно устанавливать индивидуально.
- Кеторолак – НПВС с комплексным жаропонижающим, противовоспалительным и анельгезирующим действием для симптоматического лечения при болевых синдромах различного происхождения, начиная от зубных болей, и заканчивая вывихами и травмами. Используют препарат короткими курсами по 5 дней для парентерального введения, в максимальных дозах – до 90 мг на килограмм веса (за день).
- Диклофенак – достаточно часто используемое НПВС, которое благодаря обезболивающему и противовоспалительному действию назначают как взрослым, так и детям. Не нужно превышать суточной дозы — 100-150 мг, её нужно распределить на 2-3 приема в течение дня.
- Мовалис – эффективный препарат при не утонченных дорсалгиях и ишиасе, снимает боль, жар, действует противовоспалительно. Имеет большой список противопоказаний, в том числе детский возраст. Дозу нужно подбирать в зависимости от особенностей и течения дегенеративного костно-мышечного заболевания, но в среднем составляет 15 мг в день за 1 прием.
- Целебрекс – препарат, помогающий не только при болевом синдроме, но и при лечении остеоартроза, спондилита и начальных этапов дисменореи. Нужно осторожно использовать при проблемах с пищеварительной, выделительной и другими системами внутренних органов. Имеет ряд побочных эффектов и особенностей взаимодействия с другими препаратами. Для симптоматического лечения достаточно дозы 100-200 мг по 1-2 раза в день.
- Мидокалм – способствует «расслаблению» и снижению мышечного тонуса, а также местно снимает боль и усиливает периферический кровоток. Не стоит давать препарат детям до 3 лет, а детям постарше и взрослым нужно подбирать и рассчитывать дозу, начиная с 5-15 мг на килограмм веса.
- Амитриптилин – антидепрессивное, анксиолитическое, тимолептическое и седативное средство, помогающее при хроническом болевом синдроме. Дозу следует подбирать в зависимости от возраста и особенностей организма. Если спустя 2-3 недели не наступает облегчение, то тактику необходимо пересмотреть.
- Золофт – антидепрессант, отличающийся отсутствием развития лекарственной зависимости, стимулирующего или седативного действия. Начальная дневная доза, не превышающая 25 мг должна давать минимальный терапевтический эффект уже спустя 7 дней.
- Курантил – антиагрегант и иммуномодулятор с вазодилатирующими аденозинергическими свойствами. Выпускается в таблетках и драже различной дозировки, так как может применяться в различных целях – для снижения и агрегации тромбоцитов, профилактики и лечения ОРВИ, суточная доза колеблется в пределах 75-600 мг.
- Трентал – проверенный ангиопротектор, способный улучшать микроциркуляцию и помогать при нарушениях кровообращения различного генеза. Вводить можно внутривенно (инфузии 1-6 ч по 100-600 мг препарата в сочетании с раствором Рингера или глюкозы 5%) или перорально внутрь – максимум за сутки 1200 мг.
- Лазикс – диуретик, который позволяет блокировать реабсорбцию ионов Na, Cl и увеличивать экскрецию K, Ca, Mg. Можно вводить в/в или принимать внутрь натощак дозу 20-80 мг, помогающую справиться с нетяжелым отечным синдромом.
- Новокаин – это раствор, предназначенный для инъекций, относится к местным анестетикам. Для проведения поясничной новокаиновой блокады медработникам необходимо осуществить внутрикожную и тканевую инфильтрацию.
- Мильгамма – препарат витамин группы В в комбинации, обладает анальгезирующим, нейропротективным и метаболическим действием. Вводят внутримышечно по 2 мл на протяжении 5-10 суток.
- Артра – препарат, стимулирующий регенерацию тканей с противовоспалительным, хондропротективным и хондростимулирующим действием. Принимать таблетки можно длительно: первые 3 нед. по 2 в день, в дальнейшем – по 1 табл.
- Структум — противовоспалительный, хондропротективный препарат, влияющий на метаболизм в гиалиновых, волокнистых хрящах и на восстановление костной ткани, снижает болезненность и повышает подвижность суставов. Минимальный рекомендуемый курс лечения – 6 мес. по 1 г каждый день.
Процедуры и операции
Больным на стадиях обострений рекомендован покой и максимальное ограничение резких движений, физиотерапевтические процедуры и иглорефлексотерапия.
Для исправления осанки и походки, когда стихли острые симптомы, следует перейти к тракционной терапии вытяжения позвоночника под собственной тяжестью или использовать дозировано подводное вытяжение. Показаны бальнеологические курорты и лечебная физкультура.
Хирургические вмешательства могут быть показаны при сдавливании структур спинного мозга, корешков сосудов, снабжающих его кровью, парапареза, нарушений тазовых функции на фоне стойкого болевого синдрома, не купирующегося после двухмесячного лечения.
Последствия и осложнения
Мышечно-тонические, нейродистрофические и дегенеративно-дистрофические нарушения приводят к изменениям в тканях позвоночного столба, его конфигурации, что сказывается на позах человека, осанке и походке. Деформации позвоночника, особенно поясничных структур имеют сильное влияние на мускулатуру ног, вызывая их растяжения в одних точках, и сближения в других. В результате растяжений мышц и сухожилий, импульсов из пораженных структур позвонков происходит развитие:
- миофиброза или нейроостеофиброза;
- сколиоза и поясничного лордоза/кифоза;
- позного миоадаптивного синдрома (изменение позы человека);
- викарной гипертрофии мышц для компенсации атрофии, слабости других структур опорно-двигательного аппарата.
Список источников
- Шток В.Н., Левин О.С. Справочник по формулированию клинического диагноза болезней нервной системы. М.: Медицинское информационное агентство, 2006, — 520 с.
- Левин О. С. Диагностика и лечение неврологических проявлений остеохондроза позвоночника // Consilium Medicum, 2004. Т. 6.
- Дубровин И. Большой лечебный травник. Научная книга, 2009, — 417 с.
Источник


