Маршевая стопа лечение народными средствами

Маршевая стопа (болезнь Дейчлендера) — это заболевание, возникающее вследствие действия чрезмерной нагрузки на плюсневые кости. Патологией страдают преимущественно люди с низкой активностью, решившие выполнить непосильную физическую работу. Неподготовленный организм дает сбой в работе.

Что такое, код по МКБ 10 и механизм развития болезни Дейчлендера
Патология не является воспалительной или злокачественной. Маршевый перелом стопы (шифр M84.4 по МКБ-10) может протекать остро или хронически.
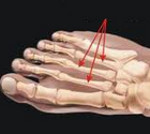
Патогенез заболевания связан с чрезмерной нагрузкой на ноги. Стопы человека отвечают за опору и амортизацию во время движения. У нетренированных людей кости не могут справиться с непривычной для них нагрузкой. Формируются патологические изменения в диафизарной части плюсны. В процесс могут вовлекаться II, III, редко — IV, V плюсневые кости.
Патологические изменения костной ткани представлены лакунарным рассасыванием. Со временем область поражения замещается новыми клетками. Патологический процесс исчезает.
Мнение профессоров медицины о названии патологических изменений разделилось. Одни считают, формируется неполный перелом. Другие называют изменения — микропереломом. Большинство медиков согласны, название «маршевый перелом» устарело. Рассасывание костей происходит локально, со временем самостоятельно замещается костной тканью без осложнений. Болезнь реже встречается у солдат. Широко распространилась среди парикмахеров, манекенщиц. Носят огромные каблуки, целый день находятся в движении.

Причины и симптомы маршевой стопы
Патологическая перестройка костей при болезни Дейчлендера возникает под влиянием провоцирующих факторов.
Согласно медицинской статистике, распространенными причинами заболевания являются:
- сильные физические нагрузки обеспечивают развитие патологии у нетренированных людей;
- ходьба на большие расстояния в неудобной обуви;
- отсутствие физической подготовки;
- патология возникает у новобранцев после походного, реже строевого марша;
- врожденные/приобретенные деформации стопы могут спровоцировать развитие маршевого перелома.
Группу риска по развитию заболевания составляют люди профессий:
- продавцы, консультанты в гипермаркетах;
- стилисты, парикмахеры;
- экскурсоводы;
- разнорабочие;
- модели, спортсмены;
- медработники;
- официанты;
- фигуристы.
Тесная обувь на высоких каблуках, наличие плоскостопия, ходьба на длинные расстояния провоцируют развитие маршевой стопы.
Согласно международной классификации, выделяют две формы патологии:
- Острая — характеризуется внезапным началом. На 3-4 сутки наблюдаем появление первых симптомов маршевой стопы. Больные жалуются на острую боль посередине стопы, выраженную припухлость в области патологии. Болезнь не сопровождается повышением температуры или астеновегетативным синдромом (слабостью, снижением аппетита).
- Первично-хроническая форма маршевой стопы характеризуется медленным течением. После значительных нагрузок пациенты отмечают интенсивную боль в центральной части подошвы, отек, припухлость, покраснения. Повышается чувствительность кожных покровов в месте поражения. Вследствие выраженного болевого синдрома нарушается походка. Человек начинает хромать. Заболевание длится на протяжении нескольких месяцев, затем постепенно симптоматика исчезает.
Диагностика
Диагноз ставится на основании:
- Жалоб больного на боль со специфической локализацией.
- Анамнеза заболевания: первые симптомы патологии появились на фоне непривычной нагрузки.
- Анамнеза жизни (пациент работает в сфере с интенсивной физической нагрузкой на ноги).
- Объективного исследования места повреждения: при пальпации срединного отдела стопы больной жалуется на резкую боль. При осмотре наблюдается отек, припухлость, покраснение.
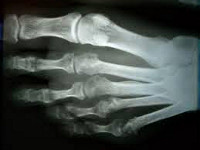
- Окончательно подтвердить диагноз помогает рентген стопы. Метод исследования выявляет типичные признаки болезни Дейчлендера, исключить остеомиелит, туберкулез, злокачественную опухоль, гнойные процессы кости.
Рентгенологическая картина зависит от длительности заболевания. Основные проявления патологии:
- Если снимок делается через несколько дней после начала заболевания, патологических изменений может не наблюдаться. Рекомендовано повторить исследование через неделю. Альтернативный вариант — сделать МРТ.
- При маршевом переломе наблюдается косая или поперечная полоса просветления. Явление называется зоной Лоозера. Плюсневая кость выглядит разделенной на два фрагмента. Если человек ломает кость, наблюдается деформация, смещение. При заболевании отсутствуют перечисленные явления.
- Со временем вокруг патологической области появляются периостальные разрастания. Представлены тонкими образованиями, начинают постепенно уплотняться. Снимок напоминает веретенообразную мозоль. Через несколько недель зона просветления полностью исчезает. Происходит склерозирование пораженной области.
- Периостальные наслоения рассасываются. Структура плюсневой кости изменяется навсегда. Становится толстой и плотной.
Отличить маршевый перелом от других травматических повреждений помогает именно рентгенография. При патологии сохраняется правильная форма плюсны, отсутствует смещение фрагментов, зона воспаления.

Методы лечения
Лечение маршевой стопы начинается с диагностических мероприятий (рентгена, МРТ). После подтверждения диагноза приступают к консервативной терапии:
- Врачи назначают больному постельный режим.
- Давать интенсивные нагрузки на ноги запрещается. Нельзя долго стоять или ходить.
- Налаживаются гипсовые лангеты для восстановления целостности ступней.
- Пациент должен ходить на лечебную гимнастику, массаж.
- Физиотерапия назначается для купирования типичных симптомов заболевания.
- Применяются медикаментозные средства для уменьшения проявлений болевого синдрома. Назначаются обезболивающие препараты, охлаждающие мази, бальзамы местно.
- Следует продолжительное время носить ортопедическую обувь, специальные стельки для профилактики осложнений.
Хирургические методы лечения при патологии не используются. Микроперелом самостоятельно срастается.
Обращение в травматологию
Заболевание лечится в отделении травматологии. При острой форме травматологи накладывают гипсовую лонгету на 10 дней. Медицинское приспособление способствует восстановлению физиологической структуры кости. Лонгета обеспечивает покой пораженным конечностям.
Первично-хроническая маршевая стопа лечится массажами, физиопроцедурами.
В стационарных условиях для снятия болевого синдрома пациенту назначают:
- Кеторолак борется с болью, воспалительными явлениями. Лекарство угнетает активность ЦОГ-1, ЦОГ-2. Последние отвечают за синтез простагландинов. Медиаторы воспаления не образуются и неприятные симптомы исчезают. Кеторолак не влияет на сон и дыхание, справляется с болью лучше многих НПВС. Назначаются по 10 mg до 4 р/сутки. Препарат принимается под наблюдением врача.
- Метамизол натрия (анальгин) обладает аналогичными действиями. Используется для купирования боли различного генеза. Лекарство нужно принимать по 1-2 таблетки 2-3 р/сутки после еды.
- Дополнительно назначаются препараты кальция. Макроэлемент способствует быстрому укреплению плюсневой кости.
После выписки пациент должен пользоваться ортопедической обувью, избегать чрезмерных нагрузок.
Физиотерапия и массаж
При патологии врачи назначают больным продолжительные курсы массажа. Методика способствует расслаблению напряженных мышц голеней и стоп. Благодаря массажным движениям, улучшается кровообращение в структурах опорно-двигательного аппарата, восстанавливаются активные/пассивные движения в суставах.
Через 2-3 процедуры больные отмечают уменьшение выраженности болевого синдрома. Способы, техника манипуляции определяется индивидуальным состоянием пациента. Применяют лечебный, сегментарно-рефлекторный массаж. Врачи рекомендуют продолжать процедуру дома после выписки из стационара на протяжении 3-6 месяцев.
Для лечения болезни Дейчлендера применяются физиотерапевтические методы. Положительная динамика наблюдается при использовании электрофореза, магнитотерапии, парафиновых аппликаций, озокерита. Процедуры улучшают кровообращение в месте патологии, повышают процессы регенерации.

Домашними средствами
Народные методы лечения применяются в комплексном лечении переломов, ушибов, других травм конечностей. Домашние рецепты ускоряют заживление повреждений, снимают болевые ощущения. Ниже представлено несколько эффективных настоек для борьбы с недугом:
- Представители народной медицины рекомендуют съедать ежедневно по 2 грецких ореха для укрепления суставов.
- Пленка яичной скорлупы, истертая в порошок, содержит много питательных веществ. Улучшают работу опорно-двигательного аппарата, внутренних органов. Лечебное снадобье принимается вместе с соком лимона. Курс лечения — до улучшения общего состояния больного.
- Делайте лечебные компрессы с ½ ч.л соли и сырым желтком. Два ингредиента перемешайте, выложите на салфетку. Приложите к патологическому месту. Закрепите бинтом. Ходите с повязкой целый день. Прикладывайте компрессы до исчезновения болевого синдрома.
Возможные осложнения
В большинстве случаев проходит бесследно. Иногда развиваются осложнения. Несвоевременное лечение заболевания приводит к серьезным последствиям:
- гипертрофические изменения костей;
- вовлечение в патологический процесс нервов, что проявляется выраженным болевым синдромом;
- ограничение движений в стопе;
- появление остеопороза. Патология приводит к частым переломам;
- рожистое гнойное воспаление появляется на маршевой стопе, когда в очаг повреждения попадает бактериальная флора. Возникают типичные признаки рожи (болезненное покраснение, высокая температура тела). После травматологического стационара больной попадает в инфекционное отделение для лечения рожистого воспаления;
- воспалительные изменения костей могут переходить на связки, сухожилия. Развивается тендовагинит;
- гнойники появляются при нарушении целостности кожных покровов в области патологии. Лечение осложнения проводится антибактериальными мазями.
Самостоятельно выдавливать гной строго запрещается!
Маршевая стопа — патологическое состояние, появляется в результате чрезмерной нагрузки на стопы. Болеют солдаты, экскурсоводы, спортсмены, парикмахеры.
Статья проверена редакцией
Источник
Маршевая стопа – это патологическое изменение структуры плюсневых костей, возникающее вследствие чрезмерных нагрузок. Развивается у солдат, особенно – в начале службы, а также после усиленной строевой подготовки, маршей и кроссов. Может возникать у людей, чья профессия требует постоянного стояния на ногах, переноски тяжестей или продолжительной ходьбы. Предрасполагающими факторами являются плоскостопие и ношение неудобной тесной обуви. Проявляется болями в области стопы, иногда – резкими, нестерпимыми. Боли усиливаются при нагрузке и сопровождаются локальным отеком стопы. Диагноз подтверждается рентгенографически. Лечение консервативное, прогноз благоприятный.
Общие сведения
Маршевая стопа (болезнь новобранцев, маршевый перелом, болезнь Дойчлендера) – заболевание, обусловленное патологической перестройкой плюсневых костей вследствие чрезмерной нагрузки. Может протекать остро или хронически, но чаще имеет первично-хроническое течение. Лечится консервативно, осуществляется специалистами в сфере травматологии и ортопедии, заканчивается полным выздоровлением.
Маршевая стопа
Причины
Маршевая стопа наблюдается у солдат, спортсменов и людей, профессия которых связана с длительной ходьбой, стоянием или ношением тяжестей. Вероятность развития увеличивается при использовании неудобной обуви и плоскостопии. Согласно исследованиям, проводившимся в разных странах, к развитию маршевой стопы после интенсивной нагрузки более склонны люди с низким уровнем привычной физической активности. Полагают, что это обусловлено меньшей прочностью костей. Не случайно еще одной категорией таких больных сегодня все чаще становятся туристки – офисные работницы, которые в период отпуска активно «бегают» по туристическим достопримечательностям в неудобной обуви.
Патогенез
При болезни Дейчлендера изменения возникают в средней (диафизарной) части плюсневых костей. Патологическая перестройка костной ткани в данном случае обусловлена изменившимися механическими и статико-динамическими факторами. В процесс чаще всего вовлекается II плюсневая кость, реже – III, еще реже – IV и V. Подобное распределение обусловлено особенностями нагрузки на стопу при стоянии и ходьбе, поскольку в таких случаях больше «нагружаются» внутренние и средние отделы стопы. I плюсневая кость не поражается никогда. Вероятно, это связано с ее более высокой плотностью и прочностью.
Обычно страдает одна кость, хотя возможно как одновременное, так и последовательное поражение нескольких костей на одной или на обеих стопах. Установлено, что маршевая стопа является особым видом трансформации костной ткани, не связанной с опухолью или воспалением.
При этом взгляды специалистов на характер повреждений до сих пор разделяются. Одни полагают, что перестройка кости сопровождается неполным переломом или так называемым «микропереломом». Другие считают, что термин «маршевый перелом» следует считать устаревшим и не соответствующим действительности, поскольку имеет место лишь локальное рассасывание костной ткани, которая в последующем замещается нормальной костью без формирования костной мозоли.
Симптомы маршевой стопы
Выделяют две клинические формы заболевания: острую и первично-хроническую. Первая наблюдается реже, развивается на 2-4 сутки после значительного перенапряжения (например, длительного марш-броска). Вторая возникает исподволь, постепенно. Симптомы при ней выражены менее ярко. Острая травма при маршевой стопе в анамнезе отсутствует. Пациенты с данным диагнозом предъявляют жалобы на интенсивные, порой нестерпимые боли в средней части стопы.
Появляется хромота, походка становится неуверенной, больные стараются щадить поврежденную конечность. При осмотре определяется локальный отек над средним отделом плюсневой кости и более плотная припухлость в области поражения. Кожная чувствительность в этой области повышается. Гиперемия (покраснение кожи) отмечается достаточно редко и никогда не бывает выраженной. У пациентов также никогда не наблюдаются общие симптомы: нет ни повышения температуры тела, ни изменения биохимической или морфологической картины крови. Боли могут сохраняться в течение нескольких недель и даже месяцев. Средний срок заболевания – 3-4 месяца. Болезнь заканчивается полным выздоровлением.
Диагностика
Диагноз выставляется на основании опроса, осмотра и данных рентгенографии. Решающее значение при этом имеет картина, полученная в ходе рентгенологического исследования. При болезни Дейчлендера в области диафиза пораженной плюсневой кости (иногда – ближе к головке, иногда – к основанию, в зависимости от локализации наиболее функционально перегруженного участка) выявляется изменение структурного рисунка. Определяется косая или поперечная полоса просветления (зона просветления Лоозера) – область перестройки кости. Выглядит так, как будто плюсневая кость разделена да два фрагмента. Однако, в отличие от рентгенологической картины при переломе, смещения в данном случае не наблюдается.
В последующем вокруг пораженного отдела кости возникают периостальные разрастания. Вначале они тонкие и нежные, затем – плотные, похожие на веретенообразную костную мозоль. Позже зона просветления исчезает, наступает склерозирование. С течением времени периостальные наслоения рассасываются. При этом кость навсегда остается утолщенной и уплотненной. Определяющими признаками являются отсутствие острой травмы, типичная локализация повреждения, а также наличие зоны перестройки при отсутствии смещения фрагментов и сохранении правильной формы кости. Следует учитывать, что в течение первых нескольких дней или недель рентгенологические признаки заболевания могут отсутствовать. Поэтому при характерных симптомах иногда требуется выполнить несколько рентгенограмм с определенным временным интервалом.
Лечение маршевой стопы
Терапией занимаются травматологи. Лечение строго консервативное, оперативные вмешательства противопоказаны. При острой форме пациенту накладывают гипсовую лонгету и назначают постельный режим сроком на 7-10 дней. После стихания острых проявлений болезни, а также при первично-хронической форме заболевания назначают массаж и тепловые (парафиновые аппликации, ванны) и другие физиотерапевтические процедуры. В последующем больным рекомендуют использовать вкладные стельки и избегать длительной ходьбы.
Прогноз и профилактика
Прогноз благоприятный, при устранении нагрузок и адекватной консервативной терапии все симптомы исчезают в течение 3-4 месяцев. Профилактика заключается в подборе удобной обуви, выборе разумных физических нагрузок и тщательном медицинском наблюдении за солдатами-новобранцами.
Источник
 Из-за чрезмерной нагрузки на нижние конечности у некоторых людей может развиться патология, именуемая как маршевая стопа. В медицинском справочнике это заболевание также значится, как маршевый перелом или болезнь Дейчлендера. А еще ее называют болезнью новобранцев, не привыкших к ежедневным марш-броскам.
Из-за чрезмерной нагрузки на нижние конечности у некоторых людей может развиться патология, именуемая как маршевая стопа. В медицинском справочнике это заболевание также значится, как маршевый перелом или болезнь Дейчлендера. А еще ее называют болезнью новобранцев, не привыкших к ежедневным марш-броскам.
Происходит патологическое изменение структуры плюсневых костей.
Кроме профессиональной предрасположенности (молодые бойцы в начале службы, люди, чей род занятий связан с постоянным пребыванием на ногах, длительной ходьбой или переноской тяжелых грузов), данная патология может быть следствием плоскостопия или длительного ношения неудобной обуви.
Причины развития патологии
Существует несколько групп риска, у кого вследствие их постоянной деятельности может произойти данное структурное изменение стоп.
- Призывники-новобранцы.
Молодые люди попадают в непривычные для себя условия:
- неудобная обувь;
- чрезмерная физическая нагрузка, вызванная ежедневными длительными тренировками (бег, марш-броски, силовые упражнения).
Эти условия неблагоприятно сказываются на состоянии тонких, весьма уязвимых, костей стопы. От длительного и чрезмерного давления может произойти перелом. Наиболее подвержена изменению 2-я плюсневая кость, иногда маршевая стопа захватывает 3-ю и 4-ю. Гораздо реже наблюдается перелом 1-й и 5-й плюсневых костей. Обратите внимание, патология даже названа в честь данной группы «маршевая», то есть из-за изнурительных маршей.
- Профессионалы и любители туристического отдыха.
Здесь также не избежать длительных переходов по пересеченной местности, особенно, горного типа. Нижние конечности не только должны выдерживать вес тела, но и справляться с дополнительными нагрузками (рюкзак со снаряжением, подъемы и спуски).
Правда, туристы – это не только отдыхающие на лоне природы. Любители увлекательных туристических поездок с осмотром достопримечательностей также могут стать жертвами развития патологии. Особенно это касается женщин, которые предпочитают носить обувь на каблуке. Ни в коем случае не стоит обувать такие туфли, для длительных прогулок следует приобретать удобную, свободную, мягкую обувь на плоском ходу.
- Профессиональные спортсмены со стажем.

Велик риск получить перелом тонких костей стопы
у профессиональных спортсменов
Велик риск получить перелом тонких костей стопы в момент изнурительных тренировок при подготовке к соревнованиям. Патология может развиться у спортсменов, которые какое-то время не занимались, а затем снова вошли в строй. Иногда причиной может стать смена модели спортивной обуви.
- Постоянная занятость
В группе риска профессии, требующие длительного пребывания на ногах:
- парикмахеры;
- продавцы;
- бармены, официанты, повара;
- грузчики;
- гиды;
- медицинские работники;
- манекенщицы;
- курьеры и так далее.
Маршевая стопа спровоцирована:
- плоскостопием;
- неподготовленностью организма к нагрузкам;
- неудобной обувью.
Ее рассматривают исключительно, как патологическую перестройку диафизарной костной ткани, развивающуюся на фоне изменившихся внешних факторов и под действием постоянной функциональной перегрузки стопы. Патологию не стоит рассматривать, как воспалительную или онкологическую.
Симптоматика
Первым признаком нарушения становится боль. Она может быть острой или первично-хронической, в первом случае ярко выраженный симптом, во втором – менее выраженный:
- Острая: проявляется через несколько дней после перенапряжения (встречается реже);
- Первично-хроническая: нарастающая, развивающаяся постепенно.

При маршевом переломе появляются болевые
ощущения в средней части стопы
Болевые ощущения появляются в средней части стопы, иногда нестерпимые, интенсивные. В результате человек старается меньше нагружать травмированную конечность, походка изменяется, появляется хромота.
Из видимых симптомов отметим образование отечности стопы в области плюсневых костей разной интенсивности: там, где перелом, припухлость плотнее.
В зоне поражения наблюдается повышенная чувствительность кожного покрова. Изменение цвета кожи (покраснение) встречается очень редко.
Маршевой форме перелома не свойственны симптомы, сопровождающие большинство переломов костей: повышенная температура, изменение состава крови, открытая форма.
Диагностика
Болевые ощущения и отечность, как явные признаки нарушения, требуют обязательного обращения в медучреждение для выяснения причин, постановки диагноза и, конечно же, назначения терапии для избавления от расстройства.
Маршевый – это всегда закрытый перелом. Однако традиционной рентгенограммы может оказаться недостаточно, потому что на снимке характерных линий перелома не будет.
Нарушение целостности костной ткани происходит внутри, при этом поверхность косточки остается с виду нетронутой (отломки остаются соединенными тонким слоем костной ткани). Четкое фиксирование перелома маршевого типа с помощью рентгена можно различить только через месяц-полтора.
Когда рентгенограмма не дала результата, применяется пальпация. Если при прощупывании зоны поражения пациент ощущает резкую боль, если наблюдается характерная отечность средней части стопы, то и диагноз очевиден.
Для диагностирования перелома плюсневых костей также назначается МРТ. Особенно исследование действенно при свежих разрывах.
Отметим также, что патологическое изменение структуры плюсневых костей имеет несколько фаз:
- Наблюдаются начальные признаки перестройки структуры диафиза и окружающей его надкостницы. В поперечном сечении или немного вкось просматривается гомогенное просветление шириной 1-3 мм. Вокруг диафиза в зоне просветления образуется периостальная костная мозоль (локально или захватывает весь диафиз).
- Усиление периостальных наслоений, приобретение костной структуры с выраженными признаками слоистости. Плотные наслоения на рентгене просматриваются хуже.
- Просветление на рентгенограмме не просматривается из-за чрезмерного периостального наслоения. Диафиз утолщается и деформируется, особенно в зоне перестройки. Болевые ощущения сглаживаются.
- Постепенное рассасывание периостальных наслоений, структура диафиза восстанавливается. На снимке диафиз выглядит утолщенным, но четким и с ровными краями.
Терапевтическое воздействие
Лечить перелом маршевого типа несложно. Применяются консервативные методы:
- на период лечения пациенту обеспечиваются условия максимального покоя конечности;
- наложение гипсовой повязки сроком не менее месяца;
- физиотерапия;
- ЛФК;
- массаж;
- ортопедическая обувь или ортопедические стельки для обуви;
- лекарственные средства местного назначения (мази, гели) обезболивающего действия и для снятия отечности.
При соблюдении правил лечения пациентам удается полностью выздороветь и снова вернуться к привычному образу жизни.
Маршевые стопы – не смертельное заболевание, но данное нарушение может привнести дискомфорт в повседневное течение жизни. Нужно следить за качеством обуви, не переусердствовать с физическими нагрузками, а в случае появления признаков патологического состояния не медлить с обращением к специалисту.
Источник


