Операция по удалению грыжи в поясничном отделе как спать

Реабилитация после операции на позвоночнике поясничного отдела по удалению грыжи начинается уже на следующий день после операции. В интересах пациента прислушиваться к рекомендациям лечащего врача, выполнять все его предписания. Таким способом вы сможете быстрее восстановиться, вернуться к полноценной жизни.
Любые операции на позвоночнике – сложный, ответственный процесс. Удаление межпозвоночных грыж с установкой титановых кейджей или металлоконструкций осуществляют нейрохирурги. Чтобы в процессе реабилитации не возникло никаких осложнений, нужно предварительно готовиться к операции. Послеоперационные восстановительные мероприятия рекомендованы всем пациентам. Вид реабилитации зависит от возраста больного, его текущего состояния здоровья, наличия сопутствующих недугов.
Ваша основная задача – нарастить мышечный каркас позвоночника. Тогда мышечные волокна будут удерживать кости скелета в требуемом положении. После операции не возникнет осложнений. Такие мероприятия начинаются не сразу после вмешательства. Находясь в больнице, вы научитесь правильно вставать, ложиться, ходить.
Когда требуется операция на позвоночнике

Межпозвоночная грыжа – это тяжелое заболевание, которое развивается как осложнение остеохондроза. Дистрофические изменения строения хрящевой ткани приводят к выпячиванию содержимого диска за пределы фиброзного кольца. Таким способом формируется некая опухоль или нарост на позвоночнике. Больше всего страдает поясничный отдел.
Если не предпринимать никаких мер, то вследствие защемления нервных окончаний теряется чувствительность в ногах. Нервные волокна здесь попросту отмирают, человек может оказаться прикованным к инвалидному креслу.
Существует несколько показаний к операции:
- Большой размер грыжи;
- Специфическое ее расположение;
- Наличие сопутствующих недугов позвоночника;
- Множественные грыжи и протрузии.

Хирургическое вмешательство – крайняя мера, к которой прибегают в рамках терапии межпозвоночных грыж. Если доктор предлагает операцию, значит, иных вариантов полного или частичного восстановления нет. Желательно удалить грыжу поскорее, пока заболевание не привело к негативным последствиям.
Комплексная реабилитация после удаления грыжи поясничного отдела позвоночника нужна еще и для того, чтобы на соседних позвонках после вмешательства не образовались новые протрузии или грыжи.
Виды хирургического вмешательства на позвоночнике
Существует несколько протоколов ведения операции при межпозвоночной грыже. Иногда доктор наверняка знает, какой вид вмешательства будет использован. Нередко окончательное решение принимается уже в процессе удаления. Не всегда снимки КТ или МРТ дают четкую картину расположения грыжи.
В современной медицине активно проводятся следующие виды операций:
- Удаление поврежденных участков межпозвоночного пространства без установки дополнительных конструкций;
- Полное удаление поврежденного межпозвоночного диска с установкой титанового кейджа;
- Полное удаление межпозвоночного диска с установкой фиксирующей металлоконструкции.

Несколько лет назад среди нейрохирургов были распространены технологии лазерного удаления межпозвоночной грыжи. Сейчас многие врачи возвращаются к традиционной технике проведения вмешательства. Если вы обратитесь к опытному врачу, который специализируется на таких операциях, то риск негативных последствий минимален.
Ход реабилитации после удаления межпозвоночной грыжи зависит от типа проведенной операции. Обо всех особенностях восстановительного периода расскажет доктор во время пребывания пациента в отделении после операции.
Подготовка к операции
Чтобы хирургическое вмешательство прошло без негативных последствий, а восстановительный период был быстрым, к операции необходимо подготовиться. Врачи рекомендуют проводить занятия ЛФК еще до помещения в стационар. Чем крепче спина пациента, тем легче ему будет восстановиться. Упражнения на спину проводятся без дополнительного веса.
Больному назначаются препараты для разжижения крови. Они препятствуют нарушениям кровообращения и образованию тромбов. Перед операцией сдаются общие и развернутые биохимические анализы крови, мочи. Таким способом исключаются сопутствующие недуги, воспалительные процессы, острые состояния.
Чтобы снизить боль в спине, нужно как можно меньше сидеть до операции. После вмешательства положение сидя оказывается вообще под запретом на несколько месяцев. Убрать болевые ощущения помогает коленно-локтевая поза. В ней нагрузка на позвоночник распределяется равномерно, а грыжа не давит на соседние позвонки, не пережимает нервные окончания.

Сколько нельзя сидеть после операции по удалению грыжи
Пациенты иногда интересуются, почему нельзя сидеть после операции по удалению межпозвонковой грыжи. В положении сидя на поясничный отдел позвоночника приходится максимальная нагрузка. Межпозвоночные диски выполняют амортизирующую функцию. Если диск удален, уровень компрессии на позвонок значительно возрастает.
Положение сидя усугубляет этот процесс. После операции вокруг поврежденного участка должна нарасти соединительная ткань. Лишь после этого можно снова садиться.
Если операция проводится без установки любых замещающих конструкций, то положение сидя запрещено для пациента минимум на полгода. При установке кейджа сидеть нельзя 1-2 месяца. По истечению этого срока врач назначает КТ, МРТ или панорамный рентген. На основе снимков он делает выводы о том, насколько хорошо прижилась конструкция, и дает рекомендации относительно дальнейшего восстановления.

Металлоконструкции, применяемые для фиксации позвонков и межпозвоночного пространства, выпускаются на основе титана и специального биоматериала. Он интегрируется в здоровые ткани, процесс восстановления ускоряется. После такого вмешательства садиться можно уже через месяц.
Разрешено положение полулежа, спать на животе тоже нельзя. через несколько недель после операции доктор может разрешить поворачиваться на бок. Пациенту приходится полностью пересматривать и менять типичный образ жизни. Сначала даже поход в туалет становится огромной проблемой, но со временем прооперированный привыкает к временным ограничениям.
Под запретом также оказываются наклоны вперед и в стороны, сидение на корточках. Если вам приходится длительное время пребывать в положении стоя, то желательно найти опору, чтобы распределить нагрузку на позвоночник.
Как вставать и ложиться в постель
Перед пациентами сразу после операции возникает проблема, как правильно вставать с постели и ложиться в нее. Технику выполнения покажет доктор. Из положения лежа на спине необходимо повернуться на бок, выйти в коленно-локтевую позу, осторожно слезть с кровати. Ложиться придется таким же способом сначала вы залазите на ровную поверхность на четвереньках, потом аккуратно переворачиваетесь.
Нельзя делать резких движений. Высота кровати должна быть комфортной для подъема с нее таким способом. Процесс вертикализации начинается уже на следующий день после хирургического вмешательства, если операция прошла без существенных осложнений. Стоять и ходить поначалу необходимо с опорой.

Требуется ли постельный режим после удаления межпозвоночной грыжи
Многие пациенты удивляются, когда узнают, что уже на следующий день после операции их заставляют ходить. Это необходимо, чтобы наладить работу кровеносной системы, избежать осложнений, воспаления места разреза. Чем скорее вы станете на ноги, тем быстрее пойдет процесс восстановления после удаления грыжи.
Вставать первый раз можно только в присутствии и под контролем врача. Он подробно объясняет каждое движение, рассказывает, чем чревато невыполнение этих рекомендаций. Сначала рекомендуется просто постоять несколько минут возле кровати. Если головокружение отсутствует, можно сделать несколько шагов. Поначалу это будет сложно.
Организм после операции ослаблен, чувствуется заметный дискомфорт в месте разреза. Увеличивать двигательную активность нужно постепенно. Сначала прогуливайтесь вдоль палаты, потом гуляйте по коридору. Врачи не ограничивают интенсивность таких восстановительных мероприятий. Чем больше вы ходите, тем лучше для организма. Старайтесь делать это через боль, слабость и лень.

Обязательным условием для скорейшего восстановления является сон на твердой поверхности. Желательно приобрести специальный жесткий матрас или использовать сопутствующие приспособления – фанеру, доски. Спать на мягкой перине или недостаточно жестком продавленном матрасе запрещено.
Послеоперационная гимнастика
Восстановительный период после удаления грыжи позвоночника длится в среднем полгода, но уже через 3 месяца пациент возвращается к нормальной жизни, выходит на постоянное место работы. В первые несколько месяцев после операции реабилитация заключается в отработке стандартных движений. Если вы будете много ходить, то значительно быстрее восстановите все системы и функции организма.
Когда место разреза заживет, а каждый шаг не будет отзываться болью, можно приступать к процессу закачки спины. Даже когда вам нельзя вставать, уже можно выполнять простые упражнения.
Лягте ровно на спине, уберите из-под головы подушку. Поднимайте поочередно прямые ноги на высоту 20-30 см. Стопы должны быть сокращены, носок тянуть не нужно. Одним из наиболее эффективным упражнением для восстановления мышечного каркаса позвоночника является ползание на четвереньках. Это упражнение можно выполнять, спустя 2-3 недели после операции. Следите за тем, чтобы спина не искривлялась, она должна быть ровной, как доска. Ползая на полу, нельзя переохлаждаться.
Через полгода после операции можно начинать посещать бассейн. Плавание – еще один эффективный способ восстановить здоровье позвоночника.
ЛФК, физиотерапия, санаторное лечение
Во многих больницах, реабилитационных центрах организованы группы ЛФК. С пациентами занимаются опытные инструкторы. Они показывают все упражнения, направленные на восстановление после операции по удалению грыжи на поясничном отделе, следят, чтобы движения выполнялись правильно. Посещать такие тренировки можно через 3-6 месяцев после вмешательства. Эффективными являются занятия с гимнастической палкой, бодибаром.
Разнообразные методы физиотерапии рекомендованы пациентам для быстрого восстановления. Магнитотерапия, волновая терапия, воздействие лазером, инфракрасными лучами оказывает благотворное влияние на весь организм. Таким способом минимизируется вероятность развития воспалительных процессов, активизируется регенерация тканей.
Пациентам после операций на позвоночнике показано и санаторное лечение. Многие учреждения, расположенные в рекреационных зонах, специализируются на восстановлении после удаления межпозвоночной грыжи пояснично-крестцового отдела. Покупать путевку в санаторий можно лишь через полгода после операции, если лечащий врач разрешит такой метод терапии.

Высокой эффективностью обладают радоновые ванны. Желательно посещать санатории, которые построены в местах естественного залегания этого полезного вещества. Вода, насыщенная радоном, при транспортировке теряет свои полезные свойства. Во время пребывания в санатории можно проходить множество дополнительных процедур и мероприятий – массажи, плавание в бассейне, ЛФК.
После операции по удалению грыжи категорически запрещены подводные вытяжения. Такие мероприятия показаны только пациентам, которые проходят консервативное лечение.
Перед поездкой в санаторий соберите все документы, карточки, выписки из больниц. Там вас направят к доктору, который изучит историю болезни и предложит определенный протокол санаторного лечения. Проходить полный курс таких восстановительных процедур желательно раз в год. Минимальная длительность пребывания в санатории – 10 дней, оптимальный срок лечения – 3 недели.
В ваших силах и интересах побыстрее восстановиться после операции. Для этого не нужно предпринимать запредельные усилия. Просто прислушивайтесь к рекомендациям врачей.
Источник
Ðåøèëà íàïèñàòü ïîñò ïðî ñâîè ïðèêëþ÷åíèÿ ýòèì ëåòîì.
@AsliilsA, @AleKSandra31 — ïðîøó ê ïðî÷òåíèþ, åñëè âàñ çàèíòåðåñîâàëî.
Áóäó ïèñàòü ìíîãî è íóäíî, äëÿ òåõ êòî ñòîëêíóëñÿ ñ òàêîé æå íåïðèÿòíîñòüþ, êòî ñîáèðàåòñÿ äåëàòü ïîäîáíóþ îïåðàöèþ èëè äëÿ òåõ, êòî ñäåëàë è õî÷åò óçíàòü, êàê ïðîèñõîäèò âîññòàíîâëåíèå ó äðóãèõ. Òàê ÷òî ïðîøó íå ñóäèòü çà òÿãîìîòèíó. Ñëîã ó ìåíÿ õåðîâûé, ïðåäóïðåæäàþ.
Íà÷íó ñ ïðåäûñòîðèè. Ëåòîì 2014 ãîäà ìîè äðóçüÿ ïî ïîõîäíî-òóðèñòè÷åñêîìó äåëó ðåøèëè ðâàíóòü íà òðè íåäåëè â Ñàÿíû, ÷òî ðÿäîì ñ Áàéêàëîì. Íåäåëÿ íà äîðîãó è äâå íåäåëè â ïåøèõ ïðîãóëîê ïî ãîðàì ñ ðþêçàêîì îâåð 20 êã. Åñòåñòâåííî ÿ ñîãëàñèëàñü, ïîåõàëà áåç âñÿêîé ôèçè÷åñêîé ïîäãîòîâêè. Ñïîðòîì îñîáî íèêàêèì íå çàíèìàëàñü ñ 2012 ãîäà.
Ïåðâûé çâîíî÷åê ïðîçâåíåë ñïóñòÿ íåäåëþ ïîñëå âîçâðàùåíèÿ äîìîé èç ïîåçäêè. Ïðîñíóëàñü â âûõîäíîé è íå ñìîãëà íîðìàëüíî âñòàòü. Ïåðåêîñèëî íàïðî÷ü. Ëþáîå äâèæåíèå äàâàëîñü ÷åðåç áîëü. Õîäèòü áîëüíî, ñèäåòü áîëüíî. Áûëî áîëüíî äàæå ëåæàòü. Ïåðåâîðà÷èâàòüñÿ ñ îäíîãî áîêà íà äðóãîé áåç áîëè áûëî íåâîçìîæíî. Ìàìà (òîãäà ÿ ñ ðîäèòåëÿìè æèëà) ìàçàëà íåñêîëüêî ðàç çà äåíü ïîÿñíèöó ìàçüþ «Íàéç», ïîìîãàëî íåíàäîëãî. Îáåçáîëèâàþùèå òîæå ïîìîãàëè íå ñëèøêîì. Ïðîñíóâøèñü â ïîíåäåëüíèê ÿ ïîíÿëà, ÷òî äî ðàáîòû ÿ íå äîáåðóñü. Âûçâàëè âðà÷à. Ïðèåõàëà î÷åíü õîðîøàÿ âðà÷-òåðàïåâò, âûïèñàëà êó÷ó óêîëîâ òèïà «Ìîâàëèñà» è «Ìåëîêñèêàìà». ×åðåç òðè äíÿ ìåíÿ îòïóñòèëî, åùå ïîëòîðû íåäåëè ÿ õîäèëà íà ïðèåì ê âðà÷ó. Ïðè âûïèñêå âðà÷ ïîñîâåòîâàëà ìíå ñäåëàòü ÌÐÒ ïîÿñíè÷íîãî îòäåëà. Âäðóã òàì ãðûæà. Íî ìåíÿ âåäü óæå íè÷åãî íå áåñïîêîèëî, ïîýòîìó ÿ áëàãîïîëó÷íî çàáèëà.
Ðîâíî ÷åðåç ãîä â 2015 — ñèòóàöèÿ ïîâòîðèëàñü. Ïðÿìî ïåðåä îòïóñêîì. Ïåðåáèðàëà òÿæåëûå ïàïêè íà ðàáîòå. Ïîëäíÿ ïðîâåëà â íàêëîíå, ðîÿñü â ñòàðûõ äîêóìåíòàõ. Íà ñëåäóþùèé äåíü íà ðàáîòó ïðèøëà ñîãíóâøèñü ïîïîëàì. Îñòàâàëîñü ïàðà äíåé äî îòïóñêà è íà áîëüíè÷íûé ÿ óéòè íå ìîãëà, íóæíî áûëî ïðèâåñòè â ïîðÿäîê ðàáî÷èå äåëà. Çà ýòè äâà äíÿ ÿ ïðîêëÿëà âñå íà ñâåòå, íî íà áîëüíè÷íûé òàê è íå óøëà. Óæå ïî íàèòèþ ñàìîñòîÿòåëüíî êóïèëà «Ìîâàñèí» è «Ìèäîêàëì». Ïî-ìîåìó ýòè óêîëû áûëè äåøåâëå, ÷åì òå, ÷òî ïðîïèñûâàëà ìíå âðà÷ ãîä íàçàä. Ïðîêîëîëà, ÷åðåç íåñêîëüêî äíåé ÷óâñòâîâàëà ñåáÿ ÷åëîâåêîì. È ñíîâà ðåøèëà íå õîäèòü íà ÌÐÒ.
Îñåíüþ òîãî æå ãîäà ïîñòóïèëî ïðåäëîæåíèå ñúåçäèòü â ïîõîä íà Ýëüáðóñ. Îîîî, ýòî æ ìîÿ ìå÷òà) Êîíå÷íî, ÿ ñîãëàñèëàñü è ïîøëà øòóðìîì áðàòü áëèæàéøèé òðåíàæåðíûé çàë. ß õîäèëà â çàë 8 ìåñÿöåâ. Ñíà÷àëà äâà ðàçà â íåäåëþ. Ïîòîì òðè. À ïîòîì ðåøèëà ÷åãî ìåëî÷èòüñÿ? Òðåíèðîâêè ó÷àñòèëèñü äî ïÿòè-øåñòè ðàç â íåäåëþ. ß äîñòàòî÷íî õîðîøî óêðåïèëàñü. ß ñîãíàëà ëèøíèå 15 êèëîãðàìì âåñà. Ê ïîõîäó ÿ áûëà ãîòîâà. Ñúåçäèëè ìû îòëè÷íî â èþëå 2016 ãîäà, õîòü âåðøèíà Ýëüáðóñà íàì è íå äàëàñü èç-çà íåáëàãîïðèÿòíûõ ïîãîäíûõ óñëîâèÿ, ÿ íå ïîæàëåëà î ïîåçäêå.  ïîõîäå èíîãäà íûëà ïðàâàÿ íîãà. Íî îñîáîãî áåñïîêîéñòâà íå ïðè÷èíÿëà. È ïî âîçâðàùåíèþ ðåöèäèâà ñî ñïèíîé íå âîçíèêëî. ß óñïîêîèëàñü è çàáèëà íà âñå òðåíèðîâêè, íà ïðàâèëüíîå ïèòàíèå. Íàáðàëà ÷àñòü âåñà îáðàòíî.
 àïðåëå ýòîãî ãîäà îïÿòü æå áåç îñîáîé ïîäãîòîâêè ÿ ðåøèëà ñïëàâèòüñÿ ïî ñàìîìó äèêîìó ïîðîãó Óðàëà Ðåâóíó. Íåñêîëüêî ðàç òàñêàëè êàòàìàðàíû ê íà÷àëó, òðåíèðîâàëèñü âõîäèòü â ïîðîã ñ ðàçíûõ ñòîðîí. Òðÿñëî íà ïîðîãàõ òîãäà çíàòíî. ×åðåç íåäåëþ ïîñëå ïîåçäêè çàíûëà ïîÿñíèöà. Çà òðè äíÿ ìåíÿ ñêîñèëî. Óòðîì íå ñìîãëà âñòàòü íà ðàáîòó. Âûçâàëè âðà÷à, ñèòóàöèÿ ïîâòîðèëàñü, êàê â 2014 ãîäó ñ îäíèì îòëè÷èåì ìíå íè÷åãî íå ïîìîãëî. Âûïèñûâàëè «Ìèäîêàëì», «Êîìáèëèïåí» (âèòàìèíû ãðóïïû Â), ìàçè, îáåçáîëèâàþùåå. Êàê ìåðòâîìó ïðèïàðêè. Ïîÿâèëàñü íîþùàÿ áîëü â ïðàâîé íîãå. ×åðåç ÿãîäèöó ïî âíåøíåé ñòîðîíå áåäðà, ÷åðåç èêðó è â ñòîïó. Îíåìåë áîëüøîé ïàëåö íà ïðàâîé ñòîïå. Áîëè áûëè àäñêèå. ß íå ìîãëà ñïàòü. ß ñèäåëà çà êîìïüþòåðîì äî 3-4 óòðà, êàæäûå ïîë÷àñà ëîæèëàñü â ïîñòåëü, íå ìîãëà óñïîêîèòü íîãó, áîëü íå äàâàëà çàñíóòü. Ñíîâà âñòàâàëà, ñàäèëàñü çà êîìïüþòåð è òàê äî óòðà. Áåñêîíå÷íî ãëîòàëà «Êåòîêàì» — îáåçáîëèâàþùåå. Ïðîáîâàëà ïèòü «Òåðàôëåêñ Àäâàíñ» — íå ïîìîãàëî. Ïîñëå ìàéñêèõ ïðàçäíèêîâ òåðàïåâò íàïðàâèëà ìåíÿ ê íåâðîëîãó è íà ðåíòãåí. Çàêëþ÷åíèå ñ ðåíòãåíà, ê ñîæàëåíèþ, íå ñîõðàíèëîñü. Íî òàì íè÷åãî îñîáåííîãî è íå íàïèñàëè. ×òî-òî ïðî îñòåîõîíäðîç ïîÿñíè÷íîãî îòäåëà è òîëüêî.
Æäàëà ÿ ïðèåìà ê íåâðîëîãó ïî÷òè òðè ÷àñà, íåñêîëüêî ðàç ñêðåáëàñü â êàáèíåò ñ æàëîáîé íà òî, ÷òî íå ìîãó äîëãî ñèäåòü, ìíå áîëüíî íà ÷òî ïîëó÷àëà îäèí è òîò æå îòâåò: «Æäèòå». Êîãäà ïîïàëà íà ïðèåì, íåâðîëîã ïîæèëàÿ òåòÿ ïîñòó÷àëà ïî ìîèì êîëåíêàì ìîëîòî÷êîì, çàñòàâèëà íàãíóòüñÿ, âñòàòü íà êîëåíè íà êóøåòêó, ïîñòó÷àëà ïî àõèëëîâûì ñóõîæèëèÿì, ñî ñëîâàìè: «Âðåòå âû âñå, ó âàñ íè÷åãî íå äîëæíî áîëåòü», íàïèñàëà â êàðòå «Ðåêîìåíäóþ ê âûïèñêå». Âûïèñàëà ëåêàðñòâà «Áàêëîñàí» è åùå ÷åãî-òî, íå ïîìíþ óæå. ×åðåç ïàðó äíåé ìåíÿ âûïèñàëà òåðàïåâò. Ïîñîâåòîâàëà ïîòóñîâàòüñÿ íà ðàáîòå ïàðó äíåé è ñíîâà èäòè íà áîëüíè÷íûé. Íà ìîè æàëîáû ãîâîðèëà: «Âåðþ, âèæó, êàê òû õîäèøü, íî ÷åðåç âðà÷à óçêîãî ïðîôèëÿ ïåðåïðûãíóòü íå ìîãó, îáÿçàíà âûïèñàòü». Ñ 15 ìàÿ ÿ âûøëà íà ðàáîòó.
ß ïðèíèìàëà «Áàêëîñàí» ïÿòü äíåé. Âñå ïÿòü äíåé ìåíÿ áåçáîæíî øòîðìèëî. ß íå ìîãëà ðàáîòàòü, êðóæèëàñü ãîëîâà, ìåíÿ òîøíèëî. Áîëè â ïðàâîé íîãå ïðåêðàòèëèñü, íî (!!!) íîãà âäðóã îñëàáëà. Íà÷àëà «øëåïàòü» ïðàâàÿ ñòîïà. Êîëåíî ïîäâîðà÷èâàëîñü âíóòðü. Òàçîáåäðåííûé ñóñòàâ ïðîñåäàë. Íîãà ïðè ïåðåíîñå öåíòðà òÿæåñòè ïðîâàëèâàëàñü â òàç. Ìûøöû íå äåðæàëè íîãó êàê ïîëîæåíî. ß õîäèëà, êàê ñ ñèíäðîìîì ÄÖÏ. Øàòêî-âàëêî. Ñèëüíî õðîìàëà. Ìåíÿ òàêîé ïîðÿäîê âåùåé êðàéíå íå óñòðàèâàë. Êîðî÷å, ïèòü ëåêàðñòâî ÿ ïåðåñòàëà.
Ïðîðàáîòàâ íåäåëþ ÿ ðåøèëà, ÷òî íàäî ÷òî-òî ñ ýòèì äåëàòü. Ó êîëëåãè íà ðàáîòå áðàò ðàáîòàåò â ìåñòíîé äåòñêîé áîëüíèöå äèàãíîñòîì. Äîãîâîðèëàñü çà êîïåéêè ïî áëàòó 24 ìàÿ ñäåëàòü ÌÐÒ ïîÿñíè÷íî-êðåñòöîâîãî îòäåëà ïîçâîíî÷íèêà. È ïèçäåö, òîâàðèùè! Âîò è ñêàçàëèñü ìîè ïîõîäû áåç ïîäãîòîâêè
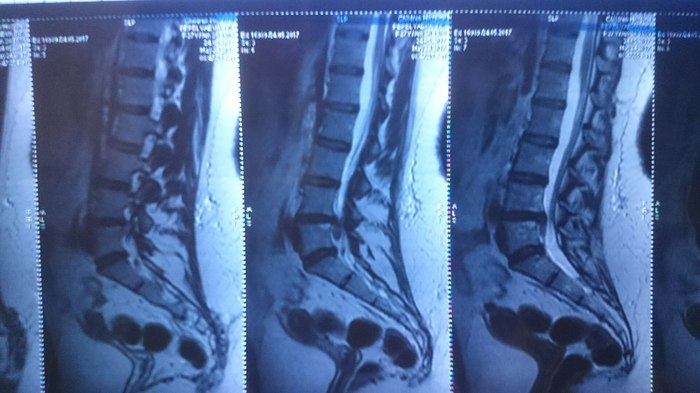
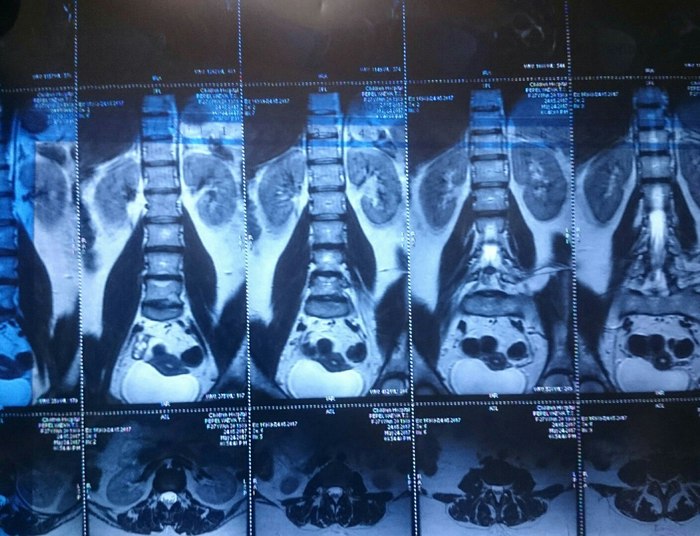

Âèòÿ (äèàãíîñò) âûñêàçàë ñâîå ìíåíèå: «ß, êîíå÷íî, íå íåéðîõèðóðã, íî ïî-ìîåìó òóò ó òåáÿ «æîïà». Ëåêàðñòâàìè ÝÒÎ íå âûëå÷èòü. Ñêîðåå âñåãî òåáå ñêàæóò èäòè íà îïåðàöèþ. Íî òû íå âåøàé íîñ. Ìîëîäàÿ, ñèëüíàÿ. Âñ¸ îê áóäåò». Êîíå÷íî, äëÿ ìåíÿ ýòî áûë øîê. ß è ïîñìåÿëàñü, è ïîïëàêàëà, è âñåì ïîçâîíèëà ìàìå, ïàïå, ïîäðóãå. Âñåì ïîæàëîâàëàñü. È ñòàëà äóìàòü.
26 ìàÿ ñî ñíèìêîì ÿ âåðíóëàñü ê òåðàïåâòó, áûëà ñäåëàíà çàïèñü â êàðòó î íàëè÷èè ãðûæè, äàíî íàïðàâëåíèå ê òîé æå âðà÷ó-íåâðîëîãó, âûïèñàí áîëüíè÷íûé ëèñò (ê ñëîâó íà ðàáîòó ÿ â ñëåäóþùèé ðàç âûøëà òîëüêî 11 îêòÿáðÿ). Ïðèøëà ê íåâðîëîãó ñóíóëà åé ïîä íîñ ñíèìîê, è âäðóã ñî ìíîé íà÷àëè ñîâåðøåííî ïî-äðóãîìó ðàçãîâàðèâàòü. È áåäíÿæêà-òî ÿ, è êàê òàêàÿ ìîëîäàÿ (ìíå 28) è âäðóã ñ òàêîé ãðûæåé. Ïîñòàâèëà íà î÷åðåäü â Ïåðìñêóþ êðàåâóþ êëèíè÷åñêóþ áîëüíèöó è â ÌÑ× ¹ 11 íà ïðèåì ê íåéðîõèðóðãó (ðåøèëè ïîñëóøàòü ìíåíèå äâóõ âðà÷åé, à íå òîëüêî îäíîãî). Äàëè íàïðàâëåíèå íà äíåâíîé ñòàöèîíàð è â êàáèíåò ôèçïðîöåäóð ñ äèàãíîçîì «ðàäèêóëîïàòèÿ» è «äîðñîïàòèÿ ïîÿñíè÷íîãî îòäåëà ïîçâîíî÷íèêà». Îòõîäèëà ÿ íà äíåâíîé ñòàöèîíàð äâå íåäåëè. Ñòîèò ëè ãîâîðèòü, ÷òî ëó÷øå ìíå íå ñòàëî) Íåâðîëîã ïàíèêîâàëà, ãîâîðèëà, ÷òî êîíñåðâàòèâíî ìåíÿ âûëå÷èòü, íàâåðíîå, íå ïîëó÷èòñÿ. Ïðèäåòñÿ îïåðèðîâàòü. À òàì êó÷à îñëîæíåíèé ìîæåò áûòü è áëà-áëà-áëà.
11 èþíÿ ÿ ïîïàëà íà ïðèåì ê íåéðîõèðóðãó â êðàåâóþ áîëüíèöó, 13 èþíÿ â ÌÑ× ¹ 11. Îáà âðà÷à â ãîëîñ ïîâòîðèëè îäíî è òîæå: «Êîíñåðâàòèâíîå ëå÷åíèå íå ïîìîæåò, íóæíî îïåðèðîâàòü. Íå áîéòåñü, õîäèòü âû áóäåòå. Íå òÿíèòå, ìîæåò ñòàòü õóæå. Âû ìîëîäàÿ, âîññòàíîâèòåñü. Òàêèå îïåðàöèè óæå íà ïîòîêå» è ò.ä. Ìàìà ìåíÿ èçíà÷àëüíî õîòåëà îòïðàâèòü îïåðèðîâàòüñÿ â Åêàòåðèíáóðã èëè â Òþìåíü. Òàì, ãîâîðÿò, õîðîøèå öåíòðû íåéðîõèðóðãèè. Îïåðàöèÿ áóäåò ñòîèòü îò 50 äî 70 òûñÿ÷. Òî÷íóþ ñóììó íèêòî íå íàçûâàë. ß äàæå ïåðåñûëàëà â Åêàòåðèíáóðã äîêóìåíòû, îáðèñîâûâàëà ñèòóàöèþ. Íî ïî÷åìó-òî òàì ìíå ñêàçàëè, ÷òî îïåðèðîâàòü íå íóæíî. Ìîæíî âûëå÷èòü. È çà ëå÷åíèå íàçíà÷èëè ñóììó 4 000 ðóáëåé. ß áîÿëàñü òÿíóòü âðåìÿ. Áîÿëàñü ïàðåçà êîíå÷íîñòåé. Âåäü äàëüøå íåèçâåñòíî ÷òî ìîæåò áûòü. Ó ìåíÿ ïîêà íåò äåòåé, íî âäðóã ñëó÷èòñÿ áåðåìåííîñòü, âåñ óâåëè÷èòñÿ è â ñàìûé íåïîäõîäÿùèé ìîìåíò ÿ ïðîñòî íå ñìîãó õîäèòü. Áûëî ðåøåíî îïåðèðîâàòüñÿ â Ïåðìñêîé êðàåâîé áîëüíèöå.  îòäåëåíèè íåéðîõèðóðãèè. Ãîñïèòàëèçàöèþ íàçíà÷èëè íà 27 èþíÿ. Îïåðàöèþ ïðèáëèçèòåëüíî íà 28-29. 30 èþíÿ ó ìåíÿ äåíü ðîæäåíèÿ) Âèäèìî, ñóæäåíî áûëî åãî âñòðåòèòü íà áîëüíè÷íîé êîéêå.
ß áûñòðî ñäàëà âñå àíàëèçû, ïðèåõàëà ñ âåùàìè 27 èþíÿ â áîëüíèöó. Ìåíÿ îñìîòðåëà ìåñòíûé íåâðîëîã , êàê íàçëî ó ìåíÿ âñå ãíóëîñü, áîëè íå áûëî è äàæå âðîäå áû ïîÿâèëàñü ÷óâñòâèòåëüíîñòü â ïàëüöå. Íî íåâðîëîã î÷åíü ïîæèëàÿ è, âèäèìî, î÷åíü îïûòíàÿ, íå ãëÿäÿ â ñíèìîê îïðåäåëèëà ãäå è êàêàÿ ó ìåíÿ ïðîáëåìà. Äîëãî òûêàëà â ìåíÿ èãîëêîé, ñòó÷àëà ïî êîíå÷íîñòÿì ìîëîòî÷êîì, çàäàâàëà âîïðîñû.  êîíöå ñêàçàëà, ÷òî 29 èþíÿ ìíå íàçíà÷åíà îïåðàöèÿ. Íàêàíóíå ñ 10 âå÷åðà íå ïèòü, íå åñòü, ñäåëàòü êëèçìó.
 8 óòðà 29 èþíÿ ñ ïåðåñîõøèì ãîðëîì, íàäåâ êîìïðåññèîííûå ÷óëêè, ÿ óñåëàñü æäàòü ìåäñåñòåð ñ êàòàëêîé. Ïðèåõàëè çà ìíîé â 9 óòðà. Ðàçäåëè, óëîæèëè, óâåçëè â îïåðàöèîííóþ. Ïîñòàâèëè êàòåòåð, êàïåëüíèöó, àíåñòåçèþ (îáùèé íàðêîç), íàäåëè òîíîìåòð. Íà ÷àñàõ 9.15. Ñêàçàëè, ÷òî îïåðàöèÿ áóäåò ïðîâîäèòüñÿ â ïîëîæåíèè ëåæà íà æèâîòå, îäíàêî, âñå ìàíèïóëÿöèè ïðîâîäèëè, ïîêà ÿ ëåæàëà íà ñïèíå. Êòî òàì ìåíÿ âîðî÷àë ÿ íå çíàþ. Ïðîñíóëàñü ÿ, êîãäà ìåíÿ çàâîçèëè â ïàëàòó.  ïàëàòå ìåíÿ óæå æäàëà ìàìà (ìû äîãîâîðèëèñü, ÷òî îíà áóäåò åçäèòü êî ìíå óõàæèâàòü, ïîêà ìíå íå ðàçðåøàò âñòàòü). Íàä ïàëàòîé ó íàñ âèñåëè ÷àñû. Âðåìÿ 11.15. Òî åñòü îïåðàöèÿ çàíÿëà íå áîëüøå äâóõ ÷àñîâ, ó÷èòûâàÿ, ÷òî êàêîå-òî âðåìÿ ÿ åùå îòõîäèëà îò íàðêîçà.
Îò íàðêîçà ÿ îòîøëà áûñòðî è áåç ïðîáëåì. Õîòåëîñü ïèòü, õîòåëîñü åñòü. À íåëüçÿ. Ïî èñòå÷åíèè äâóõ ÷àñîâ ìíå ðàçðåøèëè ïîïèòü è ÿ äàæå íàâåðíóëà ïîëòàðåëêè áîðùà) ñîí êàê ðóêîé ñíÿëî. Ê âå÷åðó â ïåðâûé ðàç â æèçíè ñõîäèëà â òóàëåò â ñóäíî. Î÷åíü äîëãî äóìàëà ïåðåä ýòèì, îðãàíèçì îòêàçûâàëñÿ ñïðàâëÿòü íóæäó â ïîëîæåíèè ëåæà))
Âîîáùå, íà êîíñóëüòàöèè íåéðîõèðóðã îáåùàë, ÷òî âñòàòü ìíå ðàçðåøàò íà òðåòèé, à òî è íà âòîðîé äåíü. Îäíàêî, îïåðèðóþùèé íåéðîõèðóðã ïðèõîäèë êî ìíå íà ïðîòÿæåíèå ÷åòûðåõ äíåé è ñëûøàëà ÿ òîëüêî: «Åùå ðàíî. Ëåæè ïîêà». ß ëåæàëà ÷åòûðå äíÿ. Ïàíèêîâàëà. Ïîòîì ìíå îáúÿñíèëè ÷åì áîëüøå æèðîâàÿ ïðîñëîéêà, òåì õóæå çàòÿãèâàåòñÿ øîâ. Òåì äîëüøå ïðèõîäèòñÿ ëåæàòü.
Âñå ÷åòûðå äíÿ ÿ âîðî÷àëàñü â ïîñòåëè êàê þëà. Íåñìîòðÿ íà òî, ÷òî âîðî÷àòüñÿ áûëî áîëüíî. Òàç íå îòðûâàëñÿ îò ïîñòåëè âîîáùå. Ïðàâóþ íîãó ïðîøèâàëî áóäòî ñïèöàìè. Íà ñïèíå ÿ ëåæàòü ñìîãëà òîëüêî íà òðåòèé äåíü. Íî÷üþ, äëÿ òîãî, ÷òîáû ïåðåâåðíóòüñÿ ñ áîêà íà áîê ÿ ïðîñûïàëàñü. Åæåäíåâíî ñòàâèëè îáåçáîëèâàþùåå íà íî÷ü. Ïîÿâèëîñü îíåìåíèå â ïðàâîé ãîëåíè, îò ùèêîëîòêè äî êîëåíà. Áóäòî íå ìîÿ íîãà âîîáùå. Ëå÷àùèé ñêàçàë, ÷òî ýòî íîðìà è ýòî ïðîéäåò â òå÷åíèå ïîëóãîäà.
Íà ïÿòûé äåíü ÿâèëñÿ âðà÷ è ËÔÊ, ñêàçàë, ÷òî ïîðà ïîäíèìàòüñÿ. Íà òîò ìîìåíò ó ìåíÿ óæå áûë îïûò âñòàâàíèÿ íà ÷åòâåðåíüêè â ïîñòåëè, ïðîâåäåíèÿ åæåäíåâíîé çàðÿäêè â ïîëîæåíèÿõ íà ñïèíå, æèâîòå, íà áîêó. Âðà÷ ïîêàçàë, êàê ïðàâèëüíî âñòàâàòü ñ ïîñòåëè. Ïðèãíàë ìíå õîäóíêè. Ïîìîã ïðàâèëüíî íàäåòü êîðñåò. Âñòàëà. È ÷óòü íå óïàëà. Êðîâü, âèäèìî, ê ãîëîâå ïðèëèëà. Èëè îòëèëà) Íå çíàþ, íî ïîêà÷íóëî ìåíÿ çíàòíî.  ãëàçàõ ïîòåìíåëî, ðåçàíóëî â îáëàñòè øâà, ïðîøèëî ìóðàøêàìè íîãè. Ìèíóòû òðè ÿ ñòîÿëà íà îäíîì ìåñòå. Çàòåì êîå-êàê ñ ïîìîùüþ ìàìû è âðà÷à ïðîøëà îò êîéêè äî äâåðè ïàëàòû è îáðàòíî. Ñíîâà ëåãëà. Õâàòèò, íàõîäèëàñü. Âîîáùå, ñêàçàëè, ÷òî â ïåðâûé äåíü íóæíî õîäèòü íå áîëüøå 15 ìèíóò çà ðàç. Íà÷èíàÿ ñ 5. È ïîñòåïåííî íàðàùèâàòü âðåìÿ ïðîãóëîê. Ïåðâûé äåíü äàëñÿ î÷åíü òÿæåëî. Õîäèòü áûëî áîëüíî. Ñõîäèòü â òóàëåò ïî ÷åëîâå÷åñêè ÿ íå ðèñêíóëà. Áîÿëàñü íàêëîíèòüñÿ. Áîëü â ñïèíå è íîãå íå îòïóñêàëà. Âå÷åðîì, ëåæà â ïîñòåëè, ÿ äàæå ïðîñëåçèëàñü. Âäðóã òàê è áóäó òåïåðü õîäèòü åëå-åëå ñ õîäóíêàìè èëè êîñòûëÿìè. Îäíàêî, âòîðîé äåíü äàëñÿ ëåã÷å. Íà òðåòèé ïîçâîíèëà ìàìå, ïîïðîñèëà íå åçäèòü. Ìîë, ñàìà ñïðàâëÿþñü.
Îòäåëüíûé ìîìåíò ýòî ïîâñåäíåâíûå åñòåñòâåííûå äåëà â ïîñëåîïåðàöèîííûé ïåðèîä. Êóøàòü ïðèõîäèëîñü ëåæà èëè ñòîÿ. Óìûâàòüñÿ íåóäîáíî. Íàãèáàòüñÿ íå ïîëó÷àåòñÿ. Ìûòüñÿ íåëüçÿ, ïîêà íàëîæåíû øâû. Îäåâàòüñÿ ìîãëà òîëüêî ëåæà. Õîäèòü â òóàëåò ïîâèñàÿ íà õîäóíêàõ íàä òîë÷êîì. Ñïëîøíîé ñòðåññ. È øîâ. Øîâ îòêàçûâàëñÿ çàæèâàòü, êàê ïîëîæåíî. Ñîõðàíÿëîñü ïîêðàñíåíèå è íåáîëüøàÿ âëàæíîñòü.
Âûïèñàëè ìåíÿ 7 èþëÿ. Ñíÿòèå øâîâ íàçíà÷èëè íà 15 èþëÿ. Äîãîâîðèëèñü, ÷òî ÿ ïðèåäó ñíèìàòü èõ ê ëå÷àùåìó, õîòÿ îáû÷íî ñíèìàþò â ïîëèêëèíèêå ïî ìåñòó æèòåëüñòâà õèðóðãè.
Åçäèòü â ìàøèíå, êñòàòè, ìîæíî áûëî òîæå òîëüêî ëåæà. Â îáùåñòâåííîì òðàíñïîðòå óïàñè áîæå.
Ñèäåòü íåëüçÿ ìåñÿö ïîñëå îïåðàöèè. Ìûëàñü ÿ â õîëîäíîé áàíå, ñòîÿ íà ÷åòâåðåíüêàõ, â êîðñåòå, íå òðîãàÿ âîäîé ìåñòî øâà.
Ïåðâè÷íûé øîâ ÿ çàïîðîëà. Òî ëè çàøèòî áûëî ÷åðåç îäíî ìåñòî, òî ëè ïîìîãëè ïëàñòûðè «Êîñìîïîð», êîòîðûå íèõðåíà íå äûøàëè, íî øîâ ïðè ñíÿòèè ðàçîøåëñÿ…
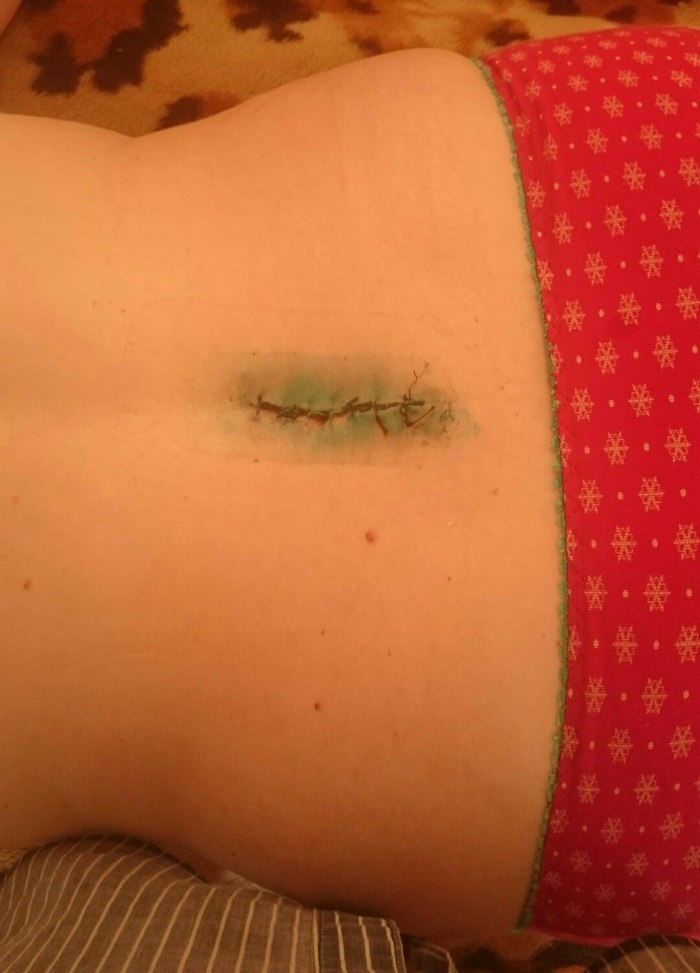
Ïðîøó ïðîùåíèÿ çà ôîòî â òðóñàõ. Íà ôîòîãðàôèè âèäíî, ÷òî â ñåðåäèíå êðàÿ øâà «çàïàäàþò», ñøèòî íå â ñòûê.
15 èþíÿ ìåíÿ ïîâåç â Ïåðìü ìóæ, ñíèìàòü øâû. Ïðèåõàëà, ïðèøëà â ïåðåâÿçî÷íóþ, äîæäàëàñü ìåäñåñòðó, òà îáðåçàëà íèòè, íàäàâèëà êîæó ñ äâóõ ñòîðîí îò øâà è âñå ðàñïîëçëîñü. Âîò ýòî ïðèêîë! Ïðèøåë ëå÷àùèé, ñêàçàë áóäåì çàøèâàòü çàíîâî. Âûòåðïèøü? À òî æ. È çðÿ ÿ ýòî. Óðåâåëàñü â êðàé. Âìåñòî 7 øâîâ íàëîæèëè 9. Íà òðåòüåì øâå ÿ ïîïðîñèëà àíåñòåçèþ ñêàçàëè «íå íóæíî». Îáúÿñíèëè ïî÷åìó, ñêàæó ñâîèìè ñëîâàìè ÷òî-òî òèïà, àíåñòåçèÿ ýòî æèäêîñòü, ýòî îòåê. Ïðè ââåäåíèè â êîæó êðàÿ øâà îòåêóò, ñòàíóò òîëùå, òêàíü ñîéäåòñÿ õóæå è çàæèâàòü áóäåò äîëüøå. Íó õðåí ñ âàìè. Øåéòå äàëüøå. Íàâåðíîå, ÿ íàâñåãäà çàïîìíèëà ýòè îùóùåíèÿ. Ïî îêîí÷àíèè ìàíèïóëÿöèé ìíå ïîñòàâèëè îáåçáîëèâàþùèé óêîë è îòïðàâèëè äîìîé.
Ïîêà çàæèâàë øîâ ìàìà ñòàâèëà ìíå óêîëû â ÿãîäèöó. «Ëèäàçó» è åùå ÷òî-òî. È â îäèí ïðåêðàñíûé ìîìåíò ïîïàëà â øèøêó, êîòîðàÿ îò óêîëîâ ïîÿâèëàñü. Áóêâàëüíî çà ñóòêè ïîäíÿëàñü òåìïåðàòóðà äî 39. Ìíå áûëî áîëüíî õîäèòü. ßãîäèöà ïîêðàñíåëà, êîæà ñòàëà ãîðÿ÷åé. Íà÷àëñÿ àáñöåññ. Íó òóò, ñëàâà áîãó, íà àâîñü íàäåÿòüñÿ íå ñòàëè, âûçâàëè ñêîðóþ, óâåçëè â ìåñòíóþ õèðóðãèþ (â Êðàñíîêàìñêå), òàì ïðîïèñàëè òàáëåòêè è ìàçü. Îáîøëîñü áåç âñêðûòèÿ. Åùå îäèí øîâ ÿ áû íå ïåðåæèëà)
Åùå ÷åðåç äâå íåäåëè øâû òàêè ñíÿëè. Åùå çà íåäåëþ øîâ çàæèë îêîí÷àòåëüíî. Áóêâàëüíî íà ñëåäóþùèé æå äåíü ïîñëå ñíÿòèÿ øâîâ ÿ ãàëîïîì ïîì÷àëàñü â áàíþ. Æàðêóþ. Ñ âåíèêîì. Ïî÷óâñòâîâàëà ñåáÿ ÷åëîâåêîì. Õîòü ìîÿ íåâðîëîã è âîïèëà, ÷òî â áàíþ íè â êîåì ñëó÷àå íåëüçÿ, òåì áîëåå ïàðèòüñÿ — ÿ âñå ðàâíî õîäèëà. Ïàðèëàñü. Øîâ, êîíå÷íî, áåðåãëà, âåíèêîì ïî íåìó ñî âñåé äóðè íå õëåñòàëà, ìî÷àëêîé íå òåðëà. Íî ïîñëå áàíè ñàìî÷óâñòâèå áûëî ãîðàçäî ëó÷øå.
Ïè âñòàâàíèè ñ ïîñòåëè ñîõðàíÿëîñü îíåìåíèå â ãîëåíè, äèñêîìôîðò â ïîÿñíèöå. Îòäàâàëî â ÿãîäèöó. Íî ïðåæíåé áîëè íå áûëî. Ïîÿâèëîñü íàòÿæåíèå â ñòîïå, êîëåíî ïåðåñòàëî ïðîâàëèâàòüñÿ âíóòðü. Òàçîáåäðåííûé ñóñòàâ íå ïðîñåäàë. Íî õîäèëà ÿ ñ íåáîëüøèì ïåðåêîñîì íà ïðàâûé áîê. 30 èþëÿ ÿ íà÷àëà ñàäèòüñÿ. Ïî òîìó æå ïðèíöèïó, êàê è íà÷èíàëà õîäèòü. Ïÿòü ìèíóò, äåñÿòü, ïÿòíàäöàòü Íà ñëåäóþùèé äåíü äâàäöàòü. Äâàäöàòü ïÿòü. Ïîë÷àñà, ñîðîê ìèíóò. Ê êîíöó íåäåëè ÿ ñèäåëà ïî ÷àñó. Ðèñîâàëà, âÿçàëà, øèëà, âûøèâàëà. Óáèâàëà âðåìÿ. Ïîñëå ìåñÿöà «ëåæàíèÿ» õîòåëîñü ÷åì-òî çàíèìàòüñÿ, ÷åñàëèñü ðóêè))
 íà÷àëå àâãóñòà ÿ ïåðååõàëà îáðàòíî äîìîé ê ìóæó. Óõîäà çà ìíîé òåïåðü îñîáî íå òðåáîâàëîñü. Ðàçâå ÷òî ñóìêè èç ìàãàçèíà òàñêàòü.
Áîëè â íîãå èñ÷åçëè âîâñå. ßãîäèöà íå áîëåëà. Îíåìåíèå â ãîëåíè íà÷àëî ïðîõîäèòü. Íåâðîëîã îöåíèëà ìîé øîâ è çàÿâèëà, ÷òî ïðèøëî âðåìÿ ïðîõîäèòü ðåàáèëèòàöèþ. Ïðåäñòîÿëî äâå íåäåëè ëåæàòü â ÌÑ× ¹ 11 â îòäåëåíèè âîññòàíîâèòåëüíîé ìåäèöèíû. Äîæäàëèñü î÷åðåäü. 6 ñåíòÿáðÿ ìåíÿ ïîëîæèëè íà ðåàáèëèòàöèîííîå ëå÷åíèå. Íè÷åãî îñîáåííîãî. Ðàñïîðÿäîê äíÿ â ýòîé áîëüíèöå áûë ïðèìåðíî òàêîé: ïîäúåì â 8 óòðà.  8.45 áàññåéí.  9.30 çàâòðàê.  10 .00 ËÔÊ.  10.45 çàíÿòèÿ íà òðåíàæåðàõ.  11.30 âèõðåâûå âàííû.  12 ýëåêòðîôîðåç.  13.30 ìàññàæ.  14.00 îáåä è äî âå÷åðà ñâîáîäíà. È òàê êàæäûé äåíü êðîìå âûõîäíûõ íà ïðîòÿæåíèè äâóõ íåäåëü. Ìîæíî áûëî åçäèòü êàê íà äíåâíîé ñòàöèîíàð, íî ìíå ïðåäîñòàâèëè âîçìîæíîñòü íàáëþäàòüñÿ êðóãëîñóòî÷íî.
Íå ñêàæó, ÷òî ìíå ýòî î÷åíü ïîìîãëî. Ê ìîìåíòó ãîñïèòàëèçàöèè ó ìåíÿ ïîÿâèëèñü áîëè ïî óòðàì â ïðàâîì òàçîáåäðåííîì ñóñòàâå. Ïðèõîäèëîñü êàæäîå óòðî êàêîå-òî âðåìÿ ðàñõàæèâàòüñÿ. È òîëüêî ïîòîì äåëàòü çàðÿäêó. Ïîñëå âûïèñêè áîëü ñîõðàíèëàñü. Ðàçâå ÷òî ìåíÿ íàó÷èëè, êàê ñ ýòîé áîëüþ áîðîòüñÿ ñ ïîìîùüþ ôèçè÷åñêèõ óïðàæíåíèé.
Ñïèñàëè ìåíÿ 22 ñåíòÿáðÿ. Òî åñòü íà âñå ïðî âñå óøëî ãäå-òî 4 ìåñÿöà. Ïîñëå âûïèñêè ÿ åùå â îòïóñê óøëà íà 2,5 íåäåëè, íà ðàáîòó âûøëà òîëüêî 11 îêòÿáðÿ, íî ýòî íå âàæíî.
 öåëîì, ÿ âñåì äîâîëüíà. Çà îïåðàöèþ íå çàïëàòèëà íè êîïåéêè. Âñå ñäåëàëè ïî ïîëèñó. Ëåêàðñòâà, êîðñåòû (ó ìåíÿ èõ òåïåðü äâà ïîæåñò÷å è ïîìÿã÷å), ÌÐÒ îáîøëîñü â êîïåå÷êó, êîíå÷íî. Íó, íå ñòðàøíî.
Îòäåëüíî õî÷ó ïîõâàëèòü ìåäèöèíñêèõ ðàáîòíèêîâ íåéðîõèðóðãè÷åñêîãî îòäåëåíèÿ Ïåðìñêîé êðàåâîé áîëüíèöû. Âîò ãäå íàñòîÿùèå âðà÷è. Âñå î÷åíü âåæëèâûå, ó÷àñòëèâûå, ê ìåäñåñòðàì ìîæíî îáðàòèòüñÿ â ëþáîå âðåìÿ ñ ëþáîé ïðîáëåìîé ïî ÷àñòè çäîðîâüÿ. Ëåêàðñòâà íå çàæèìàþò. ×óòü ïèñêíåøü ãðàäóñíèê ïîäìûøêó. Ó âñåõ ëåãêàÿ ðóêà) âñå áîëüíþ÷èå óêîëû ñòàâèëè àáñîëþòíî íå áîëüíî. Îïåðèðóþùèé õèðóðã òîæå îòëè÷íûé ìóæèê, õîòü è äîëãî íå äàâàë ìíå ïîäíÿòüñÿ ñ ïîñòåëè, çà ÷òî ÿ åãî íåíàâèäåëà ýòè ÷åòûðå äíÿ.
×òî ÿ èìåþ íà ñåãîäíÿøíèé äåíü.
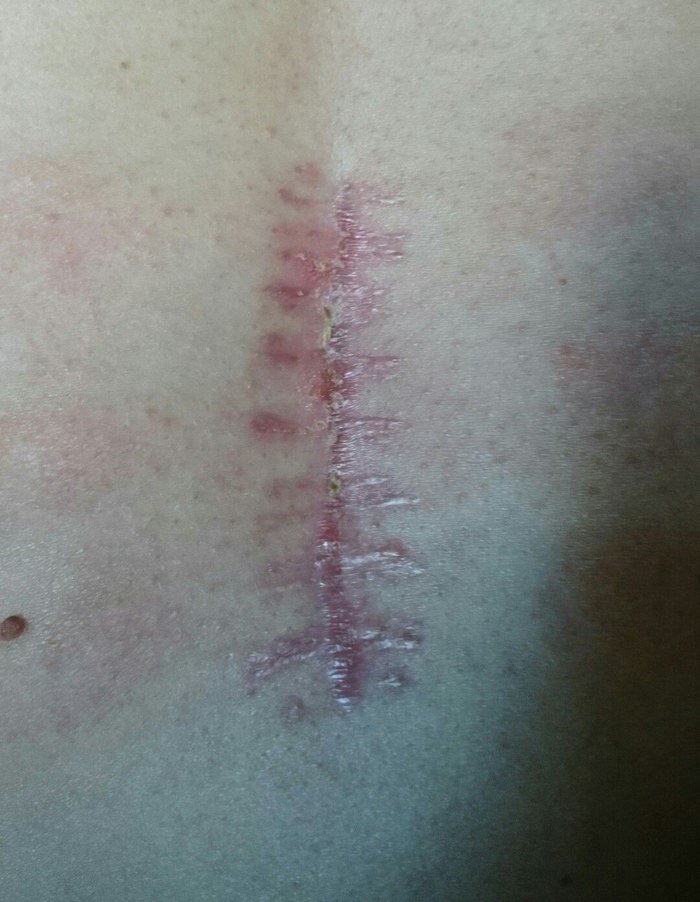
Ôîòî øâà íå ñîâñåì ñâåæåå, íî ìàëî ÷åì îòëè÷àåòñÿ, òîëüêî êîðî÷êà îòïàëà.
Áîëè â òàçîáåäðåííîì ñóñòàâå ïî óòðàì ïîêà ñîõðàíÿþòñÿ. Íåâðîëîã íàñòîÿëà íà ìîåì ïîõóäåíèè. Âñå-òàêè ëèøíèé âåñ ýòî êîëîññàëüíàÿ íàãðóçêà äëÿ ïîçâîíî÷íèêà. Åæåäíåâíàÿ çàðÿäêà — ïîæèçíåííî. Ñëàáûå ìûøöû ñïèíû = íîâàÿ ãðûæà. Íà ðàáîòå ÷åðåäîâàòü ÷àñ ðàáîòû äåñÿòü ìèíóò õîäüáû. Õîòü ïî êàáèíåòàì, õîòü íà ìåñòå, íå âàæíî. Ïåðèîäè÷åñêè äåëàòü ïðîèçâîäñòâåííóþ ãèìíàñòèêó (ðàáîòà ó ìåíÿ ñèäÿ÷àÿ).  òå÷åíèå ãîäà íå ïîäíèìàòü áîëüøå 5 êã.  èäåàëå âîîáùå âñþ æèçíü íå ïîäíèìàòü áîëüøå 5 êã, íî ýòî æå íåðåàëüíî Ïðî ïîõîäû ìíå íå ñêàçàëè çàáóäü. Ïîñîâåòîâàëè ïîäîáðàòü ðþêçàê ñ õîðîøåé ïîñàäêîé íà ñïèíó, ÷òîáû ÷ðåçìåðíûé âåñ íå òàê ñêàçûâàëñÿ íà ñïèíå. Íó è âåñ ðþêçàêà íå äîâîäèòü äî 25 êã, 15-20 êã è íåïðåìåííî ñ êîðñåòîì. Ðåçêèìè âèäàìè ñïîðòà íå çàíèìàòüñÿ. Ìîé ñïîðò òåïåðü éîãà, ïèëàòåñ, ïëàâàíèå, òðåíàæåðíûé çàë ñ àäåêâàòíûìè âåñàìè. Ñåé÷àñ ïîêà çàíèìàþñü éîãîé äâà ðàçà â íåäåëþ è ðàáîòàþ íàä ïîòåðåé âåñà. ßâêà ê íåâðîëîãó êàæäûå ïîëãîäà. Êàæäûå ïîëãîäà ëå÷åíèå â ÌÑ× ¹ 11 âñå â òîì æå îòäåëåíèè âîññòàíîâèòåëüíîé ìåäèöèíû. Âîò êàê-òî òàê.
Çà èçëîæåíèå ïðîøó ñòðîãî íå ñóäèòü.
Åñëè åñòü âîïðîñû æäó â êîììåíòàðèÿõ.
Âñåõ áëàã. Áåðåãèòå ñåáÿ è ñâîå çäîðîâüå.
Источник

