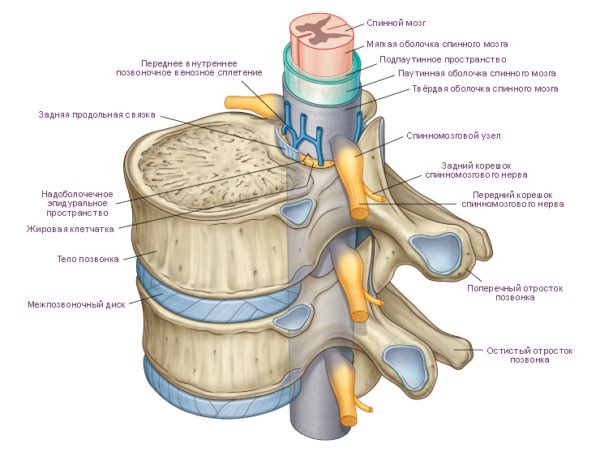
Остеохондроз поясничного отдела синдром люмбоишиалгии
Люмбоишиалгия — болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Общие сведения
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв. Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Люмбоишиалгия
Причины люмбоишиалгии
Люмбоишиалгия наиболее часто имеет вертеброгенное происхождение и вызывается рефлекторным «отражением» боли при межпозвоночной грыже поясничного отдела, поясничном спондилоартрозе и других дегенеративных изменениях позвоночника. У части больных она бывает проявлением миофасциального болевого синдрома, вовлекающего мышцы спины и таза. Также боль может быть обусловлена раздражением связочных, костных, мышечных структур; при этом она бывает двухсторонней, с плохо определяемой локализацией; болевая реакция глубинная и редко иррадиирует ниже уровня коленного сустава. У пожилых людей нередкой причиной люмбоишиалгии является артроз тазобедренного сустава (коксартроз), боль при котором может иррадиировать в поясницу. Спровоцировать развитие болевой реакции могут следующие ситуации: резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной, однообразной позе. Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез люмбоишиалгии
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.
Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы люмбоишиалгии
Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Основные симптомы люмбоишиалгии: боли в области спины и задней поверхности бедра, ограничения в движении позвоночника (особенно в пояснично-крестцовом отделе). Болезненные ощущения обычно становятся выраженными при попытке сменить положение тела, поднять что-то тяжелое или выпрямиться; больной принимает вынужденное положение (немного наклонившись вперед, в полусогнутом виде). Меняется как статика, так и моторика больного. Стоя или при ходьбе, он щадит одну ногу, разгружая ее, а другая становится основной, опорной. Это и приводит к наклону туловища в сторону здоровой (опорной) ноги. Мышцы поясничного отдела, а нередко всей спины и даже пояса нижних конечностей, напряжены. Напряжение преобладает гомолатерально (то есть на стороне поражения). Поясница скована при ходьбе, может наблюдаться сколиоз, уплощение поясничного лордоза, реже гиперлордоз. Характерен «симптом треножника», когда из-за боли больные либо вовсе не могут сидеть, либо вынуждены упираться руками в край стула. При смене положения больной вначале переворачивается на здоровую сторону и часто сам с помощью руки подтягивает больную ногу (симптом Минора).
Диагностика люмбоишиалгии
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала. Основная цель этого исследования — исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография. КТ или МРТ позвоночника, а в их отсутствие — миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение люмбоишиалгии
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом и т. д. Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход. Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг. Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний). При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение. Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам. Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Прогноз и профилактика люмбоишиалгии
Примерно в 95% случаях люмбоишиалгия носит доброкачественный характер и при своевременно оказанной медицинской помощи имеет достаточно благоприятный прогноз. При частых рецидивах заболевания и отсутствии лечения могут возникать деформации тканей, нередко формируются узлы в глубине мышц, нарушаются обменные процессы.
Профилактические мероприятия при поясничной боли направлены на своевременное лечение заболеваний позвоночника и предотвращение их прогрессирования в дальнейшем. Рекомендуется избегать длительного напряжения мышц позвоночника, которое приводит к застойным явлениям и провоцирует появление деструктивных изменений в хрящевой ткани позвонков. Необходима коррекция двигательного стереотипа; следует избегать выполнения движений на неподготовленные мышцы; требуется создание мышечного корсета, который будет обеспечивать правильное распределение нагрузки на позвоночный столб. Также необходимо заниматься коррекцией нарушений осанки с формированием правильной осанки, озаботиться снижением массы тела и отказаться от курения. Кроме этого, для профилактики частых рецидивов рекомендуется 1-2 раза в год проходить санаторно-курортное лечение.
Источник
Многим людям среднего и старшего возраста знакомы приступы острой боли в поясничном отделе позвоночника, отдающие в ягодичную мышцу, заднюю часть бедра до колена или голени. Такое явление носит название «люмбоишиалгия» – острый болевой синдром, возникающий в пояснично-крестцовой зоне и распространяющийся по ходу седалищного нерва в левую или правую ногу – в случае односторонней локализации, либо в обе ноги – при билатеральной (двусторонней) патологии. Боль, слабость, нарушение двигательных функций – эти симптомы люмбоишиалгии требуют внимания и последовательного лечения.
Причины и условия появления люмбоишиалгии
Спровоцировать возникновение сильнейших болевых ощущений в результате раздражения корешков седалищного нерва может резкое неловкое движение, поднятие тяжестей или нахождение тела в неудобной позе на протяжении длительного времени.
А также причинами люмбоишилгии могут стать:
- травмы позвоночника;
- протрузия (выпячивание) дисков или межпозвоночные грыжи;
- смещение позвонков;
- поясничный спондилоартроз;
- остеопороз;
- заболевания мышц и фасций (оболочек мышц, сухожилий, сосудисто-нервных пучков);
- деформирующий остеоартроз тазобедренного сустава;
- болезни сосудов, обеспечивающих кровоснабжение поясничного отдела;
- заболевания внутренних органов;
- инфекции, поражающие нервные волокна;
- патологии подвздошно-крестцового сочленения;
- беременность;
- избыточный вес;
- переохлаждение поясницы.
При патологиях опорно-двигательного аппарата различного происхождения люмбоишиалгия наблюдается в 20-30% случаев.
Средний возраст испытывающих такого рода болевой синдром составляет 30-45 лет, так как именно в этот период позвоночник испытывает наибольшие нагрузки вследствие максимальной активности человека.
Признаки и симптомы
Перечисленные ниже признаки свидетельствуют о присутствии у пациента синдрома люмбоишиалгии:
- Тупые или жгучие, ноющие или простреливающие боли в пояснично-крестцовой зоне, распространяющиеся (иррадиирующие) в область бедер до коленной впадины, икроножных мышц или даже ступней.
- Усиление болей при попытке выпрямиться или сменить положение тела.
- Ограниченность движений (поворотов) в поясничном отделе.
- Возникновение трудностей при ходьбе, когда человек вынужден передвигаться с наклоненной вперед спиной, осторожно наступая на больную ногу, опасаясь усиления боли.
- Онемение ноги по протяженности седалищного нерва или его ветвей, ощущение мурашек.
- Ослабление тонуса мышц пораженной стороны, периодические судороги конечностей.
- Симптом «треножника», когда человек вынужден опираться на руки при сидении на стуле или поднимаясь из лежачего положения.
- Нарушение кровотока в конечностях, что становится причиной ощущения холода в ногах, изменения цвета кожного покрова и отечности голеностопа.
- В тяжелых случаях нарушения работы органов малого – дефекация или мочеиспускание.
Виды синдрома люмбоишиалгии
Люмбоишалгию классифицируют по нескольким направлениям.
- По причинам, вызывающим болезненные ощущения:
Вертеброгенная Дискогенная – возникает при наличии грыж межпозвоночных дисков Спондилогенная – развивается на фоне прогрессирующего остеохондроза Корешковая – вызвана компрессией корешков спинного мозга Миофасциальная Возникает при воспалениях мышц и фасций Ангиопатическая Вызывается поражением сосудов поясничного отдела и нижних конечностей
Причиной смешанной люмбоишиалгии становятся несколько факторов, например, патологии сосудов и органов брюшной полости, малого таза, позвоночных структур. - По частоте и интенсивности возникающих приступов люмбоишиалгию делят на острую и хроническую.
- По клинической картине и течению заболевания на:
- мышечно-тоническую,
- нейродистрофическую,
- нейрососудистую,
- невропатическую.
Формы и патогенез люмбоишиалгии
1 Мышечно-тоническая или мышечно-скелетная форма возникает на основе патологии любой из структур пояснично-крестцового отдела позвоночника и пояса нижних конечностей. Деформированные межпозвоночные диски, дистрофические изменения в фасеточных суставах и связках позвоночника являются источником болевого сигнала, вызывающего рефлекторные мышечные спазмы, которые в свою очередь усиливают болевые ощущения. В замкнутый длительный процесс (боль – спазм – боль) могут быть вовлечено большое количество мышечных групп: как околопозвоночные, так и мышцы области тазового пояса, нижних конечностей, грудного отдела.
Болевые ощущения при мышечно-тонической люмбоишиалгии описываются пациентами как ноющие, по силе – от слабых до интенсивных. При пальпации врач отмечает болезненность мышц, наличие в них болезненных уплотнений, а также активных триггерных (болевых) точек – зон повышенной раздражимости тканей, проявляющихся ощущением боли.
2 Нейродистрофическая люмбоишиалгия является следствием мышечно-тонической формы синдрома. При ней наряду с болевыми точками формируется характерная бугристость в областях тазобедренного сустава или колена. Нейродистрофическая форма начинается с болей в пояснице (может наблюдаться в течение нескольких лет), затем смещается в область одного из крупных суставов ноги (чаще коленного, реже тазобедренного или голеностопа).
При поражении коленного сустава боль локализуется в внутри сустава и подколенной ямке. Если дистрофические процессы развиваются в тазобедренном суставе, человек не может бегать, ему сложно подняться по лестнице, развести ноги в стороны. При постукивании по большому вертелу бедренной кости больной ощущает острую боль, при пальпации резкая болезненность проявляется под паховой связкой.
3 Для нейрососудистой люмбоишиалгии характерно появление боли, тяжести, распирания в одной из ног (левой или правой), ощущение в ней холода и онемения, или наоборот жара. Отмечаются сухость и изменения цвета кожных покровов, ногтей, чрезмерное ороговение подошвенной части стопы, отечность голеностопа. 4 Для нейропатической люмбоишиалгии характерны простреливающие боли с иррадиацией в ягодицу, бедренную и икроножную мышцы, стопу, усиливающиеся во время движения в поясничном отделе позвоночника, а также ослабление силы периферических мышц, снижение или выпадение сухожильных рефлексов. Чаще всего причиной является компрессия нервных корешком грыжей межпозвоночного диска.
Диагностика
При диагностике для выявления причины люмбоишиалгии обязательно требуется проведение клинического, при необходимости лабораторного и инструментального исследования, целью которых является выявление болезней позвоночника, заболеваний органов и сосудов брюшной полости, области малого таза и пояса нижних конечностей.
Прежде всего следует обратиться к врачу-неврологу, который протестирует на подвижность позвоночник, тазобедренные, коленные суставы, выявит степень болевого синдрома, соберет информацию о наличии у пациента хронических, инфекционных или онкологических заболеваний, назначит биохимический и общий анализ крови и мочи.
Выяснить причину люмбоишиалгии помогут аппаратные методы диагностики:
- Рентгенография, компьютерная томография поясничного отдела и тазобедренного сустава представят картину состояния костей, суставов, позволят исключить или обнаружить наличие переломов, опухолей, спондилита.
- МРТ назначается для выявлении дегенеративных процессов в позвоночных дисках, компрессии нервных корешков.
- Ультразвуковое исследование позволит выявить патологии органов брюшной полости и малого таза.
Лечение
Лечение люмбоишиалгии должно проходить под наблюдением врача-невролога. Основу терапии составляет снятие острой боли и лечение основной патологии, вызвавшей болевой синдром.
Острый период длится примерно 2 недели и характеризуется приступами мучительной, простреливающей боли. В это время человеку важно соблюдать постельный режим, а передвигаться только по крайней необходимости и очень осторожно.
Для уменьшения отеков необходимо снизить потребление жидкости.
Медикаментозная терапия
Курс медикаментозных препаратов при лечении люмбоишиалгии подбирается в зависимости от особенностей организма пациента, характера болевого синдрома и вызвавших его причин. Для облегчения состояния назначают:
- анальгетики (катадолон, лирика);
- нестероидные противовоспалительные препараты (ибупрофен, диклофенак, кетанол, мовалис, бруфен);
- напряжение мышц снимают спазмалитиками и миорелаксантами (мидокалм, сирдалуд);
- могут быть рекомендованы средства, способствующие лучшей циркуляции крови, а также курс витаминов группы В;
- нестерпимую боль купируют новокаиновыми блокадами или глюкокортикостероидами (дипроспан, гидрокортизон). Из наружных средств можно нанести на болезненную область диклак, фастум-гель.
При люмбоишиалгии неплохо зарекомендовал себя метод фармакопунктуры – инъекционное введение лекарства непосредственно в болевую точку. Процедура снижает отечность, восстанавливает нормальную циркуляцию крови, снимает спазмы мускулатуры и раздражение нервных корешков. Пациент начинает испытывать облегчение уже после первого сеанса.
Гимнастика при острой люмбоишиалгии
Несложные упражнения, которые можно выполнять лежа в постели, помогут быстрее восстановиться после приступа и вернуться к привычному образу жизни:
- Потягиваться и поднимать поочередно руки во время глубокого вдоха и опускать их при выдохе (5-6 раз).
- Сгибать и разгибать стопы (5-6 раз).
- Раздвигать в стороны и сводить вместе согнутые в ногах колени (8-10 раз).
- Выпрямлять и сгибать ноги в коленях, прижимая пятки к поверхности кровати (5-6 раз).
При улучшении состояния можно усложнить упражнения и выполнять их сидя или стоя.
После снятия болевого синдрома, когда человек способен безболезненно передвигаться, ему назначают сеансы лечебной физкультуры, специальной гимнастики для позвоночника, массажа, рефлексотерапии, физиопроцедур (магнитное воздействие, сеансы УВЧ и др.).
Лечение хронической формы люмбоишиалгии направлено на снижение нагрузки на пояснично-крестцовую область позвоночника, тазобедренные суставы, укрепление мышц спины. Оно включает лечебную физкультуру, массаж, физиотерапию. Пациентам с избыточным весом рекомендуют похудеть, чтобы лишние килограммы не оказывали дополнительную нагрузку на спину.
Если люмбоишиалгия вызвана серьезными повреждениями позвоночника, медикаментозное лечение малоэффективно. В этом случае требуется оперативное вмешательство.
В частности, применяется дискэктомия (удаление диска). После хирургической операции (классическим способом или методом эндоскопии) пациенту назначается индивидуальный курс восстановительной терапии.
Народное лечение
Лечение люмбоишиалгии в домашних условиях народными методами следует проводить только после рекомендаций лечащего врача.
Облегчить состояние можно следующими манипуляциями:
- Втирать в болезненные зоны барсучий жир, раствор растительного масла с нашатырным спиртом (соотношение 2:1).
- Прикладывать на воспаленные участки кашицу из протертой черной редьки, компрессы из спиртовой настойки березовых почек.
- Использовать согревающие пластыри.
- Носить пояс из собачьей шерсти.
Прогноз по люмбоишиалгии, в целом, благоприятный, если пациент своевременно посетит врача и начнет лечение основного заболевания. Однако не стоит пренебрегать мерами профилактики, которые помогут предотвратить это неприятное явление.
Профилактические мероприятия
В случаях, когда нагрузки на позвоночник не избежать, необходимо соблюдать несложные правила, которые минимизируют риск возникновения синдрома люмбоишиалгии.
- Тяжелые предметы следует поднимать чуть приседая.
- При сидячей работе рекомендуется организовывать десятиминутные перерывы через каждый час. У рабочего стула должны быть подлокотники, жесткая, анатомическая спинка. Для поддержания спины в ровном вертикальном положении можно подложить под поясницу валик.
- При длительной поездке за рулем необходимо каждый час останавливаться и выходить из транспортного средства, чтобы пройтись и размять ноги и спину.
- Перед выполнением тяжелой физической работы следует надевать специальный ортопедический корсет, поддерживающий позвоночник и мышцы спины.
Наилучшей профилактикой возникновения повторных приступов люмбоишиалгии является выполнение лечебной гимнастики, курсов массажа и соблюдение мер предосторожности при нагрузках на позвоночник.
Об авторе:
Затурина Ольга Владимировна, невролог, гирудотерапевт.
Стаж 17 лет.
Источник