Патогенез остеохондроз поясничного отдела позвоночника
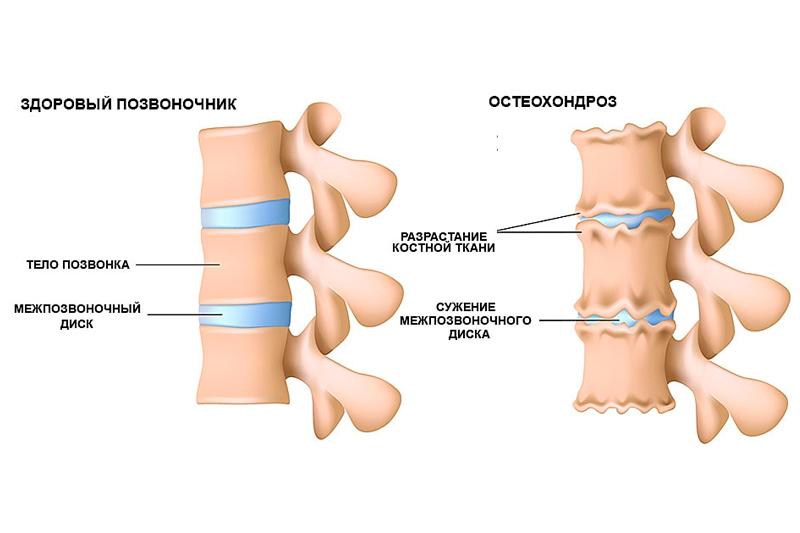
Остеохондроз позвоночника — это дегенеративно-дистрофическое поражение межпозвоночных дисков, тела позвонков, связочного аппарата, при котором разрушается костная и хрящевая ткани шейного, грудного и поясничного отделов позвоночника.
Содержание статьи:
- Этиология и патогенез остеохондроза позвоночника
- Симптомы остеохондроза позвоночника
- Диагностика остеохондроза позвоночника
- Осложнения остеохондроза
- Лечение остеохондроза позвоночника

Патология поражает весь двигательный сегмент позвоночника, диск, оба тела позвонков, прилегающие нервные и мышечные структуры. Это заболевание часто называют «болезнью цивилизации», которая связана с прямохождением и нагрузкой на позвоночник каждый день.
Основная причина остеохондроза позвоночника — микротравмы при физических нагрузках, неправильное питание, сидячий образ жизни и даже генетическая предрасположенность. Если это заболевание прогрессирует, то страдает в первую очередь межпозвоночный диск и прилегающие к нему структуры. Центральная часть диска видоизменяется, что приводит к утрате амортизирующих свойств позвонка, в следствии чего на фиброзном кольце образуются трещины и утончения.
Американские статисты говорят, что первая причина ограничения активности людей до 45 лет — это боли в спинном и шейном отделах позвоночника. В группе риска оказываются большинство городских жителей, водителей, значительную часть времени проводящих в сидячем положении, перезагружая позвоночник.
Причиной более 70% случаев боли в спине является остеохондроз. С возрастом риск заболевания возрастает.
Этиология и патогенез остеохондроза позвоночника
Остеохондроз позвоночника имеет длительный патогенез развития (от нескольких месяцев до десятилетий). Это зависит от факторов, влияющих на развитие заболевания.
Факторы риска:
- Возраст. В этой группе риска находятся люди преклонного возраста (старше 60). У людей младше 35 лет —заболевание встречается редко. Вследствие возрастных изменений происходят нарушения в гормональном фоне человека, что делает мышечную ткань и стенки кровеносных сосудов более пористыми, а значит более уязвимыми. Это провоцирует нарушения обмена веществ, перегружает межпозвоночные диски.
- Аутоиммунные заболевания, которые могут воспринять хрящевую ткань как инородную и начать разрушать ее.
- Травмы позвоночника. Это одна из главных причин развития остеохондроза у людей молодого возраста. Считается, что более половины людей, имеющих травмы позвоночника в молодом возрасте, страдают остеохондрозом позвоночника в старости.
- Избыточный вес, уменьшающий срок изнашиваемости межпозвоночных дисков. Хрящевые диски служат своего рода амортизаторами позвоночника, которые обеспечивают его подвижность во время физической нагрузки, ходьбы, бега и пр. и защищают костную ткань от разрушения и появления микротрещин. Тяжесть лишнего веса делает нагрузку еще более сильной, что ускоряет процесс разрушения хрящевых дисков.
- Плоскостопие.
- Генетическая предрасположенность.
- Заболевания эндокринной системы, которые провоцируют нарушения метаболизма, что в свою очередь негативно влияет на состояние хрящевой ткани.
Остеохондроз может длительное время находиться в «спящем состоянии». Многие пациенты узнают о заболевании при наличии сильных болевых ощущений, когда дистрофический процесс в хрящевой ткани уже повредил нервные корешки.
Существуют такие этапы патогенеза остеохондроза позвоночника:
- Нарушение кровообращения в межпозвоночных дисках и прилегающих структурах.
- Нарушение гормонального фона и обмена веществ в организме и межпозвоночных дисках, в частности.
- Деградационные процессы пульпозного ядра. На этом этапе происходит изменение строения межпозвоночного диска — уменьшается ядро, происходит утончение самого диска, нагрузка на фиброзное кольцо увеличивается, что влечет за собой различные расслоения, микротрещины, иногда разрывы.
- Протрузия межпозвоночных дисков — выпячивание ткани межпозвоночных дисков, зачастую в сторону позвоночного канала, ущемляя его, вызывая сильные болевые ощущения.
- Межпозвоночные грыжи. Прогрессирование протрузии приводит к разрушению связок, изменению высоты и формы диска, что в свою очередь провоцирует образование грыж.
- Компрессия корешковых артерий.
- Хроническая недостаточность кровоснабжения спинного мозга.
Симптомы остеохондроза позвоночника
По мере развития остеохондроза в межпозвоночных дисках и в самих хрящах возникают патологии, которые впоследствии накладываются друг на друга и могут спровоцировать появление межпозвоночной грыжи.
Симптоматика может быть как общей, так и специфической, характерной для патологических изменений в хрящах, межпозвоночных дисках, прилегающих тканях.
Самым первым признаком остеохондроза следует назвать ноющую боль в спине, онемение позвоночных отделов, ограниченность движений, усиление боли при физических нагрузках.
Специфические симптомы остеохондроза:
- Шейный остеохондроз характеризуется нарушением кровообращения, что вызывает головокружение, боль и шум в ушах, головную боль. Мозг плохо обогащается кислородом и питательными веществами, в следствии чего у человека возникает стрессовое состояние.
- Остеохондроз грудного отдела, сопровождающийся зачастую межреберной невралгией. Наблюдаются болевые ощущения в груди и ребрах.
- Остеохондроз поясничного отдела провоцирует развитие заболеваний люмбаго, пояснично-крестцового (ишиас) и поясничного радикулита. При ишиасе поражается седалищный нерв, наблюдается боль и гипотония в ягодицах, а также гипотония в икрах.
Симптоматика шейного остеохондроза:
- Цирвикалгия — болевые ощущения в шейном отделе. Характер боли разнообразный (тупая, резкая, усиливается при наклонах головы и туловища, при кашле), зависит от фактора воздействия на данный отдел позвоночника.
- Цервикобрахиалгия — болевые ощущения в шейном отделе позвоночника, отдающие в руку, онемение.
- Плече-лопаточный переартроз и переартрит — болевые ощущения в плечевом суставе, в ключице, ограничение движения руки сверху в низ.
- Эпикондилез — боль в локтевом суставе, ограниченность движений.
- Синдром позвоночной артерии — так называемая шейная мигрень, ноющие головные и шейные боли, тошнота, временами рвота, нарушение координации движений — пошатывание при ходьбе, шум в ушах.
Один из наиболее частых признаков шейного остеохондроза — нарушение циркуляции крови, что ведет к частым головокружениям, обморокам и головным болям.
Симптоматика грудного остеохондроза:
- Торакалгия — болевые ощущения в груди, боли связаны с неподвижностью (проявляются при длительном сидении, ночью), усиливаются при физической активности, глубоком вдохе, кашле.
- Кардиалгический синдром.
- Синдром задней грудной стенки — боли в области лопаток, болевые ощущения зависят от положения тела.
- Синдром передней лестничной мышцы.
- Трункалгический синдром — боль в половине грудной клетки.
- Усугубление межреберной невралгии.
Симптоматика поясничного остеохондроза:
- Люмбалгия — боль в нижней части спины, прострелы. Больной ощущает дискомфорт при попытке сесть или встать. Боль усиливается при физической активности, кашле, глубоком вдохе, наклонах.
- Люмбоишиалгии — болевые ощущения в пояснице, отдающие в ногу. Может наблюдаться парестезия, онемение ноги, мышечные спазмы, боли в суставах.
- Сосудистые синдромы — дебютируют при компрессии сосудов, не сопровождаются болевыми ощущениями, наблюдается слабость в мышцах, синдром конуса — слабость в обеих стопах, нарушения функциональности тазовых органов.
Симптоматика остеохондроза в поясничном отделе разнообразна. Эта часть позвоночника нагружена более других.
Диагностика остеохондроза позвоночника
При первых болях в спине необходимо провести обследование для установления источника болевых ощущений. Остеохондроз — сложно диагностируемое заболевание, так как болевые ощущения могут быть вызваны другими патологиями, не связанными с позвоночником. Пациенту потребуются консультации нескольких специалистов: невролога, в первую очередь, ортопеда, вертебролога.
Методы диагностики остеохондроза:
- Рентгенография. Проводится для точного определения высоты межпозвоночных дисков или изменения в строении позвонков, изменений диаметра отверстий между позвонками. Рентгенография чаще всего делается в двух позициях — лежа на спине и на боку. Две разные проекции снимков позволяют более точно определить наличие патологии. Иногда делают рентгенограмму с опущенной нижней челюстью.
- МРТ и КТ. Результаты МРТ считаются более точными и помогают быстрее определить локализацию сегментов, которые были поражены патологией, наличие или отсутствие межпозвоночных грыж, сдавливание корешков.
- Лабораторные анализы: анализ крови на определение уровня кальция в крови и скорости оседания эритроцитов. Лабораторные исследования назначают самыми первыми, долее, уже на основании этих результатов, врач направляет на аппаратное диагностирование.
Важно дифференцировать остеохондроз позвоночника в ряде других заболеваний с похожей клинической картиной, например: новообразования на позвоночнике онкологического характера, нарушение целостности хрящевой ткани, воспалительные процессы, перемежающая хромота, образование кист на внутренних органах, мочекаменная болезнь, гастрит, пиелонефрит, язва желудка, стенокардия, нарушения нервной системы. С этой целью могут быть назначены исследования органов пищеварения, нервной системы, кровообращения. Применяют такие методы диагностики — кардиограмма, ультразвуковое исследование, элекроэнцефалография, эндоскопическое исследование (органы пищеварения).
Осложнения остеохондроза
Чаще всего течение данного заболевания сопровождается неврологическими осложнениями:
- Стадия. Осложнения, вызванные протрузией — резкие болевые простреливающие ощущения.
- Стадия. Радикулиты, которые характеризуются болевыми синдромами и другой симптоматикой, зависящей от локализации радикулита.
- Стадия. Патологии корешков и спинного нерва, наличие межпозвоночных грыж. Нередко возникает парез мышц, вызывающий вследствие паралич всего тела.
- Стадия. Нарушение циркуляции крови и кровоснабжения всего спинного мозга. Симптомы: постоянные сильные боли в спине, паралич определенных групп мышц, ишемический инсульт спинного мозга.
Лечение остеохондроза позвоночника
Процесс лечения любой разновидности остеохондроза преследует одну цель — обезболить, предотвратить разрушение и деформацию тканей позвоночника. Лечение может быть консервативным или хирургическим. Тип и метод лечения назначается индивидуально для каждого пациента, исходя из поставленного диагноза (стадия, тип заболевания, общее самочувствие пациента).
В остром периоде болевого синдрома рекомендуется расслабление и покой, приписываются противовоспалительные препараты (диклоберл, вольтарен), инъекции спазмолитических смесей, витамин В, препараты для растирки — дип рилиф, живокост и пр. по мере ослабления болевого синдрома может быть назначен курс лечебной физкультуры и физиотерапии (диадинамические токи, электрофорез, магнитотерапия).
Применение консервативных методов лечения длится примерно два месяца. Кроме перечисленных методов лечения могут применяться также массажи, мануальная терапия, рефлексотерапия, вытяжка. Результат консервативного лечения напрямую зависит от настойчивости и исполнительности самого пациента.
Существует также хирургический метод лечения, который используется при наличии межпозвоночных грыж давностью более полугода, сдавливания корешков спинного мозга вследствие уменьшения щели между позвонками. Принцип оперативного лечения заключается в удалении деформированного диска. Реабилитационный период после операции составляет примерно полгода. Реабилитация включает в себя ЛФК, физиотерапию, прием витаминов.
Профилактика остеохондроза позвоночника состоит в борьбе с факторами риска — ведение активного способа жизни, занятие спортом, правильное питание, использование корсетов и специальных поясов при нагрузках на спину, сон на ортопедических матрацах и подушках, избежание переохлаждения и травм.
Источник
В
России боль в пояснице является частой
причиной обращения больных к врачам
различных специальностей, таким как
невролог, к ревматологам, ортопедам.
Остеохондроз
позвоночника (по МКБ 10 – М 42) − дегенеративно
− дистрофическое заболевание позвоночника,
в основе которого лежит поражение
межпозвонковых дисков, расположенных
между телами позвонков [36].
Этиология и патогенез.
В
настоящее время существует ряд теорий,
объясняющих причину возникновения
дистрофических изменений в межпозвонковом
диске: инволюционная, гормональная,
сосудистая, инфекционно – аллергическая,
микротравматической, функциональная,
наследственная [37].
Наибольшее
распространение получили инволюционная
и микротравматическая гипотезы
происхождения остеохондроза позвоночника.
В рамках данных гипотез остеохондроз
позвоночника рассматривается как
результат «изнашивания» дисков под
влиянием нагрузок и травмирующих
воздействий, которым он подвергается
в течение жизни. При этом сторонники
микротравматической гипотезы признают,
что микротравма выступает в качестве
провоцирующего или проявляющего фактора,
а травматизация, связанная с различного
рода производственными и бытовыми
движениями, воздействует на позвоночный
двигательный сегмент, в котором по мере
старения развиваются инволюционные
процессы.
Для
обоснования инволюционной гипотезы
выдвигается тот аргумент, что частота
остеохондроза позвоночника с возрастом
прогрессивно нарастает и достигает к
80-90 годам 88-99% [33], а также то, что
дистрофические изменения, которые
обнаруживаются в отдельных
позвоночно-двигательных сегментах
(ПДС) при остеохондрозе позвоночника
практически не отличаются от возрастных.
Сторонники инволюционной гипотезы
относят остеохондроз позвоночника к
категории болезней старения и старости.
Противники этой теории утверждают, что
старение не может быть причиной болезни,
так как это естественный процесс, ибо
старость — одни из этапов онтогенеза
человека.
Межпозвоночные
диски, составляющие в сумме около 1/4
длины всего позвоночника, играют большую
роль в биомеханике позвоночника: они
выполняют роль связок и своеобразных
суставов, также являются буферами,
смягчающими сотрясения, приходящиеся
на позвоночник. При этом определенное
значение придается пульпозному ядру;
обладающему высокой степенью
гидрофильности, водное содержание
которого достигает 83%. Необычайная
гидрофильность ядра значительно
превышает гидрофильность других тканей
человеческого тела.
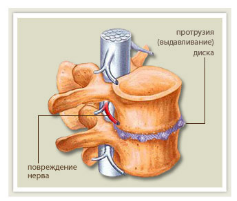
Рис.2.
Остеохондроз поясничного отдела
позвоночника.
При
остеохондрозе вначале происходит
дегенерация пульпозного ядра, оно
обезвоживается, тургор его постепенно
уменьшается и наконец, исчезает. Фиброзное
кольцо становится хрупким, в нем возникают
радиальные разрывы и отслоения на
различном протяжении. Если тургор ядра
в какой-то степени сохранился, то
ослабленное фиброзное кольцо не в
состоянии противодействовать тенденции
ядра к расширению.
Установлено,
что наибольшая нагрузка приходится на
задние отделы фиброзного кольца (60-80
кг/см). Это является серьезной причиной
более частого возникновения разрывов
в задних отделах кольца. Установлено,
что при остеохондрозе позвоночника
давление в измененном диске при
вертикальной нагрузке ниже, чем в
нормальном (уменьшение тургора ядра).
Между тем фиброзное кольцо такого диска
испытывает нагрузку в 4 раза большую,
чем кольцо нормального диска.
В
результате фиброзное кольцо выдавливается
и выпячивается за пределы границ тела
позвонка. Тела смежных позвонков
постепенно сближаются, высота диска
уменьшается. Из — за выпадения
амортизационной функции диска гиалиновые
пластинки подвергаются постоянной
травматизации, в конце концов замещаются
волокнистым хрящом и нередко даже
отторгаются [32].
Из-за
дефектности пульпозного ядра на него
теперь приходятся не только тангенциальные,
но и вертикальные нагрузки. Все это,
во-первых, обусловливает пролабирование
фиброзного кольца за пределы диска, а
во-вторых, способствует его нестабильности.
Кроме того, в связи с утратой эластических
свойств фиброзное кольцо не может
удерживать пульпозное ядро или его
фрагменты, что создает условия для
грыжеобразования.
В
определенной стадии развития дегенеративных
изменений может образоваться выбухание
диска без прорыва фиброзного кольца,
что обозначается термином «протрузия»
диска. Выбухающий участок диска
васкуляризируется в нем разрастается
фиброзная ткань, а в более поздних
стадиях наблюдается кальцинация. В тех
случаях, когда происходит прорыв
фиброзного кольца с выходом его за
пределы части или всего пульпозного
ядра, что чаще наблюдается у молодых
людей после острой травмы, судят уже о
пролапсе или «грыже диска».
Нестабильность
в ПДС — один из наиболее частых
патоморфологических субстратов
неврологических синдромов. Сегментарная
нестабильность возникает как одно из
ранних проявлений дистрофического
процесса в любом из составляющих
элементов ПДС, ведущего к нарушению
гармоничной его функции, и проявляется
избыточной подвижностью между элементами
ПДС [34,25,40]. В результате возможна
чрезмерная степень сгибания и разгибания
в ПДС, а также соскальзывание кпереди
или кзади.
В
патогенезе развития нестабильности
основное значение имеет дистрофия
фиброзного кольца, которое теряет свою
эластичность и собственно фиксационную
способность. Соскальзыванию вышележащего
тела позвонка по отношению к нижележащему
способствуют разрывы фиброзного кольца,
утрата тургора пульпозным ядром, а также
вовлечение в дистрофический процесс
задних отделов ПДС, в частности
межпозвонковых суставов, что сопровождается
нестабильностью и развитием разгибательного
подвывиха в них. К подвывиху предрасполагает,
кроме того, конституциональная слабость
связочного аппарата. (Kovacs
Л., Sache
J.,Caizns
D.
et
al.;
Kondas
О.; и др.).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


