Поражение межпозвонковых дисков поясничного отдела с радикулопатией
Заболевание представляет собой защемление или повреждение нервных корешков, из-за чего оно еще называется корешковым синдромом. Спинномозговые нервы позволяют человеку совершать двигательную активность и ощущать все, что он делает. Они очень чувствительные, поэтому при их защемлении и появляются неприятные симптомы. На латыни понятие «корешки» звучит, как радикулюс. По этой причине воспаление спинномозговых нервов и называется радикулитом, или радикулопатией.
Причины
Радикулопатия – это не самостоятельная патология, а симптом других заболеваний и проблем, связанных с позвоночником. Ранее она диагностировалась у людей старше 40 лет. В связи с современным малоподвижным образом жизни, радикулопатия значительно «помолодела». Больше других подвержены этому недугу пациенты, чья деятельность связана с чрезмерной или повторяющейся нагрузкой на позвоночник. Это касается спортсменов или лиц, занимающихся тяжелым физическим трудом.
Радикулопатия развивается при раздражении или компрессии нервов в области их выхода из позвоночного столба. Причины такого патологического процесса:
- возрастные изменения в позвоночнике;
- гормональные изменения во время беременности;
- неправильная осанка, сколиоз (искривление позвоночника);
- обменные сбои;
- профессиональные изменения у людей, в работе которых имеются систематические длительные статические напряжения мышц;
- новообразования;
- травмы;
- инфекции, поражающие спинномозговые нервы;
- поднятие тяжестей;
- межпозвоночные грыжи;
- генетическая предрасположенность;
- переохлаждения;
- сахарный диабет и другие эндокринные нарушения.
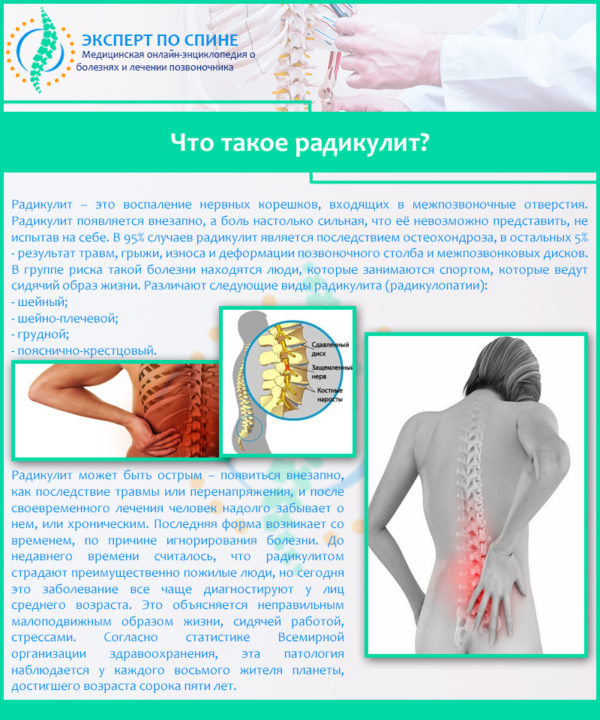
Вследствие влияния этих факторов позвоночник подвергается дегенеративно-дистрофическим изменениям. Межпозвонковые диски теряют влагу, из-за чего снижается их эластичность. Это ухудшает амортизирующую функцию позвоночника. Прогрессируя, радикулопатия приводит к разрыву оболочки фиброзного кольца и выпадению диска в позвоночный канал. Такое состояние – начало развития протрузии и последующей межпозвоночной грыжи.
Виды
Критерий для основной классификации – механизм развития заболевания. С учетом этого выделяют дискогенную и вертеброгенную формы радикулопатии. Первая считается более распространенной. При ней отмечаются истончение или проседание межпозвоночных дисков, из-за чего их часть выпадает вместе с фиброзным кольцом. Вследствие этого раздражаются и сдавливаются нервные окончания. Дискогенная радикулопатия еще называется спондилогенной. Она связана с сидячим образом жизни или чрезмерными нагрузками на нижний отдел позвоночника.
Вертеброгенная радикулопатия выступает осложнением дискогенной. При ней нервные окончания уже не просто раздражаются хрящевыми тканями, а сдавливаются костными наростами. Причиной чаще являются возрастные изменения. В зависимости от локализации защемления нервов выделяют такие виды радикулопатии:
- Шейная. Дает о себе знать неожиданно в виде стреляющих болей, которые отдают в верхние конечности.
- Грудная. Вызывает болезненность грудной клетки при движении туловищем или глубоком вдохе.
- Пояснично-крестцовая. Это самый распространенный вид радикулита. В запущенной форме он вызывает приступы, при которых даже повороты туловища доставляют сильную боль.
- Смешанная, или полирадикулопатия. При ней нервные корешки защемляются в нескольких отделах позвоночника.
Симптомы
Радикулопатия может проявляться разными симптомами в зависимости от того, где расположен защемленный нерв. Заболевание сопровождается выраженным болевым синдромом, ограничением двигательной активности, изменением осанки. У каждого пациента эти группы симптомов проявляются по-разному в зависимости от характера повреждения позвоночника. Общие признаки любых видов радикулопатии:
- боль острого и пронизывающего характера в одном из отделов позвоночника;
- дискомфорт по задней поверхности бедра;
- постоянное напряжение мышц спины;
- потеря чувствительности нервных корешков в области пораженного отдела позвоночника;
- покалывание, жжение, онемение конечностей;
- слабость мышц рук или ног в зависимости от локализации защемленного нерва;
- повышение кожной чувствительности к прикосновению в области иннервации пораженного нервного корешка.
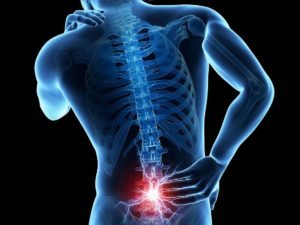
Радикулопатия пояснично-крестцового отдела позвоночника
По частоте встречаемости первое место занимает радикулопатия пояснично-крестцового отдела позвоночника. Боль при этом появляется в пояснице, нижних конечностях, области живота, бедра и ягодицах. Она возникает резко и остро:
- после незначительных физических нагрузок;
- при поднятии тяжестей;
- при резких движениях.
Отличить такую боль от симптомов других заболеваний можно по ее характеру. Болевой синдром настолько сильный, что человек не может вдохнуть и выдохнуть или разогнуться. Боль пронизывает тыл стопы, проходит по пятке и большому пальцу. Кроме болевого синдрома, поражение межпозвоночных дисков поясничного отдела с радикулопатией вызывает:
- снижение двигательной функции после резких движений или наклонов;
- онемение нижних конечностей, потеря их подвижности;
- паралич тела ниже поясницы (отмечается редко);
- проблемы в работе кишечника и мочевыделительной системы;
- половая дисфункция.
Поясничный радикулит проявляется в трех основных формах, которые отличаются характерными симптомами. Каждую разновидность можно определить по характеру боли. Типы поясничного радикулита:
- Ишиалгия (ишиас). Боль сосредотачивается в районе ягодиц, задней поверхности голени, захватывает бедро, спускается до стоп. Ощущения носят стреляющий характер, напоминающий удар током.
- Люмбаго. Боль концентрируется только в поясничной области. Ее провоцируют неадекватные физические нагрузки.
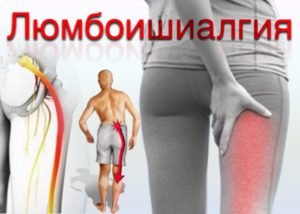
- Люмбоишиалгия. Боль при этом виде радикулита локализуется в поясничной области и отдает в одну или обе ноги. Ощущения распространяются по ягодицам и задненаружной части ног, не затрагивая пальцы. Боль ноющая, жгучая и постоянно нарастает.
Шейного отдела позвоночника
Поражение межпозвоночного диска шейного отдела с радикулопатией сопровождается болями в затылочном сегменте. К первым признакам можно отнести вынужденное положение головы, которое не доставляет человеку боль. При попытке изменить его возникают болевые ощущения. Они могут усиливаться при чихании и кашле. Боль и скованность в шее проявляются с утра, из-за чего человек списывает их на неудобное положение во время сна. Другие характерные симптомы радикулопатии шейного отдела:
- частые головокружения;
- парестезии (ощущение холода и потеря чувствительности в руках);
- снижение двигательной активности рук;
- шелушение кожных покровов;
- холодная кожа при прикосновении.
Грудного отдела
Радикулит грудного отдела встречается реже, чем пояснично-крестцового. Гибкость тела в этой области незначительна, поэтому межпозвоночные диски здесь претерпевают минимальные изменения. Потенциальными причинами развития радикулита грудного отдела являются:
- остеохондроз;
- переохлаждение;
- неловкие движения и физические травмы;
- остеоартриты и протрузии.
Нервные корешки в грудном отделе соединены с внутренними органами брюшной полости. По этой причине при их сдавливании появляются проблемы с пищеварением, включая боль и спазмы в желудке. Могут развиваться заболевания селезенки, поджелудочной железы или печени. Чтобы подтвердить, что у вас радикулопатия, можно провести простой тест. Сидя на стуле, нужно повернуть туловище. Спондилогенная радикулопатия при таком движении вызывает боль. На фоне болевого синдрома отмечаются и другие признаки:
- снижение трицепитального рефлекса (разгибания плеча при ударе молоточком по сухожилию его трехглавой мышцы);
- боль опоясывающего характера между лопаток и по всей грудной клетке;
- болезненность среднего пальца кисты, трицепса;
- дискомфорт в подмышечной впадине, плечевом суставе;
- проблемы с дыхательными органами.
Диагностика радикулита
При появлении признаков радикулопатии нужно обратиться к невропатологу. На первичном осмотре врач проводит неврологическое исследование для определения степени и точной локализации защемленных нервных корешков. При постановке диагноза учитываются чувствительность поврежденной зоны и выраженность болевых ощущений. Дополнительно пациенту назначают такие инструментальные и лабораторные исследования:
- Рентгенография. Это исследование проводится первым. Рентгеновский снимок помогает оценить, насколько правильно расположены межпозвоночные диски и установить участок, где локализуется дегенеративный процесс.
- Магнитно-резонансная томография (МРТ). Такая процедура помогает визуализировать мягкие ткани, в том числе нервы, межпозвонковые диски и спинной мозг.
- Компьютерная томография (КТ). Используется для оценки состояния костной ткани, определения диаметров фораминарных отверстий, через которые выходят нервные корешки и где может происходить их сдавливание.
- Электромиография. Этот метод исследования помогает оценить степень поражения мышц, распространенность и локализацию патологического процесса. Во время процедуры на участок кожи накладывают электроды, подключенные к электромиографу. Они фиксируют биопотенциалы мышечной ткани.
- Анализ крови. В ней обнаруживается повышенный уровень красных и белых кровяных клеток, что указывает на воспалительный процесс в организме.
- Ультразвуковое исследование (УЗИ). Помогает выявить спастические процессы в мышечной ткани, поскольку спазмированные мышцы меняют свою структуру – становятся плотнее.
- Люмбальные пункции. Их берут через прокол в поясничной области с помощью тонкой иглы. Цель исследования – изучение спинномозговой жидкости для подтверждения воспалительных процессов, связанных со спинным мозгом.
Лечение
Существует два варианта лечения радикулопатии – консервативный и хирургический. На начальном этапе врачи не прибегают к радикальным способам и назначают пациентам физиотерапию и медикаментозные препараты. Основой лечения становится прием обезболивающих и противовоспалительных препаратов. Во время обострений больного могут госпитализировать. В этот период врачи обеспечивают неподвижность больного с целью уменьшения нагрузки на позвоночник. Для снятия боли применяют блокады – инъекции Новокаина или Лидокаина.
Если человека не беспокоят сильные боли, и он может вести обычный образ жизни, допускается проводить лечение в домашних условиях. В этом случае терапия включает:
- прием назначенных врачом медикаментов (хондропротекторов, миорелаксантов, противовоспалительных, обезболивающих);
- прохождение курсов лечебного массажа;
- занятия лечебной физкультурой (ЛФК) для перераспределения вектора нагрузок на позвоночник и уменьшения степени защемления нервов.
Консервативное лечение
Правильно подобранный комплекс тренировок поможет нормализовать метаболические процессы, раздвинуть позвоночные диски и усилить микроциркуляцию крови. Положительные результаты дают следующие упражнения:
- Прогибание и выгибание спины. Человек должен опереться на колени и руки. Далее необходимо максимально выгнуть спину вверх, как делает это кошка. Подбородок при этом должен быть прижат к ключицам. Затем, наоборот, выполняют прогибание, одновременно поднимая голову вверх. Так повторяют 8–10 раз.
- Притягивание колен к груди. Для этого нужно лечь на спину. Далее ноги сгибают и подтягивают к груди, обхватывая их руками под коленками. Такое положение нужно зафиксировать на 8–10 секунд. Количество повторений – 8–10 раз.
- Повороты торса в стороны. Лечь на спину, ноги согнуть в коленях, но стопы оставить на полу. Руки расположить на животе. Поочередно выполнять повороты обеих ног в левую и правую сторону. Сделать 16–18 раз.
Массаж при радикулите проводится с целью снятия напряжения спазмированных мышц спины, улучшения кровотока и лимфообращения. За счет этой процедуры можно привести в тонус вялые гипотрофичные конечности. Чтобы массаж принес хороший результат, нужно придерживаться следующих рекомендаций:
- важно, чтобы процедуру проводил специалист, поскольку непрофессиональная техника массажа может лишь ухудшить состояние;
- сеанс начинают с поглаживающих движений для разогрева мышц, а только потом переходят к растираниям, разминаниям, ударам тыльной стороной ладони;
- массаж разрешен только вне обострений, т. е. в восстановительный период.
После улучшения состояния пациенту назначают процедуры, направленные на улучшение подвижности пораженного отдела позвоночника. Примером выступает иглоукалывание. Оно восстанавливает функции нервных окончаний, избавляет от боли. Для достижения положительного эффекта полный курс иглоукалывания должен составляет 10–12 сеансов. Среди физиотерапевтических методов при радикулите полезны и следующие процедуры:
- магнитотерапия;
- ударно-волновая терапия;
- электрофорез;
- ультрафиолетовое облучение.
Основой лечения радикулита являются медикаментозные препараты. Большинству пациентов помогает такая консервативная терапия. Уже после нескольких недель приема препаратов в комплексе с лечебной гимнастикой и физиопроцедурами человек чувствует улучшение. Лекарства первой линии выбора – нестероидные противовоспалительные средства (НПВС):
- Мовалис;
- Ибупрофен;
- Вольтарен;
- Ортофен.
НПВС снимают воспаление и отечность. Чаще из таких препаратов применяется Ибупрофен. Его преимущество состоит в том, что медикамент выпускается в форме таблеток, мази и геля. По этой причине его можно использовать внутрь и наружно. Все формы выпуска Ибупрофена оказывают антипиретическое, противовоспалительное и анальгезирующее действия, из-за чего они и применяются при воспалительных заболеваниях суставов и позвоночника. Побочные эффекты и противопоказания препарата многочисленны, поэтому их стоит уточнить в инструкции к нему. Дозировка зависит от формы выпуска:
- 3–4 таблетки 200 мг за сутки (первую принимают утром до еды, остальные – на протяжении дня после принятия пищи);
- небольшую полоску геля или мази наносят на пораженную область не более 4 раз в сутки.
Больший эффект НПВС проявляют в сочетании с миорелаксантами. Примеры таких препаратов: Баклофен, Тизанидин. Они помогают справиться с мышечными спазмами, которые приносят непоправимый вред позвоночнику, и приостанавливают развитие сколиоза. Баклофен принимают внутрь до еды по 5 мг 3 раза в день. Далее через каждые трое суток дозу увеличивают на 5 мг до достижения терапевтического эффекта. Среди побочных эффектов Баклофена выделяют астению, головокружение, рвоту, тошноту, снижение кровяного давления. Противопоказания к применению препарата:
- психозы;
- судороги в анамнезе;
- эпилепсия;
- болезнь Паркинсона;
- атеросклероз сосудов головного мозга;
- хроническая почечная недостаточность.
Преимущество Баклофена – дополнительно препарат оказывает мощное обезболивающее действие. Кроме НПВС и миорелаксантов, пациенту назначаются следующие группы лекарств:
- Обезболивающие: Димексид, Новокаин. Снимают первичный болевой синдром. Новокаин может применяться и в виде инъекции в область поврежденного нерва.
- Хондропротекторы: Терафлекс. Стимулируют восстановление хрящевой ткани.
- Витамины группы В. Оказывают благотворное влияние на нервные волокна и хрящевую ткань.
Хирургическое лечение радикулита
Если консервативная терапия не принесла результата, или пациент мучается от нестерпимых болей, онемения конечностей или проблем с мочеполовой системой, то врач назначает хирургическое вмешательство. Оно проводится разными способами. Основные виды операций при радикулите:
- Дискэктомия. Такая операция проводится при межпозвонковой грыже. Цель – удаление части поврежденного позвоночного диска для декомпрессии защемленного нерва.
- Ламинэктомия. Это операция по удалению небольшого фрагмента кости, которая закрывает спинномозговой нерв. После такой манипуляции пространство в области защемленного корешка расширяется, поэтому симптомы радикулопатии устраняются.
- Замена межпозвоночного диска. Показание – его нежизнеспособность. Первый этап операции – тотальная дискэктомия (удаление межпозвоночного диска). Затем врач вживляет имплант, который надежно стабилизирует пораженный сегмент.
- Хемонуклеолиз Это растворение грыжи поясничного отдела за счет постепенного введения специального вещества в поврежденный диск. Операция проводится исключительно при протрузиях позвоночника.
Народные средства
Полагаться при радикулите исключительно на народные методы не стоит. По поводу их применения нужно проконсультироваться с врачом. По разрешению специалиста допускается применять следующие средства:
- Приложить к больной области ошпаренный лист белокочанной капусты. Зафиксировать целлофаном, а поверх – марлевой повязкой. Делать компресс ежедневно, лучше перед сном.
- Обдать кипятком пару листьев лопуха, приложить их к больной области, накрыть пищевой фольгой, закрепить при помощи бинта. Менять компресс каждые 2 часа. Использовать до уменьшения болевых ощущений.
- В пораженную область 2 раза в сутки втирать барсучий жир. Сверху укутать поврежденную зону махровым полотенцем. Когда эффект тепла начнет уменьшаться, можно смыть жир.
Прогноз и профилактика
Радикулопатия имеет благоприятный прогноз. При соблюдении рекомендаций врача пациенту удается войти в ремиссию. Трудности могут возникнуть у тех, кто имеет пагубные привычки, аномалии строения позвонков или находится в условиях длительной статической нагрузки. Чтобы предотвратить развитие радикулопатии, необходимо:
- носить удобную обувь;
- отказаться от ношения обуви на каблуках выше 4 см;
- спать на ортопедическом матраце и низкой подушке;
- каждый час делать перерыв при длительной статической нагрузке на позвоночник (при сидячей работе, вождении автомобиля);
- заниматься спортом, йогой, пилатесом, плаванием, лечебной физкультурой.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Источник
Радикулит (или по-научному радикулопатия) пояснично-крестцового отдела позвоночного столба спутником пожилого возраста, но в последнее время она часто развивается у людей моложе 40 лет. Это заболевание характеризуется целым рядом неприятных симптомов, которые могут значительно ухудшить качество жизни больного. Как распознать радикулопатию и можно ли избавиться от патологии?

Радикулопатия пояснично-крестцового отдела позвоночника
Почему развивается радикулит?
Радикулит – не самостоятельная болезнь, а комплекс симптомов, которые свидетельствуют о сдавливании или раздражении корешков спинного мозга. Он развивается вследствие патологических процессов, протекающих в позвоночнике, а в число факторов риска входят:
- механические повреждения позвоночного столба, дисков и мышечных тканей, которые их окружают;
- запущенный остеохондроз и сопутствующие ему нарушения (грыжи, выпячивание протрузии);
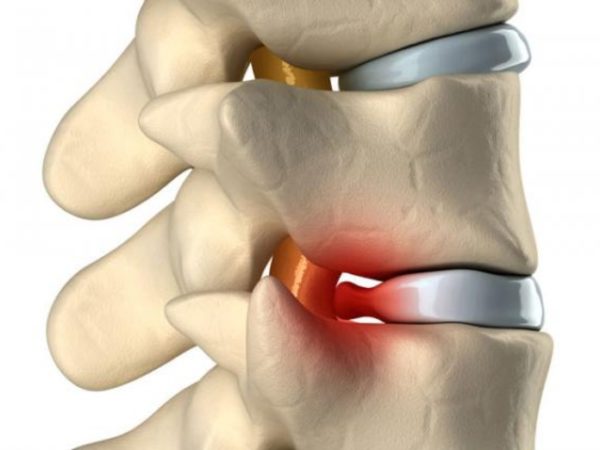
Грыжа межпозвоночного диска
- неправильная осанка, искривление позвоночника;
- тяжелые физические нагрузки;
- вредные привычки, которые ухудшают кровоснабжение – курение, злоупотребление спиртными и кофеиносодержащими напитками;
- чрезмерное увлечение жесткими диетами;
- доброкачественные и злокачественные новообразования;
- образование остеофитов (спондилез);
- аутоиммунные, инфекционные и воспалительные заболевания.

Что такое радикулит?
Чаще всего радикулопатия развивается как осложнение остеохондроза, грыжи и протрузии дисков, на втором месте находятся травмы и новообразования позвоночника, реже заболевание наблюдается после инфекционных и воспалительных процессов.
Для справки: радикулопатия может затрагивать любой отдел позвоночного столба, но в 90% случаев она поражает пояснично-крестцовую область на уровне позвонков L4, L5, S1, что связано с анатомическим строением позвоночника.
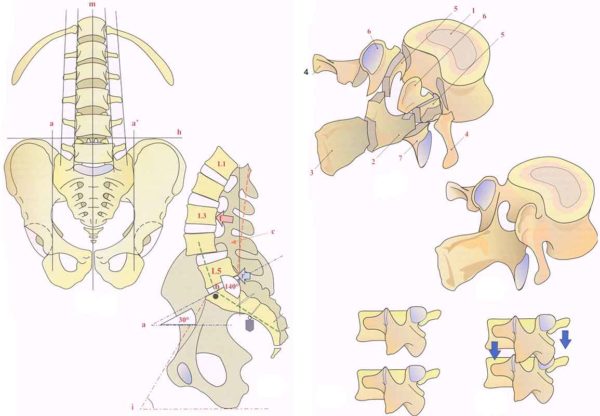
Строение поясничного отдела позвоночника
Цены на корсет пояснично-крестцовый
Симптомы радикулопатии
Патологический процесс при радикулопатии может протекать бессимптомно на протяжении долгого времени, а симптомы обычно проявляются внезапно, после резких движений или физического напряжения. Основной признак – болевой синдром, который может иметь разный характер и локализацию. Как правило, это острые или тянущие боли в крестцово-поясничной области, «прострелы», отдающие в ногу или ягодицу. Человеку становится трудно сгибаться и разгибаться, а иногда ходить, кашлять и чихать, так как это усугубляет неприятные ощущения и ухудшает состояние.
Боли при радикулите
Вместе с болевыми ощущениями при радикулопатии наблюдается мышечно-тонический синдром – напряжение мышц задней поверхности бедра, которое со временем сменяется их гипотонией (слабостью). Кроме того, у больных возникает нарушение чувствительности в пораженных нервных корешках, прием в зависимости от местоположения корешка страдает тот или иной рефлекс. Если патология затрагивает корешок L4 между позвонками L3 и L4 человеку будет трудно сгибать колено, а передняя поверхность бедра онемеет. При повреждении корешка L5 между позвонками L4 и L5 затрудняются движения большого пальца, а при повреждении S1 (промежуток L5-S1) больному будет сложно двигать стопой.

Пояснично-крестцовый радикулит
В число остальных симптомов входит изменение оттенка кожных покровов (они становятся бледными или синюшными), отечность пораженной области, сглаживание складки под ягодицей и другие внешние нарушения.
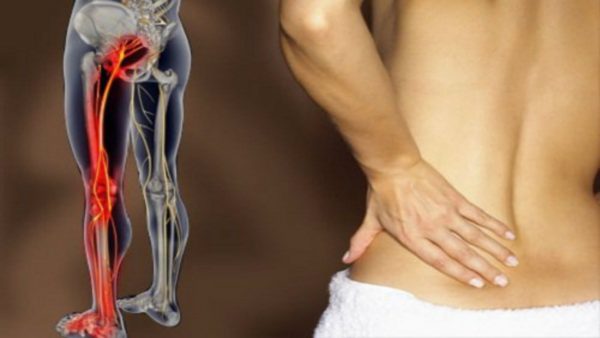
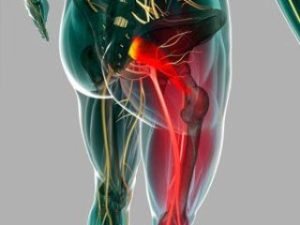
Защемление нерва в тазобедренном суставе
Таблица. Три основных типа пояснично-крестцовой радикулопатии, каждый из них имеет определенные симптомы.
| Разновидность радикулопатии | Симптомы |
|---|---|
Люмбаго | Острые болевые ощущения в районе поясницы, которые обычно развиваются после интенсивных физических нагрузок, резких движений, перегрева или переохлаждения организма. Приступ может продолжаться от нескольких минут до нескольких часов и дней |
Ишиас | Боль ощущается в ягодице и задней поверхности бедра, может доходить до нижней части ноги. Она похожа на удар током, и часто сопровождается покалыванием, жжением, ползанием «мурашек», причем ощущения варьируется от легких до мучительных |
Люмбоишиалгия | Поясничные боли, которые отдают в нижние конечности, распространяются по ягодицам и задней поверхности ног и имеют ноющий или жгучий характер |
Важно: при поражении сразу нескольких нервных корешков у больных наблюдается смешанная клиническая картина и очень интенсивный болевой синдром, который не дает человеку вести нормальный образ жизни и требует немедленной медицинской помощи.
Чем опасен радикулит?
Если вы хотите более подробно узнать, как лечить радикулит поясничный медикаментами и уколами, а также рассмотреть альтернативные методы терапии, вы можете прочитать статью об этом на нашем портале.
При отсутствии своевременного лечение радикулит может перейти в хроническую форму, и тогда любые, даже незначительные внешние воздействия (резкий наклон, простуда, нервный стресс и т. д.) будут спровоцировать приступ. Неприятные последствия могут повлечь за собой и заболевания, которые вызывают радикулит – остеохондроз, стеноз позвоночного канала, грыжи межпозвоночных дисков и т. д.

Последствия радикулита
Спазмы мышц ухудшают метаболические процессы в позвоночнике и ведут к дегенеративным процессам и разрушению тканей, вследствие чего больному может понадобиться хирургическое вмешательство. Наиболее опасные осложнения радикулопатии – спинальные инсульт и ущемление нервных окончаний в нижней части поясницы (области «конского хвоста»), вследствие чего человек может стать инвалидом.
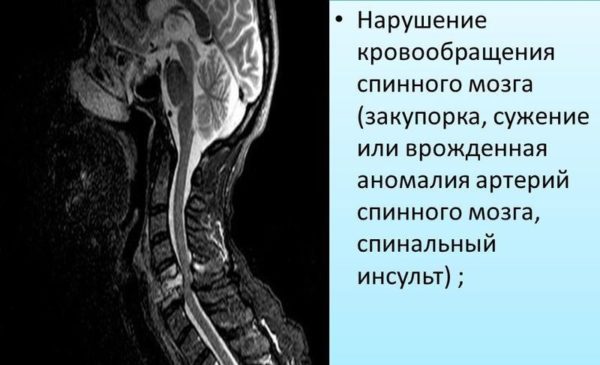
Нарушение кровообращения спинного мозга (закупорка, сужение или врожденная аномалия артерий спинного мозга, спинальный инсульт)
Диагностика радикулопатии
Диагноз при радикулите ставит врач-невропатолог на основе комплексных исследований. В первую очередь проводится сбор анамнеза и жалоб, после чего проводятся физиологические тесты – больной должен сделать несколько движений и рассказать о своих ощущениях. При необходимости назначается рентгенография, МРТ и КТ, которые дают наиболее полное представление о картине заболевания, иногда требуется проведение люмбальной пункции и анализов крови для выявления воспалительных и инфекционных процессов в организме.

Особенности диагностики радикулита
Лечение радикулопатии
На первых стадиях радикулит хорошо поддается консервативному лечению и не требует каких-либо серьезных мероприятий, но терапия должна быть продолжительной, после чего больному нужно будет соблюдать правила и рекомендации для предотвращения рецидивов болезни. Как правило, терапия может проводиться в домашних условиях при соблюдении постельного режима, но при серьезных поражениях позвоночника и сопутствующих заболеваниях человеку требуется госпитализация.

Лечение радикулита
Консервативное лечение
Лечение медикаментозными препаратами необходимо в острые периоды радикулопатии, когда человек испытывает серьезный дискомфорт. В число лекарств, которые используются пи данном заболевании, входят:
- обезболивающие препараты (Кеторол, Баралгин, Анальгин), которые устраняют неприятные ощущения;
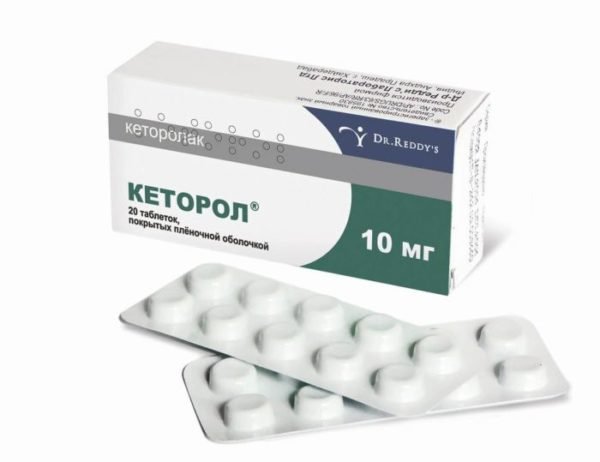
Кеторол
- нестероидные противовоспалительные средства, включая Диклофенак, Индометацин, Ибупрофен считаются наиболее эффективными средствами при пояснично-крестцовой радикулопатии, так как воздействуют не только на боль, но и на воспалительный процесс;
- миорелаксанты (Мидокалм, Тизанидин) снимают мышечное напряжение;
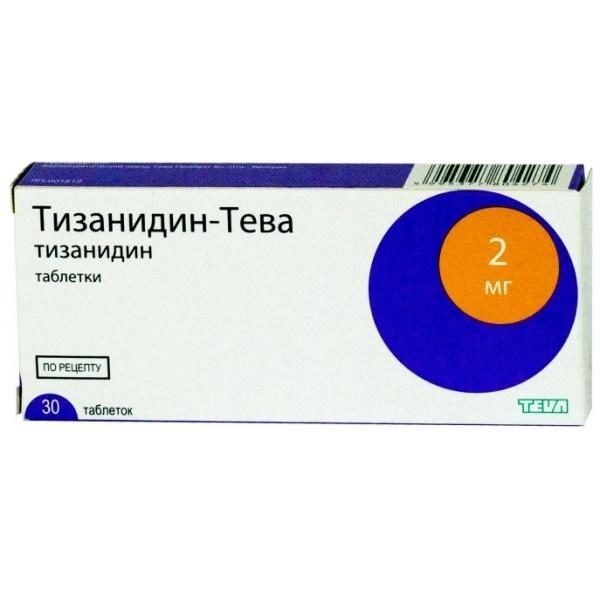
Тизанидин-Тева
- хондропротекторы восстанавливают структуру хрящевой ткани межпозвоночных дисков (Артра, Хондротин);
- витамины группы В улучшают обменные процессы в тканях и ускоряют процесс выздоровления.
Важно: препараты-миорелаксанты можно использовать только после консультации с врачом в строго рекомендованных дозах, так как они воздействуют не только на мышцы спины, но и на те, которые отвечают за дыхание.
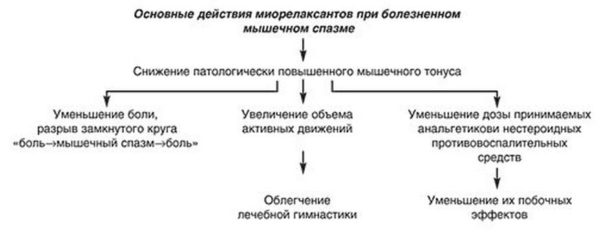
Миорелаксанты
Если анальгетики не снимают болевые ощущения, для лечения радикулопатии применяются новокаиновые и лидокаиновые блокады пораженной области, которые должны проводиться в условиях медицинского учреждения.
Цены на обезболивающие средства от боли в спине
Остальные методы лечения
В качестве дополнения к консервативному лечению при радикулите применяется электрофорез с медикаментозными препаратами (обезболивающие, экстракты трав и лечебной грязи), ультразвуковая и магнитная терапия, облучение пояснично-крестцовой области ультрафиолетом. После устранения острых симптомов заболевания больным показан массаж, лечебная физкультура, мануальное воздействие и вытяжение позвоночного столба.
Физиотерапия для позвоночника
При отсутствии эффекта от медикаментозных средств и физиотерапии, выраженных неврологических проявлениях, серьезных нарушениях работы внутренних органов и двигательных расстройствах назначается хирургическое вмешательство. Оперативное лечение, как правило, необходимо при протрузии или грыже межпозвоночных дисков, причем операция может повлечь за собой серьезные осложнения, поэтому ее проводят только в крайних случаях.
Физиотерапевтические аппараты
Народные средства
Народные рецепты при пояснично-крестцовом радикулите оказывают исключительно симптоматическое воздействие и могут применяться только под контролем врача в комплексе с медикаментозными препаратами.

Лечение радикулита народными средствами
- Красный перец. Два небольших острых перца измельчить, залить нашатырным спиртом и оставить на две недели в теплом темном месте, ежедневно взбалтывая жидкость. Использовать для растирания пораженных мест.
- Черная редька. Два средних клубня черной редьки натереть на терке, положить между двух слоев марли и приложить к пояснице, положить сверху кусок полиэтилена или пищевой пленки, утеплить платком. Держать до тех пор, пока смесь будет греть кожу.