Рфп в грудном и поясничном отделе позвоночника
В норме РФП распределен по всем отделам скелета.
Смотрите рисунок – Гамма-топограммы скелета в норме (а) и при патологических изменениях (б, в) после внутривенного введения 550 МБк 99mТс-пирофосфата
Несколько в большем количестве накапливается РФП в позвоночнике, грудине, костях таза (особенно в местах крестцово-подвздошных сочленений), тазобедренных и коленных суставах, в суставах верхних конечностей и лицевом скелете.
Накопление меченых фосфатов происходит преимущественно в участках костей с лучшим кровоснабжением, например, больше в эпифизах, чем в области диафиза. В детском возрасте РФП несколько сильнее накапливается в местах усиленного роста костей и в области суставных поверхностей. У взрослых РФП особенно хорошо концентрируется в местах с наибольшей функциональной нагрузкой (область плечевого сустава, клювовидный отросток, плечевой отросток, область вертлужной впадины, вертелы бедренной кости, позвоночник, коленные суставы), а также в костях черепа, грудине, костно-хрящевых соединениях.
На гамма-топограммах хорошо визуализуются почки, щитовидная железа. Иногда отчетливое накопление РФП отмечается в неизмененных молочных железах.
Задание 2
На рисунке приведены гамма-топограммы скелета после внутривенного введения 550 МБк 99mTс-пирофосфата. В каком случае представлена гамма-топограмма нормального скелета, а в каком — картина поражения скелета опухолевым процессом?
Смотрите рисунок – Гамма-топограммы скелета в норме (а) и при патологических изменениях (б, в) после внутривенного введения 550 МБк 99mТс-пирофосфата
Смотрите – Ответ к заданию 2
Повышенное патологическое накопление РФП наблюдается при формировании костной ткани любого генеза — при опухолевом и реактивном костеобразовании, при патологической и физиологической (функциональной) перестройке. При нарушениях развития скелета и при угнетении в костной ткани обменных процессов наблюдается пониженное включение радионуклидов в кость.
В свою очередь отрицательные данные исследования, т. е. отсутствие накопления РФП в патологическом очаге, указывают на то, что данный процесс не сопровождается костеобразованием.
Таким образом, обнаруживаемое при гамма-топографии скелета накопление РФП надо расценивать как неспецифическое явление, так как оно может быть обусловлено различными патологическими состояниями, как, например, воспалительными, опухолевыми и дистрофическими процессами, функциональной перестройкой костной структуры и нарушением обмена веществ.
Радионуклидная диагностика первичных и вторичных злокачественных опухолей костей основана на выявлении участков гиперфиксации РФП в костной ткани («горячих узлов»), РФП накапливается в местах скопления и наибольшей активности остеобластов, т. е. в областях пролиферации и бурно идущей перестройки кости.
При первичных злокачественных и доброкачественных опухолях костей накопление остеотропных РФП обусловлено процессами минерализации реактивных и опухолевых костных структур. Повышение содержания меченых фосфонатов (например, 99mTс-дифосфоната) в очаге поражения по сравнению с симметричным участком здоровой кости колеблется от двукратного до десятикратного.
Однако ни сам факт накопления, ни его количественная характеристика не могут служить дифференциально-диагностическим признаком для определения вида опухоли и активности течения патологического процесса.
Иначе обстоит дело при пограничных и опухолевидных процессах (костно-хрящевые экзостозы, хондроматоз костей, фиброзная дисплазия, болезнь Педжета, эозинофильная гранулема). По степени накопления РФП можно судить об активности процесса, т. е. о стадии развития заболевания и о возможности злокачественного перерождения.
«Медицинская радиология»,
Л.Д.Линденбратен, Ф.М.Лясс
Источник
Общеизвестно, что злокачественные опухоли, особенно рак легкого, молочной железы, предстательной железы, почек, часто метастазируют в кости (Г.П. Беспалов, 1962). В связи с ростом возможностей лечебного воздействия на метастатические опухоли, в современной клинической онкологии резко возросла актуальность се ранней визуализации. Причем особенно важно выявление моно- или полиоссальности подобного опухолевого поражения в связи с тем, что лечебная так гика в таких ситуациях при некоторых формах рака может быть прямо противоположной: от радикальной терапии до симптоматической.
Более того, после проведения специальной противоопухолевой терапии возникает необходимость в ее оценке.
Диагностика первичных и метастатических опухолей костей представляет большие трудности. Применяемые с этой целью рентгенологические методы (рентгенография, томография) позволяют поставить диагноз в случаях, где имеет место выраженная деструкция костной ткани. Причем очаги деструкции менее 1,5-2,0 см, расположенные в губчатом веществе, почти не выявляются. Как показали экспериментальные данные Babojanth (1947), для рентгенологического выявления костных поражений необходимо, чтобы костная ткань потеряла 30-50% кальция.
Поэтому рентгенологические методы позволяют диагностировать метастатические опухоли при выраженных клинических их проявлениях: при умеренных и сильных болях в кости, появлении припухлости, увеличении объема костной ткани, патологических переломах.
В торакальном отделении республиканского онкологического диспансера такая стадия развития метастатической опухоли выявлена у 20 больных раком легкого, из них у 15 после радикального хирургического лечения. У остальных: у 3 выявлено до установления первичного очага в легком и у 2- одновременно. У 10 больных диагностированы вторичные опухоли после хирургического и лучевого лечения рака пищевода.
Наблюдались 15 больных с раком молочной железы, предстательной железы, почек. Всего выявлено метастазирование в кости у 45 больных. Чаще метастазы при раках этих органов локализуются в грудном и поясничном отделах позвоночника и в ребрах. Обследование у части пациентов с известным по рентгенологическим данным очагом поражения подтверждается сцинтиграфически. Однако иногда при выраженном клиническом синдроме до выявления первичного очага опухоли, вторичный опухолевый процесс рентгенологическим методом не выявляется, и интерпретируется врачами как остеохондроз позвоночника, неврит, периостит и т.д. Так, к примеру:
У больного П., 53 лет, появились сильные боли в поясничном отделе позвоночника, похудание, кашель. Госпитализирован в неврологическое отделение с диагнозом: Поясничный остеохондроз. Обследован, проведены клинические и биохимические анализы, рентгенография и ЯМР-томография. Заключение: Поясничный остеохондроз с грыжами диска L-4, L-5, S-1. На рентгенограмме костно-десгруктивных изменений нет. Пояснично-крестцовый выраженный остеохондроз с деформирующим спондило-артрозом, особенно в области L-5, S-1. После проведенного лечения почувствовал улучшение и выписан с диагнозом: Поясничный остеохондроз с грыжами дисков. Однако, в связи с усилением болей больной снова госпитализирован с жалобами на кровохарканье, температуру, кашель.
При аускультации слева дыхание ослаблено на уровне 1-2 ребер, здесь же притупление перкуторного звука. На рентгенограмме ателектаз верхней доли, при бронхоскопии -верхнедолевой бронх обтурирован зкзофитной опухолью. Биопсия: мелкоклеточный рак. При остеосцинтиграфии — признаки очагового поражения костной системы: один очаг в первом поясничном позвонке, второй очаг — в левом крестцово-подвздошном сочленении. Выписан с диагнозом: Центральный рак левого верхнедолевого бронха с метастазами в позвоночник. Однако наличие болей после излечения первичного очага не является обязательным признаком опухолевого поражения костей. В нашей клинической практике наблюдалась картина, когда рентгенологическая картина свидетельствует о метастатическом поражении, а остеосцинтиграфия дает отрицательное заключение. Таких ложноположительных рентгенологических заключений было 5. Одно из этих наблюдений:
Больная Ш., 43 года, находится на диспансерном учете в онкологическом диспансере с 1994 года с диагнозом: Bl. mammae dextrae. Оперирована в Иркутске- мастэктомия справа. На рентгенограмме грудного отдела позвоночника снижение высоты тела Th-6 справа, не определяются дужки Th-6-7 справа. Заключение: Метастазы в позвоночник на уровне Th 6-7? Проведена остеосциптиграфия: очаговых изменений не выявлено. Дальнейший клинический мониторинг’ за состоянием больной убедил в правомерности заключения гго сцинтиг рамме.
В отличие от рентгенологических исследований, остеосциптиграфия позволяет выявить «немые» вторичные опухоли. Пренебрежение последним методом диагностики ведет к вг.гбору неправильной тактики лечения. Об этом свидетельствует следующее нанге наблюдение.
Больной К., 56 лет, три года ггазад подвергся радикальному вмешательству по поводу рака пищевода. Месяц ггазад появились боли в области 6 — ребра. Рентгенологическое исследование показало остеолигический очаг в этой области. Резекция этого ребра. Однако отсутствие явного улучшения диктовало заподозрить метастатические поражения и в друтих областях скелета. Проведенная остеосцинтиграфия показала гиперфиксацию РФП в костях ребер, позвоночника, т.е. наличие множественных метастазов.
Частота выявления метастатических очагов, не обнаруженных рентгенологически (рентгенонегативных), достигает 50%. При этом на остеосцинтиграммах метастатические очаги в скелете диагностируются раньше на 3-12 месяцев, а иногда на 3 года, чем на рентгенограммах (Bessler,1974). Наши исследования позволяют присоединиться к этому мнению.
Анализ наших данных позволяет сказать, что радионуклидная диагностика метастатических очагов опухолей в кости представляет собой простой, неинвазивный и информативный метод, обладающий высокой чувствительностью. В Радиодиагностическом центре республики это достигнуто благодаря 3 обстоятельствам:
1. Использование генераторного радионуклида технеция — 99m (Тс-99m), обладающего хорошими физическими и радиационное гигиеническими свойствами. Короткий период полураспада и монохроматическое у- излучение с энергией 140 КЭВ является оптимальным для остеосцинтиграфии. Обследование пациента с известным по рентгенологическим данным очагом поражения- проводится сцинтиграфия данного участка с захватом здоровой ткани. Исследование костной системы проводится на гамма-камерах со столом для сцинтиграфия всего тела с перфотехом Тс-99гл. Индивидуальные величины активности для каждого больного варьируют в зависимости от массы его тела и составляют 50-80 мкКи на килограмм массы тела.
Сцинтиграфия производится через 3-4 часа после инъекции препарата. Через 3 часа больного укладывают на процедурный стол и производят сцинтиграфию. Эффективный период полувыведения РФП из организма равен 5 часам. Низкие лучевые нагрузки позволяют многократно вводить РФП в короткие промежутки времени с целью изучения динамики исследуемого процесса, эффективности лучевой терапии.
2. Наличие современной радиологической системы — гаммы-камеры, сопряженной со специализированным компьютером для обработки радионуклидной информации.
3. Наличие высококвалифицированных радиодиагностов, работающих на таких аппаратах. Таким образом, выявленная нами высокая разрешаемость остеосцинтиграфии по сравнению с рентгенологическим методом исследования: более ранняя визуализация костных метастазов, возможность полиоссальности поражения и прослеживания эффективности лечения диктует более широкое внедрение этого метода в клиническую практику онколога.
— Читать «Гепатобилисцинтиграфия (ГБСГ). Сцинтиграфия печени и желчевыводящих путей»
Оглавление темы «Сцинтиграфия, УЗИ в онкологии»:
- Сцинтиграфия при раке молочной железы. Применение техниция при раке молочной железы
- Сцинтиграфия при раке щитовидной железы. Применение техниция при опухоли щитовидной железы
- Технетрил в диагностике рака легкого. Сцинтиграфия при раке легкого
- Сцинтиграфия в диагностике метастазов опухоли в кости. Радионуклеидная диагностика опухоли кости
- Гепатобилисцинтиграфия (ГБСГ). Сцинтиграфия печени и желчевыводящих путей
- Сцинтиграфия при холецистите. Признаки дискинезии желчных путей при гепатобилисцинтиграфии
- Сцинтиграфия в Бурятии. Этапы развития бурятской изотопной диагностики
- Ультразвуковая диагностика в онкологии. УЗИ в онкологии
- УЗИ селезенки при опухолях. УЗИ почек и мочевого пузырая при раке
- Комплексная ультразвуковая диагностика. Комплексная радиоизотопная диагностика
Источник
ЧАСТОТА МЕТАСТАЗИРОВАНИЯ РАЗЛИЧНЫХ ОПУХОЛЕЙ В ПОЗВОНОЧНИК
Метастазированием называется распространение злокачественной опухоли по организму с формированием вторичных образований в других органах. Позвонки – излюбленная локализация метастазов многих новообразований: рака предстательной железы, почек, надпочечников, молочной железы, яичников, щитовидной железы и легкого (согласно данным проф. Тагер И. Л.). Реже метастазируют в позвоночный столб новообразования желудка и матки, еще реже – пищевода, глотки, гортани, языка. Кроме рака давать отсевы в позвоночник могут различные саркомы (лимфо-, фибро-, мио-), но частота встречаемости вторичных поражений позвоночного столба при этих опухолях ниже. Такое злокачественное поражение лимфатических узлов, как лимфогранулематоз, также часто распространяется по губчатым костям.
Согласно данным исследования Spiro, Adams и Goldstein на основе 1000 случаев злокачественных новообразований, была выявлена следующая частота спинального метастазирования различных видов рака: в 73,1% — вторичные образования были обнаружены при онкологии молочной железы, в 32,5% — легкого, в 24,4% — почки, в 13% — поджелудочной железы, в 10,9% — желудка, 9,3% — толстого кишечника, в 9,0% — яичников.
КЛИНИЧЕСКИЕ СИМПТОМЫ И ПРИЗНАКИ МЕТАСТАЗИРОВАНИЯ В ПОЗВОНКИ
Очень часто основным симптомом и проявлением метастазов в позвоночник, с которым сталкиваются пациенты, являются боли в спине. Это частое явление, которое может быть обусловлено остеохондрозом, поэтому на него обычно долго не обращают внимания. Боли могут иррадиировать в ногу, ягодицу, правую или левую части поясницы, напоминая таковые при остеохондрозе с корешковым синдромом. И только при прорастании новообразования в позвоночный канал возникают нарушения движений в виде нижней параплегии, а также симптомы потери чувствительности (гипо- и анестезия).
Из-за сдавления или прорастания опухоли в спинной мозг нарушается двигательная иннервация мышц, расположенных ниже места поражения. В результате появляется снижение силы мышц в конечностях, нарушение самостоятельных движений вплоть до полной невозможности их произвести. При прорастании образования в корешковый канал со сдавлением спинномозгового нерва появляется симптом нижней лево- или правосторонней моноплегии (отсутствие активных движений в правой или левой ноге) или парез.
В случае патологического компрессионного перелома пациент внезапно испытывает резкую боль – обычно на пике физической нагрузки, при попытке поднять какую-нибудь тяжесть, или даже без видимых причин. При этом ткань позвонка ломается, как бы «складываясь» под весом тела. Одновременно могут появиться нарушения движений и чувствительности, если отломки смещаются в позвоночный канал и сдавливают спинной мозг и нервные корешки.
КЛАССИФИКАЦИЯ МЕТАСТАЗОВ В ПОЗВОНОЧНИК
В зависимости от структуры и рентгенологических проявлений вторичные опухолевые участки в костной ткани принято делить на остеобластические (склеротические), остеолитические и смешанные.
Остеобластические очаги выглядят как уплотнение костного вещества, и это наиболее «благоприятный» тип его вторичного поражения, продолжительность жизни при котором больше, чем при остеолитическом и смешанном типах.
Остеолитические метастазы являются участками деструкции, разрушения скелета, и могут прорастать в позвоночный канал, в корешковые каналы, в паравертебральную клетчатку и ближайшие органы, включая кровеносные сосуды. В определенной степени описанная структура зависит от гистологического строения первичного рака: например, аденокарцинома предстательной железы практически всегда дает плотные, склеротические участки, аденокарцинома щитовидной железы — литические. Рак молочной железы у разных пациенток способен давать и литические, и склеротические очаги.
По степени злокачественности все вторичные процессы в костной ткани можно разделить на злокачественные, с неблагоприятным прогнозом (литического типа), с относительно неблагоприятным прогнозом (смешанного типа) и относительно благоприятным прогнозом (склеротические). Характер роста узлов бывает инфильтративным – с прорастанием в замыкательные пластинки и в окружающие ткани, и экспансивным – более благоприятный вариант – без прорастания.
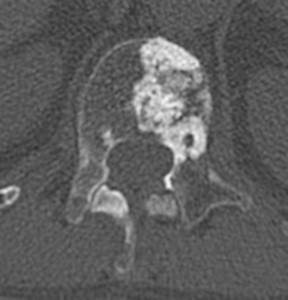
КАК ВЫГЛЯДЯТ МЕТАСТАЗЫ ПОЗВОНОЧНИКА ПРИ РЕНТГЕНОГРАФИИ И КТ
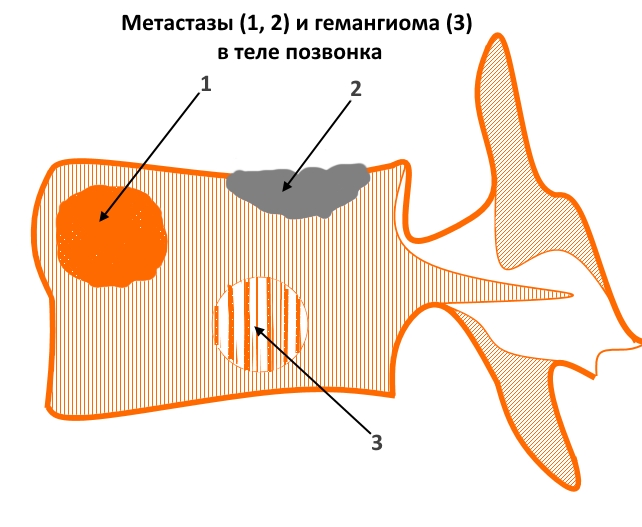
На рисунке – пример вторичных очагов различной структуры и гемангиомы (для сравнения). Цифрой 1 отмечен внутрикостный объемный процесс преимущественно литического характера, вызывающий локальное вздутие кортикального слоя, 2 – очаг склеротического характера с инфильтративным типом роста, распространяющийся в краниальную замыкательную пластинку. 3 – типичная кавернозная гемангиома – локальный участок изменения структуры костной ткани за счет утолщения и разрежения трабекул.
Метастазы литического характера хорошо видны на рентгене или КТ, они проявляются на снимках изменением костной структуры в виде разрежения трабекул губчатого вещества за счет множественных очагов просветления с нечеткими краями, часто сливающихся друг с другом. Целостность замыкательных пластинок может быть нарушена, иногда визуализируется мягкотканный компонент за пределами замыкательной пластинки. В межпозвонковые диски такие опухоли обычно не прорастают. На фоне лизиса часто происходит патологический компрессионный перелом – тело позвонка становится клиновидным со снижением высоты в передних и средних отделах. При лучевом лечении или химиотерапии вторичные костные образования могут изменить свою структуру и стать склеротическими.

Метастазы в позвоночник при раке молочной железы. Слева — пример метастатического поражения литического типа в задней дужке второго шейного позвонка. Стрелкой отмечен мягкотканый компонент в области дужки, не исключено прорастание в позвоночный канал. Справа – пример патологического компрессионного перелома со сдавлением спинного мозга вследствие резкого сужения позвоночного канала отломками.
Смешанные метастазы проявляются нарушением структуры с появлением характерной «мозаичной» картины за счет чередования очагов склероза и лизиса, или склеротического «ободка» вокруг мягкотканного компонента. Могут прорастать в замыкательные пластинки. Патологические компрессионные переломы также возможны.
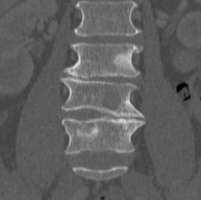
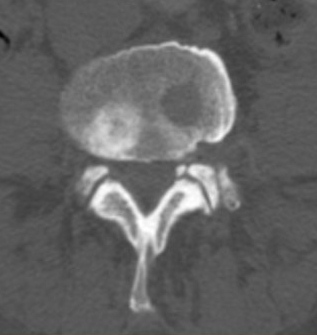
Примеры смешанных очагов – склеротического и литического характера при компьютерной томографии на одном уровне (слева) и на разных (справа).
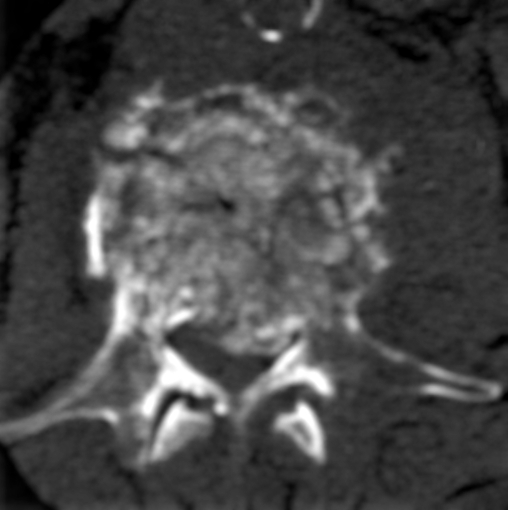
Остеобластические метастазы выглядят на рентгенограммах и компьютерных томограммах как плотные участки округлой формы, различного размера (в среднем 0,5-3,0 см). Межпозвонковые диски не изменены, патологическая компрессия при этом типе не характерна. Выживаемость при остеобластическом типе на позвоночнике в целом выше, чем при литическом и смешанном типах.
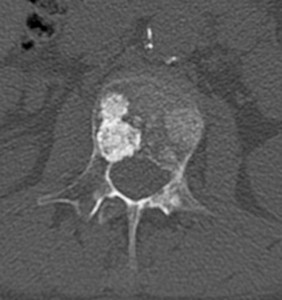

Компьютерная томография показывает, как проявляются остеобластические метастазы в поясничном и грудном отделах. У пациента выявлена онкопатология простаты.
Частота метастазирования опухолей различных органов в позвоночник (по данным М. Прокоп)
| Пораженный орган | Остеобластические | Остеолитические | Смешанные |
| Молочная железа | 20% | 60% | 20% |
| Простата | 75% | 10% | 15% |
| Почка | Менее 1% | 90% | 10% |
| Легкие | Около 5% | 75% | 20% |
| Щитовидная железа | Менее 1% | 55% | 45% |
| Кишечник | Менее 1% | 95% | 5% |
КАК ВЫГЛЯДЯТ МЕТАСТАЗЫ РАКА РАЗЛИЧНЫХ ОРГАНОВ В ПОЗВОНКАХ?
Рак почки: характерно появление участков литического характера. Чаще поражаются шейный и верхний грудной отделы. Темп роста невысокий, редко наблюдается экспансивный характер роста, чаще инфильтративный. Лучевая и химиотерапия зачастую малоэффективны.
Аденокарцинома простаты: чаще всего дает остеобластические очаги в крестце, в поясничном отделе, в тазовых и бедренных костях. В грудном и шейном отделе при раке простаты патологические зоны остеосклероза выявляются редко, почти никогда. Характер роста обычно инфильтративный, темпы роста невысокие.
Рак легких: как правило, тип изменений в позвоночном столбе литический, реже бластический. Характерна склонность к поражению небольшого количества позвонков (1-2), обычно поражаются грудные. Темпы роста высокие, характер роста – инфильтративный.
Рак молочной железы: структура бывает любая, но чаще встречаются литические. Характерна локализация во всех отделах, но в шейном отделе реже. Рост литических очагов, как правило, быстрый, остеобластических – более медленный. Одновременно могут быть выявлена деструкция в ребрах и узелки в паренхиме легкого.
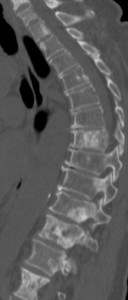
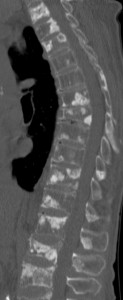
Слева – множественные остеобластические участки отсева рака молочной железы у пациентки 53 лет. Справа – также множественные склеротические зоны уплотнения в поясничнои и грудном отделах у пациента с умеренно дифференцированной аденокарциномой простаты.
ЧТО ДЕЛАТЬ, ЕСЛИ В ПОЗВОНОЧНИКЕ НАШЛИ МЕТАСТАЗЫ?
При множественном поражении костей, особенно литического характера, лечение преимущественно паллиативное, направленное на поддержание приемлемого уровня качества жизни пациента. В некоторых случаях применяется лучевая терапия обнаруженных вторичных образований с целью приостановить их рост и замедлить деструкцию костной ткани, не допустить распространения на спинной мозг и корешки. Цементирование позвонка при метастазах возможно только при одиночных (солитарных) очагах. Однако необходимо всегда принимать во внимание, что обнаружение вторичного поражения скелета – неблагоприятная ситуация, прогноз при которой весьма серьезен.
Отличить метастазы в позвонках от других видов изменений (гемангиома, спондилит, миелома) помогает получение Второго мнения с пересмотром снимков КТ или МРТ опытным специалистом. Если вы или ваши лечащие врачи сомневаются в том, действительно ли имеет место вторичное поражение скелета, можно отправить снимки на консультацию высококвалифицированному рентгенологу, который не первый год специализируется на онкологических заболеваниях. Получить такую консультацию можно через систему Национальной телерадиологической сети — эта служба объединяет врачей диагностов из крупных медицинских центров Москвы и Санкт-Петербурга, которые консультируют присланные им сложные случаи.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник


