Спондилодез кейджем поясничного отдела


Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Спондилодез – это операция, направленная на создание неподвижности соединений между позвонками. Применяется при травмах, дегенеративных изменениях, аномалиях развития, опухолях.
Эта операция стала применяться с 30-х годов прошлого века. Первоначально метод был предложен для лечения переломов, деформаций позвонков, а также туберкулезного спондилита, однако впоследствии он был признан эффективным в хирургическом лечении дегенеративно-дистрофических изменений позвоночного столба.
На сегодняшний день существует множество видов и способов спондилодеза, интенсивно внедряются новые способы с применением самых современных материалов и методик. Спондилодез – это одна из самых интенсивно развивающихся операций.
Зачем нужно сращивать позвонки
Наш позвоночник выполняет несколько функций: опорную, двигательную, защитную для спинного мозга. Он состоит из позвонков, последовательно соединенных друг с другом.
Соединения между позвонками – это эластичные межпозвонковые диски, а также фасеточные суставы суставных отростков. Эти соединения относятся к малоподвижным соединениям, то есть наш позвоночник в идеале может гнуться во все стороны, скручиваться вокруг своей оси, но при этом все позвонки должны занимать свое положение и не отклоняться от физиологического изгиба.

строение позвоночника
Однако существует множество ситуаций, когда эта малоподвижность нарушается, позвонки выходят из своего нормального физиологического положения, сдвигаются относительно друг друга. Такие ситуации опасны сдавлением нервных корешков и спинного мозга.
Излишняя подвижность между позвонками приводит к рефлекторному спазму околопозвоночных мышц, что сопровождается хронической болью и усилением дистрофических изменений в позвоночнике.
Это происходит:
- При переломах позвонков и их отростков.
- При поражении позвонков опухолями.
- При искривлении позвоночника – сколиозе.
- При дегенеративно-дистрофических изменениях в межпозвонковых дисках.
- При спондилолистезе (врожденное или приобретенное по разным причинам соскальзывание позвонка).
- При слабости связочного аппарата.
В таких ситуациях эту подвижность между позвонками устраняют хирургическим путем. Подвижность между позвонками при этом теряется, но предотвращаются гораздо более серьезные проблемы. К тому же, если спондилодез проводится только в одном сегменте, неподвижность его практически не будет ощущаться.
Суть операции
Неподвижности между позвонками можно достичь:
- Удалением межпозвонкового диска.
- Удалением диска и замещением его костным или искусственным трансплантатом.
- Удалением диска и резекцией фасеточных суставов.
- Помещение трансплантата между дужками позвонков при заднем спондилодезе.
- Заклинивание трасплантата между остистыми отростками.
- Вышеперечисленными операциями плюс стабилизация позвонков с помощью металлических винтов, пластин, проволоки (фиксирующие операции).
Виды спондилодеза
 По виду доступа спондилодез может быть:
По виду доступа спондилодез может быть:
- Передний. При этом виде спондилодеза доступ к позвонкам осуществляется спереди и производится скрепление тел позвонков. Этот метод более надежен, но и более травматичен.
- Задний. Доступ осуществляется со стороны спины и работа по скреплению позвонков проводится в области отростков и дужек. Метод более прост и доступен, менее травматичен для пациента.
По применяемому методу:
- Открытая операция.
- Эндоскопический метод.
По применяемому материалу:
- Спондилодез с помощью аутотрансплантата. В данном случае между позвонками помещается костная ткань, взятая у самого больного (из подвздошной или большеберцовой кости).
- Помещение аллотрансплантата. Для этих же целей применяется законсервированная трупная кость.
- Спондилодез с применением искусственного трансплантата.
- Спондилодез с применением кейджей.
Показания для спондилодеза
-
 Переломы тел позвонков.
Переломы тел позвонков. - Опухолевое или метастатическое поражение позвонков.
- Туберкулезный спондилит.
- Нестабильность позвоночного сегмента после удаления грыжи диска.
- Рецидивы грыжи дисков.
- Спондилолистез.
- Сдавление позвоночного канала.
- Сколиоз позвоночника.
Обследование перед операцией
Перед операцией пациент должен быть тщательно обследован:
- Рентгенография позвоночника.
- Компьютерная томография.
- МРТ позвоночника.
- При необходимости – миелография.
- Анализы крови, мочи.
- Кровь на антитела к гепатитам, ВИЧ, сифилису.
- Биохимические показатели крови.
- Показатели свертываемости.
- Электрокардиография.
- Флюорография.
- Осмотр терапевта.
- При необходимости – осмотр узких специалистов.
Противопоказания к спондилодезу
- Тяжелое общее состояние пациента, не позволяющее перенести общую анестезию.
- Острые простудные и инфекционные состояния.
- Выраженный остеопороз позвонков.
- Воспалительные процессы кожи и мягких тканей в области операционного разреза.
- Нарушения свертываемости крови.
Подготовка к операции
За несколько дней до операции отменяются препараты, снижающие свертываемость крови (варфарин, аспирин, курантил, НПВС и др.)
Операция проводится под общей анестезией, поэтому за 8 часов до операции нельзя принимать пищу.
Заранее приобретаются эластические чулки или бинты для компрессии вен нижних конечностей, надевают перед операцией.
За 30 минут до разреза вводится двойная средняя доза антибиотика.
Техника основных видов спондилодеза
Передний межтеловой спондилодез в поясничном отделе
Проводится под интубационным наркозом с применением миорелаксантов. Доступ – через брюшную полость или внебрюшинный. Положение пациента – на боку или на спине, под поясничный отдел при этом подкладывается валик. Выбор стороны и разреза осуществляется хирургом в зависимости от локализации места вмешательства, анатомических особенностей конкретного больного, предыдущих операций.

Обычно применяется переднебоковой разрез. Преимущество отдается внебрюшинному доступу к позвоночнику, то есть сама брюшина не вскрывается. Хирург мобилизует и смещает в сторону внутренние органы. Тщательно выделяются подвздошные сосуды и мочеточники, так как есть риск их повреждения.
 Рассекается продольная передняя связка и хирург получает доступ непосредственно к позвонкам. Производится удаление межпозвонкового диска, фиброзно-хрящевых тканей замыкательных пластинок, декортикация кости.
Рассекается продольная передняя связка и хирург получает доступ непосредственно к позвонкам. Производится удаление межпозвонкового диска, фиброзно-хрящевых тканей замыкательных пластинок, декортикация кости.
В пространство между позвонками укладывается трансплантат, выкроенный по размеру из куска костной ткани. Кость берется предварительно у самого пациента из гребня подвздошной кости или большеберцовой кости, или же применяется аллотрансплантат. Собственная кость пациента содержит остеобласты (клетки, отвечающие за рост костной ткани), поэтому сращивание позвонков происходит быстрее и надежнее. Однако забор участка кости является дополнительной травмой для пациента.
Передний спондилодез достаточно надежен. Полное неподвижное сращение позвонков достигается в 96% случаев.
Передний доступ имеет свои недостатки:
- Это травматичная операция.
- Длительная по времени выполнения.
- Передний доступ ограничивает выполнение манипуляций по декомпрессии позвоночного канала.
- Больше риск кровотечений, ранения подвздошных сосудов и внутренних органов.
- Большой разрез на брюшной стенке, возможно развитие послеоперационных грыж.
- Требуется длительный период реабилитации
Задний межтеловой спондилодез
Задний межтеловой спондилодез (в международном обозначении PLIF) проводится намного чаще переднего.
Разрез проводится вдоль остистых отростков вдоль оперируемого сегмента, на один позвонок выше и ниже его. Рассекаются кожа, подкожная клетчатка. Околопозвоночные мышцы отсекаются от остистых отростков и сдвигаются в сторону.
Затем с применением увеличительной аппаратуры производится декомпрессия корешков и спинномозгового канала путем ламинэктомии.
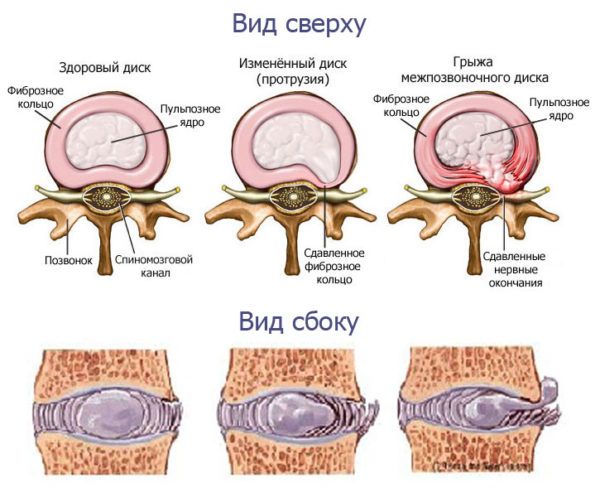
Дуральный мешок сдвигается в сторону и хирург получает доступ к телам позвонков. Микрохирургическими инструментами производится удаление межпозвонковой грыжи и дискэктомия.
Фрезой нужного диаметра в межпозвонковом пространстве формируется паз для имплантата.
 Затем на подготовленное ложе помещается костный трансплантат или специальный кейдж (полая металлическая или полимерная гильза с отверстиями, заполненная костной тканью). При PLIF помещается два кейджа с обеих сторон.
Затем на подготовленное ложе помещается костный трансплантат или специальный кейдж (полая металлическая или полимерная гильза с отверстиями, заполненная костной тканью). При PLIF помещается два кейджа с обеих сторон.
Задний межтеловой спондилодез может быть проведен как самостоятельная операция, а также в сочетании с транспедикулярной фиксацией.
Видео: медицинская анимация – задний спондилодез
Внутренняя фиксация позвонков
 Если не проводить фиксацию позвонков, то пациенту необходимо будет носить гипсовый корсет несколько месяцев после операции. Поэтому чаще всего спондилодез сопровождается дополнительной фиксацией соседних позвонков винтами или пластинами.
Если не проводить фиксацию позвонков, то пациенту необходимо будет носить гипсовый корсет несколько месяцев после операции. Поэтому чаще всего спондилодез сопровождается дополнительной фиксацией соседних позвонков винтами или пластинами.
Наиболее часто применяемый метод – это транспедикулярная фиксация. В поперечные отростки нескольких соседних позвонков вкручиваются металлические винты. После завершения манипуляций на межпозвонковом диске и спондилодеза эти винты соединяются металлическим прутом и плотно фиксируются к нему.
Металлические конструкции через полгода теряют свою опорную функцию из-за развивающегося остеопороза, но за это время происходит достаточное сращение позвонков и образуется неподвижный блок.
Видео: медицинская анимация – транспедикулярная система
Трансфораминальный спондилодез (TLIF)
Разрез несколько смещен в сторону от средней линии. Под рентгенологическим контролем проводится доступ к нужному позвонку, резецируются частично суставные отростки и часть нижней дуги.
Через образованное отверстие проводятся все манипуляции. В межпозвонковое пространство помещается один кейдж, он вводится в косом направлении. Операция сопровождается внутренней фиксацией.
Считается, что этот метод менее инвазивен и дает лучшие результаты.
Спондилодез в шейном отделе позвоночника
 Спондилодез в шейном отделе позвоночника осуществляется чаще всего из переднего доступа. Положение больного – на спине. После начала действия наркоза голову пациента поворачивают в сторону, без излишнего переразгибания позвоночника. Обычно используют левосторонний доступ.
Спондилодез в шейном отделе позвоночника осуществляется чаще всего из переднего доступа. Положение больного – на спине. После начала действия наркоза голову пациента поворачивают в сторону, без излишнего переразгибания позвоночника. Обычно используют левосторонний доступ.
Разрез проводится сбоку вдоль края грудино-ключично-сосцевидной мышцы. Ассистент отводит трахею и пищевод медиально, сосудисто-нервный пучок шеи – латерально. Хирург достигает позвоночника.
Для уточнения уровня операции в диск вставляется игла и проводится рентгенологический контроль. Рассекается передняя продольная связка. В случае переломов или вывихов осуществляется репозиция. С помощью скальпеля, фрезы, кюретки резецируется межпозвонковый диск и замыкательные пластинки.
В телах позвонков формируются пазы, циркулем измеряется их размер. В образованный паз устанавливается соответствующий трансплантат. После установки проводится рентгенологический контроль.
Ушивается продольная связка, мышцы и кожа. Иммобилизация шейного отдела проводится с помощью жесткого воротника.
Послеоперационный период
Операция спондилодеза достаточно сложная и длится несколько часов (от 2-х до 8-ми).
После операции пациент на 1-2 суток помещается в отделение интенсивной терапии. Постельный режим назначается индивидуально от 1 до 7 дней.
Назначаются:
- Антибиотики широкого спектра действия,
- Ненаркотические обезболивающие препараты,
- Эластичное бинтование конечностей,
- Контроль за показателями пульса, давления, функции дыхания, диуреза, работы кишечника;
- Дыхательная гимнастика,
- Ультразвуковые ингаляции.
Возможные осложнения
- Повреждение сосудов с кровотечением.
- Повреждение внутренних органов (мочеточников, кишечника, пищевода, щитовидной железы, ранение нервов).
- Инфекционные осложнения.
- Тромбофлебит.
- Миграция имплантата.
- Сдавление спинного мозга.
Реабилитация после спондилодеза
Спондилодез сложнее многих других операций на позвоночнике, и требует достаточно долгой реабилитации.

Стационарный этап лечения длится от одной до трех недель.
Если операция не сопровождалась внутренней фиксацией позвоночника, то пациента ожидает длительный постельный режим, жесткие ограничения в двигательном режиме, затем до полугода – ношение гипсового корсета.
Если же устанавливается металлическая фиксирующая конструкция, вставать и ходить можно уже через несколько дней.
Назначаются специальные упражнения для восстановления. Конечно, несколько месяцев необходимо будет соблюдать ограничения по физическим нагрузкам (нельзя наклоняться, поднимать тяжести, долго сидеть, делать какие-либо резкие движения).
Полное сращение позвонков ожидается через 3-6 месяцев.
Все это время пациент наблюдается у невролога или ортопеда. КТ или МРТ-контроль формирования сращения проводится через 1, 3, 6 и 12 месяцев после операции.
Источник
Спондилодез – это группа сложных хирургических вмешательств, направленных на обездвиживание одного или нескольких позвоночно-двигательных сегментов. Во время операции врачи с помощью специальных конструкций фиксируют между собой соседние позвонки. После спондилодеза они срастаются между собой, перестают двигаться и вызывать болезненные ощущения.
Как вы думаете, в чем разница между артродезом и спондилодезом? Артродезированием (artro – сустав, deso – связывать, скреплять) называют операцию по обездвиживанию любого сустава, который не удается вылечить консервативным путем. Спондилодез – это один из видов артродеза, который подразумевает иммобилизацию ПДС.
Позвоночно-двигательный сегмент (ПДС) – это структурно-функциональная единица позвоночника, состоящая из двух смежных позвонков, межпозвонкового диска (МПД), связывающих их суставов, связок и мышц.
Потребность в обездвиживании ПДС возникает при нестабильности позвоночника и ярко выраженном болевом синдроме. Чаще всего они развиваются при тяжелом остеохондрозе. У многих пациентов на фоне нестабильности позвоночно-двигательных сегментов выявляют артроз фасеточных суставов, компрессию нервных корешков или спинного мозга, грыжи межпозвонковых дисков. Каждая из этих патологий требует лечения.
Поэтому в большинстве случаев спондилодез комбинируют с другими хирургическими манипуляциями на позвоночнике. При тяжелом спондилоартрозе пациентам выполняют фасетэктомию, при наличии спаек в области спинномозговых корешков – менингорадикулолиз, при сдавлении спинного мозга – декомпрессию дурального мешка. Вместе с этим всем больным удаляют МПД и заменяют их специальными кейджами. Такой подход позволяет устранить причину болей в спине и предупредить их появление в будущем.
Спондилодез относится к группе декомпрессивно-стабилизирующих операций. Все они направлены на освобождение сдавленных невральных структур, удаление разрушенных межпозвонковых суставов и дисков, стабилизацию ПДС.
Показания и противопоказания
Хирургическое вмешательство требуется лицам с хроническими болями в спине, не поддающимися консервативному лечению. Отметим, что при различных заболеваниях пациентам требуются разные нейрохирургические операции. Выбор метода лечения проводится индивидуально, после комплексного обследования больного.
Показания к декомпрессивно-стабилизирующим операциям с последующим выполнением спондилодеза:
- врожденная или приобретенная нестабильность позвоночника;
- спондилолистез – смещение позвонка;
- артроз фасеточных суставов позвоночника;
- тяжелый сколиоз или кифоз;
- остеохондроз с дискогенным болевым синдромом;
- межпозвонковые грыжи, сдавливающие нервные корешки или спинной мозг;
- рецидивирующий корешковый синдром различной этиологии;
- спинальный стеноз – сужение спинномозгового канала;
- рубцово-спаечный эпидурит;
- опухоли позвоночника;
- компрессионные переломы позвонков на фоне остеопороза;
- травматические повреждения позвоночника (трещины, переломы).
Операции на позвоночнике нельзя делать при наличии тяжелой сердечно-сосудистой патологии, острых инфекционных заболеваний и свищей неизвестной этиологии. Из-за высокого риска тромбоэмболических осложнений спондилодез не делают при нарушениях свертываемости крови и варикозной болезни.
Хирургические вмешательства на позвоночнике довольно часто запрещают проводить детям моложе 12 лет и лицам в возрасте более 60 лет.
Виды спондилодеза
Операции могут выполнять через передний или задний доступ. В первом случае хирург «пробирается» к позвоночнику через брюшную полость или клетчаточные пространства шеи, во втором – через мягкие ткани со стороны спины. При этом врач сначала разрезает кожу и рассекает фасции, затем отодвигает в сторону глубокие мышцы спины.
- Передний доступ сегодня используют редко из-за огромных технических трудностей, большой кровопотери и высокого операционного риска. Его применяют только при оскольчатых переломах позвонков, сколиозе и некоторых дегенеративно-дистрофических заболеваниях.
- Задний доступ используют все чаще благодаря малотравматичности, низкой вероятности развития осложнений и быстрой реабилитации. Он стал особенно популярен после появления титановых кейджей с костной крошкой. Ими врачи заменяют разрушенные диски и надежно соединяют позвонки. Отметим, что ранее с этой целью использовали костные или искусственные имплантаты.
Что касается методов фиксации, они бывают передними и задними. В первом случае хирург работает с телами позвонков, во втором – с их остистыми и поперечными отростками. Многочисленные исследования показали более высокую эффективность межтелового спондилодеза. Тела позвонков лучше кровоснабжаются, имеют больше клеточных элементов и обладают хорошим остеогенным потенциалом. Следовательно, установленные между ними трансплантаты приживаются намного лучше тех, которыми соединяют отростки.
Любопытно! Как показывает статистика, частота успешных сращений при межтеловом спондилодезе составляет 96%. При фиксации позвонковых отростков она гораздо ниже.
Спондилодез шейного отдела
При тяжелых дегенеративно-дистрофических заболеваниях шейного отдела врачи предпочитают выполнять задний цервикоспондилодез. В ходе хирургического вмешательства они могут обездвиживать один, два или сразу несколько ПДС. Наиболее современным и надежным методом считается транспедикулярная фиксация позвонков. К сожалению, в ряде случаев она сопряжена с высоким риском ятрогенного повреждения нервов и сосудов.
Ввиду этого многие специалисты отдают предпочтение металлоконструкциям, которые фиксируют задний опорный комплекс ПДС. С их помощью хирурги соединяют между собой отростки шейных позвонков. Отметим, что сегодня среди врачей нет единого мнения о преимуществах того или иного метода заднего цервикоспондилодеза.
При тяжелых травмах шейного отдела позвоночника хирурги отдают предпочтение спондилодезу через передне-боковой доступ. Метод фиксации выбирают индивидуально, после комплексного обследования пациента. Как показала практика, при переломах позвонков наиболее эффективна комбинация межтелового цервикоспондилодеза и передней фиксирующей пластины. Подобная фиксация более надежна и обеспечивает раннюю мобилизацию больного.
Спондилодез поясничного отдела позвоночника
При выполнении хирургических вмешательств на поясничном отделе хирурги стараются выбирать задний доступ. Как мы уже сказали, он менее травматичен и гораздо реже приводит к развитию осложнений. Передний доступ используют только при лечении оскольчатых переломов. В редких случаях его применяют в сложных клинических ситуациях.
У людей старше 55 лет на фоне остеопороза довольно часто возникают компрессионные переломы позвонков. По статистике, среди жителей США они встречают чаще переломов шейки бедра.
Таблица 1. Виды поясничного спондилодеза.
| Особенности | Преимущества, недостатки | |
| Передний межтеловой, ALIF | Во время операции хирург получает удобный доступ к телам позвонков и МПД. Он свободно удаляет диск и выполняет декомпрессию. Затем он устанавливает кейдж, способствующий быстрому сращению тел позвонков. При необходимости специалист использует дополнительные фиксирующие конструкции. | Метод позволяет избежать дислокации нервных пучков, что сопряжено с высоким риском их повреждения. Тем не менее при ALIF врач вынужден смещать кровеносные сосуды, что может привести к кровотечению. |
| Задний межтеловой, PLIF | Врач выполняет двухстороннюю интерламинэктомию и радикальную дискэктомию. После этого он имплантирует кейджи по обе стороны от позвонка. В некоторых случаях хирурги используют расширяющиеся имплантаты. Поскольку они имеют меньший диаметр, для их установки достаточно медиальной двусторонней фасетэктомии и удаления студенистого ядра. После внедрения кейджи развинчивают до нужных размеров специальным ключом. | PLIF дает возможность выполнить циркулярный спондилодез за одно хирургическое вмешательство. Чтобы получить доступ к межтеловому пространству, врач вынужден отодвигать нервные корешки. Во время тракций он рискует повредить их. В последующем это может привести к парезам, параличам, дисфункции тазовых органов и т.д. |
| Трансфораминальный межтеловой, TLIF | Наиболее современный и малотравматичный метод, обладающий массой преимуществ. Во время операции хирург выполняет дискэктомию и спондилодез с одной стороны – максимального стеноза. | TLIF позволяет избежать разрушения задний опорных структур позвоночника. Метод дает возможность выполнить хирургическое вмешательство даже на фоне выраженного рубцового процесса. |
Для более прочной иммобилизации ПДС многие хирурги выполняют межтеловой спондилодез вместе с транспедикулярной фиксацией. Суть последней заключается в применении специальных конструкций, которыми дополнительно скрепляют тела позвонков.
Перспективы восстановления
Спондилодез – это тяжелая операция, которую выполняют под наркозом. В первые сутки после хирургического вмешательства пациент пребывает в палате интенсивной терапии под присмотром медперсонала. При отсутствии осложнений ему разрешают вставать с постели уже на вторые сутки.
Восстановительный период после разных видов спондилодеза длится от 2 до 4 месяцев. В это время человеку необходимо избегать физических нагрузок, носить ортопедические корсеты и выполнять все предписания врача. Если операция и реабилитационный период прошли гладко – больной вскоре возвращается к привычному образу жизни.
Отметим, что после некоторых операций у пациентов случается несращение позвонков. Обычно это происходит тогда, когда врачи фиксируют между собой остистые и поперечные отростки. В этом случае больных продолжают беспокоить боли в спине. При отсутствии лечения несращение позвонков может привести к тяжелых последствиям.
После моно- и бисегментарного спондилодеза человек практически не замечает ограничений подвижности позвоночника. А вот после фиксации одновременно нескольких ПДС он может испытывать трудности при сгибании и разгибании спины.
Сколько стоит операция
В Москве минимальная стоимость спондилодеза составляет 50 000 рублей. При этом человеку необходимо дополнительно заплатить за расходные материалы, металлические имплантаты, пребывание в стационаре и реабилитацию. В сумме лечение в Москве может обойтись больному в 100 000 рублей.
В наше время многие жители РФ едут оперироваться в Германию и Израиль. Там операция стоит в пределах 10-12 тысяч евро. К сожалению, в германских и израильских клиниках пациентов выписывают уже через несколько дней после хирургического вмешательства. В итоге больные не получают нужной реабилитации или проходят ее дома. Естественно, все это замедляет выздоровление.
Если вы хотите прооперироваться за рубежом и получить полноценную реабилитацию – обратите внимание на Чехию. Лечение там стоит намного меньше, чем в других европейских странах. За спондилодез, пребывание в клинике и качественное восстановление в Чехии вы заплатите всего 7-8 тысяч евро.
Источник