Трансфораминальное удаление грыжи диска поясничного отдела позвоночника
Эндоскопическое удаление межпозвонковых грыж по современной методике TESSYS не требует выполнения разреза. Сохранение целостности костных структур, мышц и связок сокращает реабилитационный период и дает пациентам возможность быстро вернуться к полноценной жизни.
Особенности и преимущества немецкой методики TESSYS
Межпозвонковая грыжа – это аномальное выпячивание ядра диска за пределы фиброзного кольца. Если грыжа большая (более 7 мм), наблюдается сдавливание чувствительных нервных корешков. Это состояние сопровождается сильными болями, мышечной слабостью, иногда недержанием мочи. Если устранить нарушение консервативными методами не удается, необходимо хирургическое вмешательство. Классические варианты его выполнения весьма эффективны, но после таких операций организм долго восстанавливается (до 4 месяцев).
Эндоскопическая операция с помощью трансфораминальной системы TESSYS считается наиболее безопасной и комфортной для пациента.
Преимущества малоинвазивного способа лечения:
- эндоскопические операции малотравматичны (врач аккуратно формирует отверстие для выполнения вмешательства, не рассекая мышцы и не повреждая ткани);
- операция длится не более 1 часа;
- эндоскопический трансфораминальный доступ сокращает риск инфицирования, кровотечения, повреждения нервов;
- возможно удаление грыжи независимо от места ее расположения и размера (за редкими исключениями);
- противопоказаний к операции немного, проводится лечение пациентов любого возраста и с любой массой тела;
- пациенты быстро восстанавливаются и возвращаются к привычному образу жизни.
Показания и противопоказания к эндоскопическому удалению грыжи по методике TESSYS
С появлением в современной хирургии малоинвазивных эндоскопических методов у врачей появилась возможность без разрезов удалять грыжи в шейном, грудном, поясничном отделах позвоночника.
Показаниями к хирургическому лечению являются:
- стеноз позвоночного канала;
- синдром конского хвоста (Cauda equina complex) – серьезное неврологическое расстройство, сопровождающееся нарушением двигательной активности нижних конечностей;
- болевой синдром, который не удается устранить консервативными методами;
- дисфункция органов малого таза и др.
Абсолютным показанием к оперативному вмешательству является секвестрация, при которой фрагменты пульпозного ядра отторгаются от диска и попадают в эпидуральное пространство. Такое осложнение нарушает кровообращение и способно привести к инвалидности.
Если в ходе диагностики врачи выявляют патологические особенности, которые способны создать трудности при малоинвазивном вмешательстве, выбирается другой способ лечения. Противопоказаниями к операции по методике TESSYS могут стать слишком крупное грыжевое выпячивание, смещение позвонков и воспалительные процессы в пораженной области.
Как проходит эндоскопическая операция
Удаление грыжи с помощью эндоскопа проводится после предварительной диагностики с визуализацией поврежденного участка для определения точного размера и расположения выпячивания. Для этого применяются такие обследования, как рентген, КТ и МРТ.
Удаление грыжи диска выполняется с помощью трансфораминального эндоскопа. Вместо разреза делается прокол. Чтобы добраться до патологического очага, хирург осторожно и постепенно расширяет доступ к диску, не нарушая целостности соединительных тканей и мышц.
Вмешательство может быть выполнено под общим наркозом, но чаще всего применяется местная анестезия. Пациент находится в сознании, при этом не испытывает никаких болевых ощущений.
Быстрое и эффективное удаление межпозвонковых грыж в ЦКБ РАН
Трансфораминальное эндоскопическое удаление грыжи Tessys относится к технически сложным хирургическим процедурам. Специалисты ЦКБ РАН в совершенстве владеют методикой TESSYS и готовы оказать квалифицированную помощь всем, кто в ней нуждается. Лечение проходит в комфортных условиях, цена операции – одна из самых доступных в Москве.
Для записи на обследование и лечение в ЦКБ РАН и уточнения стоимости услуг можно позвонить по телефону +7 (499) 400 47 33 или воспользоваться специальной формой на сайте.
Источник
Пациентка 28 лет в течение месяца отмечала интенсивные боли в пояснице с иррадиацией в правую ягодицу, по задней поверхности правого бедра и правой голени, «перекос» таза. За год до появления болей пациентка упала с лошади, после чего в течение нескольких дней испытывала резкую боль в пояснице, прекратившуюся самопроизвольно. При обследовании выявлены парез разгибателя большого пальца левой стопы (мышечная сила до 4 баллов), отсутствие ахилловых рефлексов и резко выраженный симптом Ласега справа (появление боли при подъеме ноги до 5°), резко выраженный анталгический поясничный сколиоз. На основании клинической картины диагностирован синдром радикулопатии правого корешка L5, а также признаки поражения левого корешка S1.

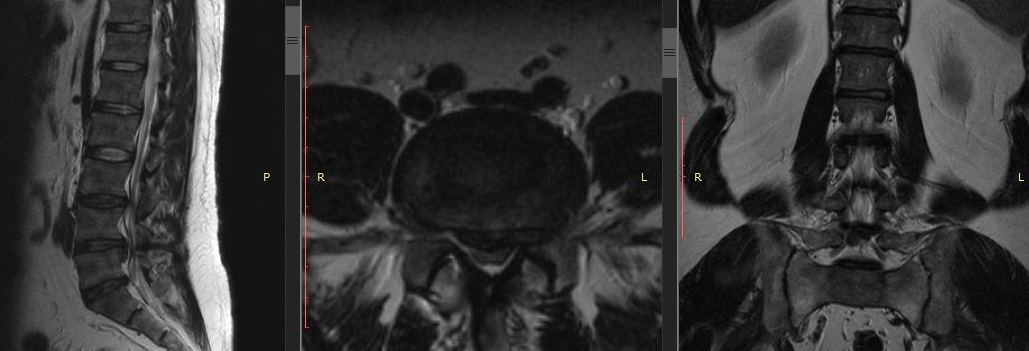
Рисунок С75. МРТ поясничного отдела позвоночника. Срединный сагиттальный срез, Т2-взвешенное изображение. Крупная экструзия диска L4—L5, до 11 мм в сагиттальном размере.

При МРТ обнаружена срединная подсвязочная грыжа диска L4—L5 (сагиттальные размеры до 11 мм) с незначительной парамедиальной правосторонней латерализацией, выраженное сдавление корешков и дурального мешка (рис. С75, С76).
С учетом больших размеров грыжи и выраженного болевого синдрома пациентке было выполнено эндоскопическое трансфораминальное удаление грыжи диска L4—L5 справа. Учитывая значительный объем резекции, одномоментно была выполнена лазерная реконструкция диска для стимуляции регенераторных процессов. Вмешательство производилось под местной анестезией в сочетании с атаралгезией и длилось 90 мин. Через 2 ч после операции пациентка была полностью активизирована, через сутки — выписана из стационара, через 2 нед приступила к труду. На рис. С77, С78 (см. цветную вклейку) представлены удаленные фрагменты грыжи.
Обсуждение
В нашей серии наблюдений успех эндоскопических вмешательств (оцениваемый субъективно самим пациентом по шкале Macnab) был достигнут в 91% случаев. Согласно шкале Macnab, оценки «отлично» и «хорошо» принимаются за положительные, а «удовлетворительно» и «плохо» — за отрицательные. Помимо этой упрощенной шкалы используются и более детальные опросники (например, опросник SF-36). Наши результаты сопоставимы с результатами других авторов, пользующихся подобной техникой операции. Эндоскопические операции не уступают по эффективности традиционному открытому вмешательству и к тому же имеют ряд преимуществ. Их главное достоинство — уменьшение ят-рогенного воздействия на структуры позвоночника и нервные корешки. Контрольные МРТ через 6 и 12 мес после операции показали, что послеоперационный фиброз отсутствует. Это позволяет при необходимости проводить повторные эндоскопические или открытые вмешательства без каких-либо технических затруднений, что подтверждается нашим опытом и данными литературы (рис. С79).

Ни в одном из случаев использования трансфораминальной эндоскопической техники мы не зафиксировали возникновения или нарастания нестабильности оперированного позвоночного сегмента. При таком доступе не повреждаются короткие межпозвонковые мышцы и дорсальные ветви спинальных нервов, играющие важную роль в стабилизации позвоночника. В результате при использовании местной анестезии уже через 2 ч после операции пациент активно передвигается, а через 6 ч его можно отпускать домой.
Преимущество местной анестезии — возможность контакта между пациентом и врачом во время операции. Естественный мониторинг чувствительных и двигательных неврологических функций — лучшая профилактика неврологических осложнений операции. Однако при выраженном болевом синдроме, страхе перед операцией эндоскопическое вмешательство можно выполнять под общей анестезией.
Отсутствие послеоперационных болей в спине позволяет пациенту в течение нескольких дней вернуться к повседневной активности (не связанной со значительными физическими усилиями), а в течение ближайшего месяца — и к физическому труду. Столь быстрое восстановление — еще один аргумент в пользу эндоскопического вмешательства. Более того, пациенты чувствуют себя после вмешательства настолько хорошо, что их физическую активность в ряде случаев приходится ограничивать.
При трансфораминальном эндоскопическом вмешательстве используется специальный спинальный эндоскоп, который вводят через межпозвонковое отверстие. Процедура может выполняться под местной анестезией (атаралгезия), что очень важно для пациентов, имеющих противопоказания к общей анестезии (сердечная, дыхательная недостаточность и др.). В зону диска, где отсутствуют нервные корешки (так называемый треугольник безопасности Камбина), последовательно вводятся игла, расширитель и рабочая гильза, через которую, в свою очередь, проводится эндоскоп и выполняется основной этап операции. На рис. С80, С81 и С82 (см. цветную вклейку) представлено моделирование эндоскопического трансфораминального удаления грыжи диска.
Успех эндоскопической операции в значительной степени зависит от правильного отбора пациентов. Оценивается положение секвестра и его состояние, а также анатомическое расположение поясничных позвонков по отношению друг к Другу и к подвздошному гребню. Чрескожная поясничная эндоскопия выполняется из заднебокового доступа, поэтому в идеальном случае эта техника применяется при срединных, парамедиальных или заднебоковых грыжах без миграции фрагментов. Допускается смещение грыжевого фрагмента краниально до уровня начала межпозвонкового отверстия или каудально до уровня середины ножки позвонка. В последние годы разработана модификация доступа с более выраженным изгибом оси инструмента (боковой доступ). Это позволяет осуществлять манипуляции в эпидуральном пространстве и удалять менее доступные секвестры. Смещение секвестра за пределы указанных границ считается недостижимым для заднебокового и бокового эндоскопического доступа и служит показанием к другим видам вмешательств.
Особые трудности для заднебоковых и боковых эндоскопических вмешательств на дисках создает высокое положение подвздошного гребня. В большинстве случаев гребень не препятствует вмешательству на уровне L4—L5, но обычно затрудняет операции на уровне L5—S1. Оценить особенности расположения позвонков и костей таза можно на спонди-лограммах, а также при КТ и МРТ на аксиальных изображениях, захватывающих подвздошный гребень. В случае затруднений можно использовать доступ через подвздошный гребень, когда в нем создается отверстие, через которое вводится рабочая канюля. Другое решение — частичная латеральная резекция фасеточного сустава с помощью фрез различных размеров.
Важное значение для успеха операции имеют консистенция грыжевого фрагмента и его связь с окружающими тканями. Наличие оссификаций, плотного рубцового сращения грыжи с задней продольной связкой и задней третью фиброзного кольца могут существенно затруднить удаление грыжи. Для выявления этих трудностей проводится предоперационная КТ.
Частота рецидивов грыжи после эндоскопического заднебокового вмешатель-?ства меньше, чем после микродискэктомии. Дело в том, что при эндоскопическом доступе не повреждаются удерживающие пульпозное ядро структуры — дорсальные части фиброзного кольца и задняя продольная связка. Кроме того, при заднебоковом доступе возможна ревизия полости диска и удаление внутридисковых свободных фрагментов, т. е. внутридисковая декомпрессия. Этот фактор дополнительно снижает вероятность рецидива после эндоскопической диск-эктомии. В нашей серии наблюдений частота рецидивов грыжи (повторное выпадение содержимого диска в просвет позвоночного канала) составила 3,8%. У других авторов этот показатель достигает 7%.
Повторное эндоскопическое вмешательство по поводу рецидива грыжи выполняется точно так же, как и первоначальное, поскольку рубцовый процесс, характерный для микродискэктомии, отсутствует. При микродискэктомии рецидив грыжи всегда сопровождается Рубцовыми сращениями между ее фрагментами, задней продольной связкой и перидуральной* клетчаткой. Вследствие спаечного процесса секвестр часто располагается непосредственно в дефекте фиброзного кольца. В таком случае операцией выбора может быть эндоскопическое удаление грыжи заднебоковым доступом, который производится вне позвоночного канала.
Эффективность эндоскопического удаления грыжевого секвестра зависит и от ширины позвоночного канала. Резко выраженный латеральный или циркулярный стеноз, двусторонняя перемежающаяся нейрогенная хромота, грубый парез служат противопоказаниями к эндоскопическому вмешательству. Однако умеренно выраженный латеральный стеноз, как правило, не относится к абсолютным противопоказаниям и не исключает достижения хороших результатов.
Основное показание к эндоскопической дискэктомии — корешковый синдром, обусловленный сдавлением корешка грыжей диска. Однако при широком позвоночном канале, срединном подсвязоч-ном расположении фрагмента пульпоз-ного ядра компрессии корешков может не быть. В подобных случаях основным проявлением грыжи диска служит хронический дискогенный болевой синдром различной степени интенсивности. Постоянное раздражение хорошо иннерви-рованной продольной связки и дорсальной части фиброзного кольца приводит к интенсивной хронической боли в пояснице, которая трудно поддается лечению. Попытка использовать эндоскопическое вмешательство при данной патологии привела к появлению селективной эндоскопической дискэктомии. Цель такого вмешательства — удаление внутридиско-вых фрагментов пульпозного ядра, ущемленного в дорсальных трещинах фиброзного кольца, лазерная и радиочастотная модификация и коагуляция дорсальных волокон фиброзного кольца, т. е. воздействие на генератор боли. По данным Yeung, успех эндоскопического вмешательства в сложных для лечения случаях составил 43% (отличные и хорошие результаты), а с учетом удовлетворительных результатов достигал 75%. Таким образом, заднебоковое эндоскопическое вмешательство в дорсальной части диска может служить эффективным методом лечения хронических дискогенных болей.
Перспективы развития чрескожной эндоскопической дискэктомии связаны как с освоением новых видов доступа, так и с использованием новых технологий воздействия на диск. В частности, междужковый чрескожный эндоскопический доступ позволяет избежать анатомических препятствий на уровне L5—S1 и удалять мигрировавшие грыжевые фрагменты, недоступные при заднебоковом и боковом доступе. Дополнительные воздействия на диск позволяют не только удалять фрагменты диска, но и влиять на состояние сохраненной хрящевой ткани. В описанном здесь случае на последнем этапе операции выполнялась лазерная реконструкция диска, предпринятая с целью стимуляции репарационных и трофических процессов в диске. Через несколько месяцев после эндоскопического удаления грыжи и лазерной реконструкции диска мы наблюдали формирование нового ядра диска, заметное по более интенсивному сигналу при МРТ (РИС.С7 электрокоагулятор с частотой 4 МГц позволяющий осуществлять остановку кровотечения в водной среде. Кроме того, коагулятор можно применять для уплотнения тканей задней трети фиброзного кольца, что обеспечивает укрепление диска, коагуляцию болевых рецепторов и более быстрый регресс болевого синдрома.
Таким образом, по эффективности при дискорадикулярном конфликте чрескожная эндоскопическая дискэктомия сопоставима с открытым вмешательством и к тому же имеет дополнительные преимущества. Возможность лечения не только корешкового, но и дискогенного болевого синдрома, а также сочетания с современными лазерными и радиочастотными инструментами делает эндоскопическую дискэктомию важным и перспективным методом. В будущем этот метод, возможно, будет применяться в большинстве случаев патологии межпозвонковых дисков (см. рис. С83, С84 на цветной вклейке).
Источник
Эндоскопическое удаление грыжи диска является одним из современных миниинвазивных вмешательств, используемых при удалении секвестрированных грыж м/п дисков. В нашей клинике используется метод эндоскопической трансфораминальной секвестрэктомии. Это означает, что проводится удаление «выпавшего» фрагмента диска (секвестра) через прокол при помощи эндоскопа. Термин трансфораминальный означает, что удаление мп грыжи выполняется через фораминальное отверстие – место выхода спинномозгового корешка из позвоночного канала. В отличие от эндоскопического удаления грыжи диска по Дестандо трасфораминальный метод удаления не вызывает развитие спаечного процесса в позвоночном канале и позволяет избежать рубцово-спаечной болезни в последующем.
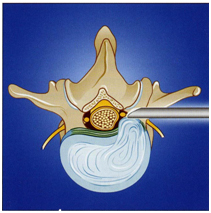 | Процедура проводится следующим образом: вначале под контролем электронно-оптического преобразователя (рентгеновского аппарата) в диск вводится игла вне позвоночного канала и затем по игле вводится рабочий тубус с оптикой. Данным методом удаляется небольшая часть диска для снижения в нем давления и секвестр, сдавливающий спинномозговой корешок. Т.е. диск в дальнейшем продолжает выполнять свою амортизирующую функцию, а в результате удаления секвестра проходит боль в ноге. Т.о. все манипуляции производятся вне позвоночного канала, позволяя избегать рубцовых изменений в канале и без разреза с минимальной травмой окружающих тканей. (Рис.1) | |
| Рис.1. Схема трансфораминального
эндоскопического удаления грыжи диска. |
Показания к трансфораминальному эндоскопическому удалению грыжи:
- Секвестрированная задне-боковая или фораминальная грыжа диска;
- Радикулярный (корешковый) болевой синдром, иррадиирующий в нижнюю конечность;
- Неэффективность консервативного лечения в течение 3 недель.
Противопоказания к к трансфораминальному эндоскопическому удалению грыжи:
- Срединная (медианная) грыжа диска.
- Стеноз позвоночного канала.
- Наличие опухолевого образования.
- Наличие местной или генерализованной инфекции.
Данный метод лечения подходит для пациентов с наличием секвестра, расположенного под спинномозговым корешком или сбоку от него.
Указанная манипуляция проводится под общей анестезией, т.е. пациент поступив в операционную и подышав через маску обычным воздухом просывается с ощущением, что операции еще не было. Для пациента сама манипуляция проходит незаметно.
Преимущество трансфораминального эндоскопического удаления грыжи диска заключается в малой инвазивности (манипуляция проводится без разреза через прокол), короткой госпитализации (2-3дня), низкой степени осложнений (менее 0,1%).
Как проводится лечение. Пациент сдает все необходимые анализы и исследования амбулаторно. Проходит осмотр терапевта и получает заключение об отсутствии противопоказаний к манипуляции. Пациент приходит в клинику к 12 часам за день до операции. После регистрации в приемном отделении, пациент поступает в отделение нейрохирургии, где встречается с лечащим врачом и анестезиологом для беседы. Для предупреждения осложнений, связанных с оказанием анестезиологического пособия, пациенту запрещается прием пищи и жидкости за 10 часов перед операцией. После окончания манипуляции пациент переводится в палату, где за ним ведется наблюдение в течение 1 суток. Ходить пациенту разрешается вечером операционного дня или на следующий день. Длительность пребывания в стационаре определяется самочувствием пациента. При удовлетворительном состоянии пациент может быть выписан из стационара на следующий день после манипуляции.
Основные рекомендации после выписки из стационара:
- Прием в течение 10 дней таблетированных нестероидных противовоспалительных препаратов (мовалис 15 мг х 1 раз в день, или целебрекс 200 х 2 раза в день, или нимесил по 100мг 2 раза в день).
- Отказ на 1 месяц от следующих физиопроцедур на оперированный отдел позвоночника — электропроцедуры, бальнеопроцедуры, массаж. Возможна лазеро- и магнитотерапия.
- Запрещено в течение 1-го месяца активно заниматься физическими упражнениями (нельзя ходить на занятия в спортзал, бассейн и т.п.). Обычная активность человека — ходьба, непродолжительная езда на автомобиле (не более 40 мин.), занятия домашними делами и пр. не ограничиваются. Но необходимо исключить выраженные нагрузки (например, работа на приусадебном участке, передвигание мебели и т.п.).
- В течение 1 месяца после процедуры рекомендуется ношение полужесткого корсета при нагрузках на оперированный отдел позвоночника.
Обращаем Ваше внимание, что несоблюдение рекомендаций может уменьшить эффект от процедуры.
Помните, что эффект от процедуры оценивается по истечении 2-х месяцев, хотя большинство пациентов отмечают облегчение сразу. В течение 2-х месяцев на уровне оперированного межпозвонкового диска идут процессы восстановления фиброзного кольца, нормализуется внутридисковое давление.
Через 2 месяца после процедуры рекомендуем Вам прийти на прием к оперировавшему Вас нейрохирургу для контрольного осмотра.
Кроме того, помните, что после оперативного лечения пациент должен постараться пересмотреть свой образ жизни, потому что только изменение образа жизни может предохранить от возникновения проблем с позвоночником в дальнейшем.
Основные правила по изменению образа жизни для улучшения работы позвоночника:
- Снижение веса тела! Необходимо стремиться нормализовать вес тела и привести его к идеальному для вашего возраста и роста. Это снизит постоянные перегрузки позвоночника, испытываемые нами в повседневной жизни.
- Укрепление мышечного корсета! Необходимо регулярно выполнять упражнения для укрепления мышц брюшного пресса, разгибателей позвоночника и пр. Это позволит разгрузить позвоночник за счет переноса осевой нагрузки на мышцы.
- Регулярные занятия плаванием. Рекомендуемый ритм занятий в бассейне — не менее 2-3 раз в неделю по 45-60 минут. Стиль плавания для поясничного отдела позвоночника роли не играет, при проблемах с шейным отделом позвоночника лучше плавать на спине.
Помните, что соблюдение вышеописанных правил позволит Вам на долгое время сохранить здоровье Вашего позвоночника и избежать повторных оперативных вмешательств!
Для решения вопроса о выборе метода лечения необходимо записаться на консультацию к нейрохирургу Дурову Олегу Владимировичу по телефону: +7 (499) 390-35-72.
Источник