Удалять ли грыжу в поясничном отделе

Ðåøèëà íàïèñàòü ïîñò ïðî ñâîè ïðèêëþ÷åíèÿ ýòèì ëåòîì.
@AsliilsA, @AleKSandra31 — ïðîøó ê ïðî÷òåíèþ, åñëè âàñ çàèíòåðåñîâàëî.
Áóäó ïèñàòü ìíîãî è íóäíî, äëÿ òåõ êòî ñòîëêíóëñÿ ñ òàêîé æå íåïðèÿòíîñòüþ, êòî ñîáèðàåòñÿ äåëàòü ïîäîáíóþ îïåðàöèþ èëè äëÿ òåõ, êòî ñäåëàë è õî÷åò óçíàòü, êàê ïðîèñõîäèò âîññòàíîâëåíèå ó äðóãèõ. Òàê ÷òî ïðîøó íå ñóäèòü çà òÿãîìîòèíó. Ñëîã ó ìåíÿ õåðîâûé, ïðåäóïðåæäàþ.
Íà÷íó ñ ïðåäûñòîðèè. Ëåòîì 2014 ãîäà ìîè äðóçüÿ ïî ïîõîäíî-òóðèñòè÷åñêîìó äåëó ðåøèëè ðâàíóòü íà òðè íåäåëè â Ñàÿíû, ÷òî ðÿäîì ñ Áàéêàëîì. Íåäåëÿ íà äîðîãó è äâå íåäåëè â ïåøèõ ïðîãóëîê ïî ãîðàì ñ ðþêçàêîì îâåð 20 êã. Åñòåñòâåííî ÿ ñîãëàñèëàñü, ïîåõàëà áåç âñÿêîé ôèçè÷åñêîé ïîäãîòîâêè. Ñïîðòîì îñîáî íèêàêèì íå çàíèìàëàñü ñ 2012 ãîäà.
Ïåðâûé çâîíî÷åê ïðîçâåíåë ñïóñòÿ íåäåëþ ïîñëå âîçâðàùåíèÿ äîìîé èç ïîåçäêè. Ïðîñíóëàñü â âûõîäíîé è íå ñìîãëà íîðìàëüíî âñòàòü. Ïåðåêîñèëî íàïðî÷ü. Ëþáîå äâèæåíèå äàâàëîñü ÷åðåç áîëü. Õîäèòü áîëüíî, ñèäåòü áîëüíî. Áûëî áîëüíî äàæå ëåæàòü. Ïåðåâîðà÷èâàòüñÿ ñ îäíîãî áîêà íà äðóãîé áåç áîëè áûëî íåâîçìîæíî. Ìàìà (òîãäà ÿ ñ ðîäèòåëÿìè æèëà) ìàçàëà íåñêîëüêî ðàç çà äåíü ïîÿñíèöó ìàçüþ «Íàéç», ïîìîãàëî íåíàäîëãî. Îáåçáîëèâàþùèå òîæå ïîìîãàëè íå ñëèøêîì. Ïðîñíóâøèñü â ïîíåäåëüíèê ÿ ïîíÿëà, ÷òî äî ðàáîòû ÿ íå äîáåðóñü. Âûçâàëè âðà÷à. Ïðèåõàëà î÷åíü õîðîøàÿ âðà÷-òåðàïåâò, âûïèñàëà êó÷ó óêîëîâ òèïà «Ìîâàëèñà» è «Ìåëîêñèêàìà». ×åðåç òðè äíÿ ìåíÿ îòïóñòèëî, åùå ïîëòîðû íåäåëè ÿ õîäèëà íà ïðèåì ê âðà÷ó. Ïðè âûïèñêå âðà÷ ïîñîâåòîâàëà ìíå ñäåëàòü ÌÐÒ ïîÿñíè÷íîãî îòäåëà. Âäðóã òàì ãðûæà. Íî ìåíÿ âåäü óæå íè÷åãî íå áåñïîêîèëî, ïîýòîìó ÿ áëàãîïîëó÷íî çàáèëà.
Ðîâíî ÷åðåç ãîä â 2015 — ñèòóàöèÿ ïîâòîðèëàñü. Ïðÿìî ïåðåä îòïóñêîì. Ïåðåáèðàëà òÿæåëûå ïàïêè íà ðàáîòå. Ïîëäíÿ ïðîâåëà â íàêëîíå, ðîÿñü â ñòàðûõ äîêóìåíòàõ. Íà ñëåäóþùèé äåíü íà ðàáîòó ïðèøëà ñîãíóâøèñü ïîïîëàì. Îñòàâàëîñü ïàðà äíåé äî îòïóñêà è íà áîëüíè÷íûé ÿ óéòè íå ìîãëà, íóæíî áûëî ïðèâåñòè â ïîðÿäîê ðàáî÷èå äåëà. Çà ýòè äâà äíÿ ÿ ïðîêëÿëà âñå íà ñâåòå, íî íà áîëüíè÷íûé òàê è íå óøëà. Óæå ïî íàèòèþ ñàìîñòîÿòåëüíî êóïèëà «Ìîâàñèí» è «Ìèäîêàëì». Ïî-ìîåìó ýòè óêîëû áûëè äåøåâëå, ÷åì òå, ÷òî ïðîïèñûâàëà ìíå âðà÷ ãîä íàçàä. Ïðîêîëîëà, ÷åðåç íåñêîëüêî äíåé ÷óâñòâîâàëà ñåáÿ ÷åëîâåêîì. È ñíîâà ðåøèëà íå õîäèòü íà ÌÐÒ.
Îñåíüþ òîãî æå ãîäà ïîñòóïèëî ïðåäëîæåíèå ñúåçäèòü â ïîõîä íà Ýëüáðóñ. Îîîî, ýòî æ ìîÿ ìå÷òà) Êîíå÷íî, ÿ ñîãëàñèëàñü è ïîøëà øòóðìîì áðàòü áëèæàéøèé òðåíàæåðíûé çàë. ß õîäèëà â çàë 8 ìåñÿöåâ. Ñíà÷àëà äâà ðàçà â íåäåëþ. Ïîòîì òðè. À ïîòîì ðåøèëà ÷åãî ìåëî÷èòüñÿ? Òðåíèðîâêè ó÷àñòèëèñü äî ïÿòè-øåñòè ðàç â íåäåëþ. ß äîñòàòî÷íî õîðîøî óêðåïèëàñü. ß ñîãíàëà ëèøíèå 15 êèëîãðàìì âåñà. Ê ïîõîäó ÿ áûëà ãîòîâà. Ñúåçäèëè ìû îòëè÷íî â èþëå 2016 ãîäà, õîòü âåðøèíà Ýëüáðóñà íàì è íå äàëàñü èç-çà íåáëàãîïðèÿòíûõ ïîãîäíûõ óñëîâèÿ, ÿ íå ïîæàëåëà î ïîåçäêå.  ïîõîäå èíîãäà íûëà ïðàâàÿ íîãà. Íî îñîáîãî áåñïîêîéñòâà íå ïðè÷èíÿëà. È ïî âîçâðàùåíèþ ðåöèäèâà ñî ñïèíîé íå âîçíèêëî. ß óñïîêîèëàñü è çàáèëà íà âñå òðåíèðîâêè, íà ïðàâèëüíîå ïèòàíèå. Íàáðàëà ÷àñòü âåñà îáðàòíî.
 àïðåëå ýòîãî ãîäà îïÿòü æå áåç îñîáîé ïîäãîòîâêè ÿ ðåøèëà ñïëàâèòüñÿ ïî ñàìîìó äèêîìó ïîðîãó Óðàëà Ðåâóíó. Íåñêîëüêî ðàç òàñêàëè êàòàìàðàíû ê íà÷àëó, òðåíèðîâàëèñü âõîäèòü â ïîðîã ñ ðàçíûõ ñòîðîí. Òðÿñëî íà ïîðîãàõ òîãäà çíàòíî. ×åðåç íåäåëþ ïîñëå ïîåçäêè çàíûëà ïîÿñíèöà. Çà òðè äíÿ ìåíÿ ñêîñèëî. Óòðîì íå ñìîãëà âñòàòü íà ðàáîòó. Âûçâàëè âðà÷à, ñèòóàöèÿ ïîâòîðèëàñü, êàê â 2014 ãîäó ñ îäíèì îòëè÷èåì ìíå íè÷åãî íå ïîìîãëî. Âûïèñûâàëè «Ìèäîêàëì», «Êîìáèëèïåí» (âèòàìèíû ãðóïïû Â), ìàçè, îáåçáîëèâàþùåå. Êàê ìåðòâîìó ïðèïàðêè. Ïîÿâèëàñü íîþùàÿ áîëü â ïðàâîé íîãå. ×åðåç ÿãîäèöó ïî âíåøíåé ñòîðîíå áåäðà, ÷åðåç èêðó è â ñòîïó. Îíåìåë áîëüøîé ïàëåö íà ïðàâîé ñòîïå. Áîëè áûëè àäñêèå. ß íå ìîãëà ñïàòü. ß ñèäåëà çà êîìïüþòåðîì äî 3-4 óòðà, êàæäûå ïîë÷àñà ëîæèëàñü â ïîñòåëü, íå ìîãëà óñïîêîèòü íîãó, áîëü íå äàâàëà çàñíóòü. Ñíîâà âñòàâàëà, ñàäèëàñü çà êîìïüþòåð è òàê äî óòðà. Áåñêîíå÷íî ãëîòàëà «Êåòîêàì» — îáåçáîëèâàþùåå. Ïðîáîâàëà ïèòü «Òåðàôëåêñ Àäâàíñ» — íå ïîìîãàëî. Ïîñëå ìàéñêèõ ïðàçäíèêîâ òåðàïåâò íàïðàâèëà ìåíÿ ê íåâðîëîãó è íà ðåíòãåí. Çàêëþ÷åíèå ñ ðåíòãåíà, ê ñîæàëåíèþ, íå ñîõðàíèëîñü. Íî òàì íè÷åãî îñîáåííîãî è íå íàïèñàëè. ×òî-òî ïðî îñòåîõîíäðîç ïîÿñíè÷íîãî îòäåëà è òîëüêî.
Æäàëà ÿ ïðèåìà ê íåâðîëîãó ïî÷òè òðè ÷àñà, íåñêîëüêî ðàç ñêðåáëàñü â êàáèíåò ñ æàëîáîé íà òî, ÷òî íå ìîãó äîëãî ñèäåòü, ìíå áîëüíî íà ÷òî ïîëó÷àëà îäèí è òîò æå îòâåò: «Æäèòå». Êîãäà ïîïàëà íà ïðèåì, íåâðîëîã ïîæèëàÿ òåòÿ ïîñòó÷àëà ïî ìîèì êîëåíêàì ìîëîòî÷êîì, çàñòàâèëà íàãíóòüñÿ, âñòàòü íà êîëåíè íà êóøåòêó, ïîñòó÷àëà ïî àõèëëîâûì ñóõîæèëèÿì, ñî ñëîâàìè: «Âðåòå âû âñå, ó âàñ íè÷åãî íå äîëæíî áîëåòü», íàïèñàëà â êàðòå «Ðåêîìåíäóþ ê âûïèñêå». Âûïèñàëà ëåêàðñòâà «Áàêëîñàí» è åùå ÷åãî-òî, íå ïîìíþ óæå. ×åðåç ïàðó äíåé ìåíÿ âûïèñàëà òåðàïåâò. Ïîñîâåòîâàëà ïîòóñîâàòüñÿ íà ðàáîòå ïàðó äíåé è ñíîâà èäòè íà áîëüíè÷íûé. Íà ìîè æàëîáû ãîâîðèëà: «Âåðþ, âèæó, êàê òû õîäèøü, íî ÷åðåç âðà÷à óçêîãî ïðîôèëÿ ïåðåïðûãíóòü íå ìîãó, îáÿçàíà âûïèñàòü». Ñ 15 ìàÿ ÿ âûøëà íà ðàáîòó.
ß ïðèíèìàëà «Áàêëîñàí» ïÿòü äíåé. Âñå ïÿòü äíåé ìåíÿ áåçáîæíî øòîðìèëî. ß íå ìîãëà ðàáîòàòü, êðóæèëàñü ãîëîâà, ìåíÿ òîøíèëî. Áîëè â ïðàâîé íîãå ïðåêðàòèëèñü, íî (!!!) íîãà âäðóã îñëàáëà. Íà÷àëà «øëåïàòü» ïðàâàÿ ñòîïà. Êîëåíî ïîäâîðà÷èâàëîñü âíóòðü. Òàçîáåäðåííûé ñóñòàâ ïðîñåäàë. Íîãà ïðè ïåðåíîñå öåíòðà òÿæåñòè ïðîâàëèâàëàñü â òàç. Ìûøöû íå äåðæàëè íîãó êàê ïîëîæåíî. ß õîäèëà, êàê ñ ñèíäðîìîì ÄÖÏ. Øàòêî-âàëêî. Ñèëüíî õðîìàëà. Ìåíÿ òàêîé ïîðÿäîê âåùåé êðàéíå íå óñòðàèâàë. Êîðî÷å, ïèòü ëåêàðñòâî ÿ ïåðåñòàëà.
Ïðîðàáîòàâ íåäåëþ ÿ ðåøèëà, ÷òî íàäî ÷òî-òî ñ ýòèì äåëàòü. Ó êîëëåãè íà ðàáîòå áðàò ðàáîòàåò â ìåñòíîé äåòñêîé áîëüíèöå äèàãíîñòîì. Äîãîâîðèëàñü çà êîïåéêè ïî áëàòó 24 ìàÿ ñäåëàòü ÌÐÒ ïîÿñíè÷íî-êðåñòöîâîãî îòäåëà ïîçâîíî÷íèêà. È ïèçäåö, òîâàðèùè! Âîò è ñêàçàëèñü ìîè ïîõîäû áåç ïîäãîòîâêè
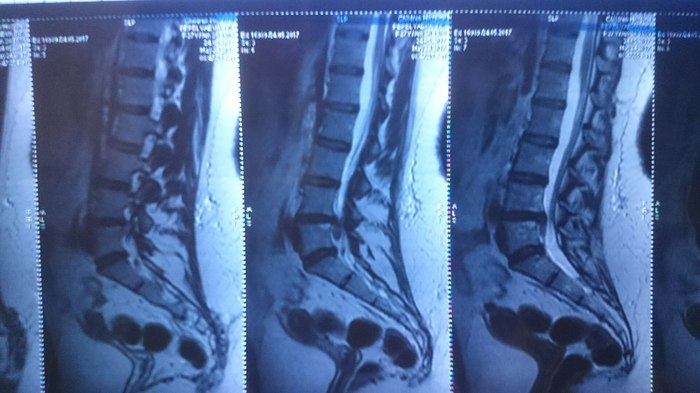
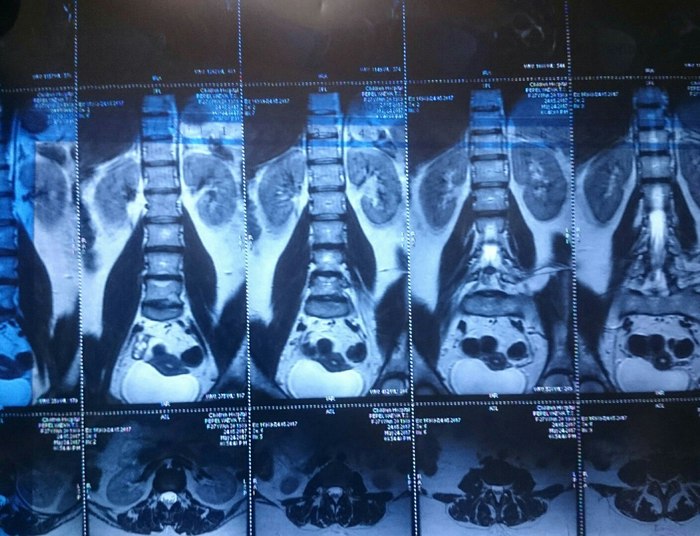

Âèòÿ (äèàãíîñò) âûñêàçàë ñâîå ìíåíèå: «ß, êîíå÷íî, íå íåéðîõèðóðã, íî ïî-ìîåìó òóò ó òåáÿ «æîïà». Ëåêàðñòâàìè ÝÒÎ íå âûëå÷èòü. Ñêîðåå âñåãî òåáå ñêàæóò èäòè íà îïåðàöèþ. Íî òû íå âåøàé íîñ. Ìîëîäàÿ, ñèëüíàÿ. Âñ¸ îê áóäåò». Êîíå÷íî, äëÿ ìåíÿ ýòî áûë øîê. ß è ïîñìåÿëàñü, è ïîïëàêàëà, è âñåì ïîçâîíèëà ìàìå, ïàïå, ïîäðóãå. Âñåì ïîæàëîâàëàñü. È ñòàëà äóìàòü.
26 ìàÿ ñî ñíèìêîì ÿ âåðíóëàñü ê òåðàïåâòó, áûëà ñäåëàíà çàïèñü â êàðòó î íàëè÷èè ãðûæè, äàíî íàïðàâëåíèå ê òîé æå âðà÷ó-íåâðîëîãó, âûïèñàí áîëüíè÷íûé ëèñò (ê ñëîâó íà ðàáîòó ÿ â ñëåäóþùèé ðàç âûøëà òîëüêî 11 îêòÿáðÿ). Ïðèøëà ê íåâðîëîãó ñóíóëà åé ïîä íîñ ñíèìîê, è âäðóã ñî ìíîé íà÷àëè ñîâåðøåííî ïî-äðóãîìó ðàçãîâàðèâàòü. È áåäíÿæêà-òî ÿ, è êàê òàêàÿ ìîëîäàÿ (ìíå 28) è âäðóã ñ òàêîé ãðûæåé. Ïîñòàâèëà íà î÷åðåäü â Ïåðìñêóþ êðàåâóþ êëèíè÷åñêóþ áîëüíèöó è â ÌÑ× ¹ 11 íà ïðèåì ê íåéðîõèðóðãó (ðåøèëè ïîñëóøàòü ìíåíèå äâóõ âðà÷åé, à íå òîëüêî îäíîãî). Äàëè íàïðàâëåíèå íà äíåâíîé ñòàöèîíàð è â êàáèíåò ôèçïðîöåäóð ñ äèàãíîçîì «ðàäèêóëîïàòèÿ» è «äîðñîïàòèÿ ïîÿñíè÷íîãî îòäåëà ïîçâîíî÷íèêà». Îòõîäèëà ÿ íà äíåâíîé ñòàöèîíàð äâå íåäåëè. Ñòîèò ëè ãîâîðèòü, ÷òî ëó÷øå ìíå íå ñòàëî) Íåâðîëîã ïàíèêîâàëà, ãîâîðèëà, ÷òî êîíñåðâàòèâíî ìåíÿ âûëå÷èòü, íàâåðíîå, íå ïîëó÷èòñÿ. Ïðèäåòñÿ îïåðèðîâàòü. À òàì êó÷à îñëîæíåíèé ìîæåò áûòü è áëà-áëà-áëà.
11 èþíÿ ÿ ïîïàëà íà ïðèåì ê íåéðîõèðóðãó â êðàåâóþ áîëüíèöó, 13 èþíÿ â ÌÑ× ¹ 11. Îáà âðà÷à â ãîëîñ ïîâòîðèëè îäíî è òîæå: «Êîíñåðâàòèâíîå ëå÷åíèå íå ïîìîæåò, íóæíî îïåðèðîâàòü. Íå áîéòåñü, õîäèòü âû áóäåòå. Íå òÿíèòå, ìîæåò ñòàòü õóæå. Âû ìîëîäàÿ, âîññòàíîâèòåñü. Òàêèå îïåðàöèè óæå íà ïîòîêå» è ò.ä. Ìàìà ìåíÿ èçíà÷àëüíî õîòåëà îòïðàâèòü îïåðèðîâàòüñÿ â Åêàòåðèíáóðã èëè â Òþìåíü. Òàì, ãîâîðÿò, õîðîøèå öåíòðû íåéðîõèðóðãèè. Îïåðàöèÿ áóäåò ñòîèòü îò 50 äî 70 òûñÿ÷. Òî÷íóþ ñóììó íèêòî íå íàçûâàë. ß äàæå ïåðåñûëàëà â Åêàòåðèíáóðã äîêóìåíòû, îáðèñîâûâàëà ñèòóàöèþ. Íî ïî÷åìó-òî òàì ìíå ñêàçàëè, ÷òî îïåðèðîâàòü íå íóæíî. Ìîæíî âûëå÷èòü. È çà ëå÷åíèå íàçíà÷èëè ñóììó 4 000 ðóáëåé. ß áîÿëàñü òÿíóòü âðåìÿ. Áîÿëàñü ïàðåçà êîíå÷íîñòåé. Âåäü äàëüøå íåèçâåñòíî ÷òî ìîæåò áûòü. Ó ìåíÿ ïîêà íåò äåòåé, íî âäðóã ñëó÷èòñÿ áåðåìåííîñòü, âåñ óâåëè÷èòñÿ è â ñàìûé íåïîäõîäÿùèé ìîìåíò ÿ ïðîñòî íå ñìîãó õîäèòü. Áûëî ðåøåíî îïåðèðîâàòüñÿ â Ïåðìñêîé êðàåâîé áîëüíèöå.  îòäåëåíèè íåéðîõèðóðãèè. Ãîñïèòàëèçàöèþ íàçíà÷èëè íà 27 èþíÿ. Îïåðàöèþ ïðèáëèçèòåëüíî íà 28-29. 30 èþíÿ ó ìåíÿ äåíü ðîæäåíèÿ) Âèäèìî, ñóæäåíî áûëî åãî âñòðåòèòü íà áîëüíè÷íîé êîéêå.
ß áûñòðî ñäàëà âñå àíàëèçû, ïðèåõàëà ñ âåùàìè 27 èþíÿ â áîëüíèöó. Ìåíÿ îñìîòðåëà ìåñòíûé íåâðîëîã , êàê íàçëî ó ìåíÿ âñå ãíóëîñü, áîëè íå áûëî è äàæå âðîäå áû ïîÿâèëàñü ÷óâñòâèòåëüíîñòü â ïàëüöå. Íî íåâðîëîã î÷åíü ïîæèëàÿ è, âèäèìî, î÷åíü îïûòíàÿ, íå ãëÿäÿ â ñíèìîê îïðåäåëèëà ãäå è êàêàÿ ó ìåíÿ ïðîáëåìà. Äîëãî òûêàëà â ìåíÿ èãîëêîé, ñòó÷àëà ïî êîíå÷íîñòÿì ìîëîòî÷êîì, çàäàâàëà âîïðîñû.  êîíöå ñêàçàëà, ÷òî 29 èþíÿ ìíå íàçíà÷åíà îïåðàöèÿ. Íàêàíóíå ñ 10 âå÷åðà íå ïèòü, íå åñòü, ñäåëàòü êëèçìó.
 8 óòðà 29 èþíÿ ñ ïåðåñîõøèì ãîðëîì, íàäåâ êîìïðåññèîííûå ÷óëêè, ÿ óñåëàñü æäàòü ìåäñåñòåð ñ êàòàëêîé. Ïðèåõàëè çà ìíîé â 9 óòðà. Ðàçäåëè, óëîæèëè, óâåçëè â îïåðàöèîííóþ. Ïîñòàâèëè êàòåòåð, êàïåëüíèöó, àíåñòåçèþ (îáùèé íàðêîç), íàäåëè òîíîìåòð. Íà ÷àñàõ 9.15. Ñêàçàëè, ÷òî îïåðàöèÿ áóäåò ïðîâîäèòüñÿ â ïîëîæåíèè ëåæà íà æèâîòå, îäíàêî, âñå ìàíèïóëÿöèè ïðîâîäèëè, ïîêà ÿ ëåæàëà íà ñïèíå. Êòî òàì ìåíÿ âîðî÷àë ÿ íå çíàþ. Ïðîñíóëàñü ÿ, êîãäà ìåíÿ çàâîçèëè â ïàëàòó.  ïàëàòå ìåíÿ óæå æäàëà ìàìà (ìû äîãîâîðèëèñü, ÷òî îíà áóäåò åçäèòü êî ìíå óõàæèâàòü, ïîêà ìíå íå ðàçðåøàò âñòàòü). Íàä ïàëàòîé ó íàñ âèñåëè ÷àñû. Âðåìÿ 11.15. Òî åñòü îïåðàöèÿ çàíÿëà íå áîëüøå äâóõ ÷àñîâ, ó÷èòûâàÿ, ÷òî êàêîå-òî âðåìÿ ÿ åùå îòõîäèëà îò íàðêîçà.
Îò íàðêîçà ÿ îòîøëà áûñòðî è áåç ïðîáëåì. Õîòåëîñü ïèòü, õîòåëîñü åñòü. À íåëüçÿ. Ïî èñòå÷åíèè äâóõ ÷àñîâ ìíå ðàçðåøèëè ïîïèòü è ÿ äàæå íàâåðíóëà ïîëòàðåëêè áîðùà) ñîí êàê ðóêîé ñíÿëî. Ê âå÷åðó â ïåðâûé ðàç â æèçíè ñõîäèëà â òóàëåò â ñóäíî. Î÷åíü äîëãî äóìàëà ïåðåä ýòèì, îðãàíèçì îòêàçûâàëñÿ ñïðàâëÿòü íóæäó â ïîëîæåíèè ëåæà))
Âîîáùå, íà êîíñóëüòàöèè íåéðîõèðóðã îáåùàë, ÷òî âñòàòü ìíå ðàçðåøàò íà òðåòèé, à òî è íà âòîðîé äåíü. Îäíàêî, îïåðèðóþùèé íåéðîõèðóðã ïðèõîäèë êî ìíå íà ïðîòÿæåíèå ÷åòûðåõ äíåé è ñëûøàëà ÿ òîëüêî: «Åùå ðàíî. Ëåæè ïîêà». ß ëåæàëà ÷åòûðå äíÿ. Ïàíèêîâàëà. Ïîòîì ìíå îáúÿñíèëè ÷åì áîëüøå æèðîâàÿ ïðîñëîéêà, òåì õóæå çàòÿãèâàåòñÿ øîâ. Òåì äîëüøå ïðèõîäèòñÿ ëåæàòü.
Âñå ÷åòûðå äíÿ ÿ âîðî÷àëàñü â ïîñòåëè êàê þëà. Íåñìîòðÿ íà òî, ÷òî âîðî÷àòüñÿ áûëî áîëüíî. Òàç íå îòðûâàëñÿ îò ïîñòåëè âîîáùå. Ïðàâóþ íîãó ïðîøèâàëî áóäòî ñïèöàìè. Íà ñïèíå ÿ ëåæàòü ñìîãëà òîëüêî íà òðåòèé äåíü. Íî÷üþ, äëÿ òîãî, ÷òîáû ïåðåâåðíóòüñÿ ñ áîêà íà áîê ÿ ïðîñûïàëàñü. Åæåäíåâíî ñòàâèëè îáåçáîëèâàþùåå íà íî÷ü. Ïîÿâèëîñü îíåìåíèå â ïðàâîé ãîëåíè, îò ùèêîëîòêè äî êîëåíà. Áóäòî íå ìîÿ íîãà âîîáùå. Ëå÷àùèé ñêàçàë, ÷òî ýòî íîðìà è ýòî ïðîéäåò â òå÷åíèå ïîëóãîäà.
Íà ïÿòûé äåíü ÿâèëñÿ âðà÷ è ËÔÊ, ñêàçàë, ÷òî ïîðà ïîäíèìàòüñÿ. Íà òîò ìîìåíò ó ìåíÿ óæå áûë îïûò âñòàâàíèÿ íà ÷åòâåðåíüêè â ïîñòåëè, ïðîâåäåíèÿ åæåäíåâíîé çàðÿäêè â ïîëîæåíèÿõ íà ñïèíå, æèâîòå, íà áîêó. Âðà÷ ïîêàçàë, êàê ïðàâèëüíî âñòàâàòü ñ ïîñòåëè. Ïðèãíàë ìíå õîäóíêè. Ïîìîã ïðàâèëüíî íàäåòü êîðñåò. Âñòàëà. È ÷óòü íå óïàëà. Êðîâü, âèäèìî, ê ãîëîâå ïðèëèëà. Èëè îòëèëà) Íå çíàþ, íî ïîêà÷íóëî ìåíÿ çíàòíî.  ãëàçàõ ïîòåìíåëî, ðåçàíóëî â îáëàñòè øâà, ïðîøèëî ìóðàøêàìè íîãè. Ìèíóòû òðè ÿ ñòîÿëà íà îäíîì ìåñòå. Çàòåì êîå-êàê ñ ïîìîùüþ ìàìû è âðà÷à ïðîøëà îò êîéêè äî äâåðè ïàëàòû è îáðàòíî. Ñíîâà ëåãëà. Õâàòèò, íàõîäèëàñü. Âîîáùå, ñêàçàëè, ÷òî â ïåðâûé äåíü íóæíî õîäèòü íå áîëüøå 15 ìèíóò çà ðàç. Íà÷èíàÿ ñ 5. È ïîñòåïåííî íàðàùèâàòü âðåìÿ ïðîãóëîê. Ïåðâûé äåíü äàëñÿ î÷åíü òÿæåëî. Õîäèòü áûëî áîëüíî. Ñõîäèòü â òóàëåò ïî ÷åëîâå÷åñêè ÿ íå ðèñêíóëà. Áîÿëàñü íàêëîíèòüñÿ. Áîëü â ñïèíå è íîãå íå îòïóñêàëà. Âå÷åðîì, ëåæà â ïîñòåëè, ÿ äàæå ïðîñëåçèëàñü. Âäðóã òàê è áóäó òåïåðü õîäèòü åëå-åëå ñ õîäóíêàìè èëè êîñòûëÿìè. Îäíàêî, âòîðîé äåíü äàëñÿ ëåã÷å. Íà òðåòèé ïîçâîíèëà ìàìå, ïîïðîñèëà íå åçäèòü. Ìîë, ñàìà ñïðàâëÿþñü.
Îòäåëüíûé ìîìåíò ýòî ïîâñåäíåâíûå åñòåñòâåííûå äåëà â ïîñëåîïåðàöèîííûé ïåðèîä. Êóøàòü ïðèõîäèëîñü ëåæà èëè ñòîÿ. Óìûâàòüñÿ íåóäîáíî. Íàãèáàòüñÿ íå ïîëó÷àåòñÿ. Ìûòüñÿ íåëüçÿ, ïîêà íàëîæåíû øâû. Îäåâàòüñÿ ìîãëà òîëüêî ëåæà. Õîäèòü â òóàëåò ïîâèñàÿ íà õîäóíêàõ íàä òîë÷êîì. Ñïëîøíîé ñòðåññ. È øîâ. Øîâ îòêàçûâàëñÿ çàæèâàòü, êàê ïîëîæåíî. Ñîõðàíÿëîñü ïîêðàñíåíèå è íåáîëüøàÿ âëàæíîñòü.
Âûïèñàëè ìåíÿ 7 èþëÿ. Ñíÿòèå øâîâ íàçíà÷èëè íà 15 èþëÿ. Äîãîâîðèëèñü, ÷òî ÿ ïðèåäó ñíèìàòü èõ ê ëå÷àùåìó, õîòÿ îáû÷íî ñíèìàþò â ïîëèêëèíèêå ïî ìåñòó æèòåëüñòâà õèðóðãè.
Åçäèòü â ìàøèíå, êñòàòè, ìîæíî áûëî òîæå òîëüêî ëåæà. Â îáùåñòâåííîì òðàíñïîðòå óïàñè áîæå.
Ñèäåòü íåëüçÿ ìåñÿö ïîñëå îïåðàöèè. Ìûëàñü ÿ â õîëîäíîé áàíå, ñòîÿ íà ÷åòâåðåíüêàõ, â êîðñåòå, íå òðîãàÿ âîäîé ìåñòî øâà.
Ïåðâè÷íûé øîâ ÿ çàïîðîëà. Òî ëè çàøèòî áûëî ÷åðåç îäíî ìåñòî, òî ëè ïîìîãëè ïëàñòûðè «Êîñìîïîð», êîòîðûå íèõðåíà íå äûøàëè, íî øîâ ïðè ñíÿòèè ðàçîøåëñÿ…
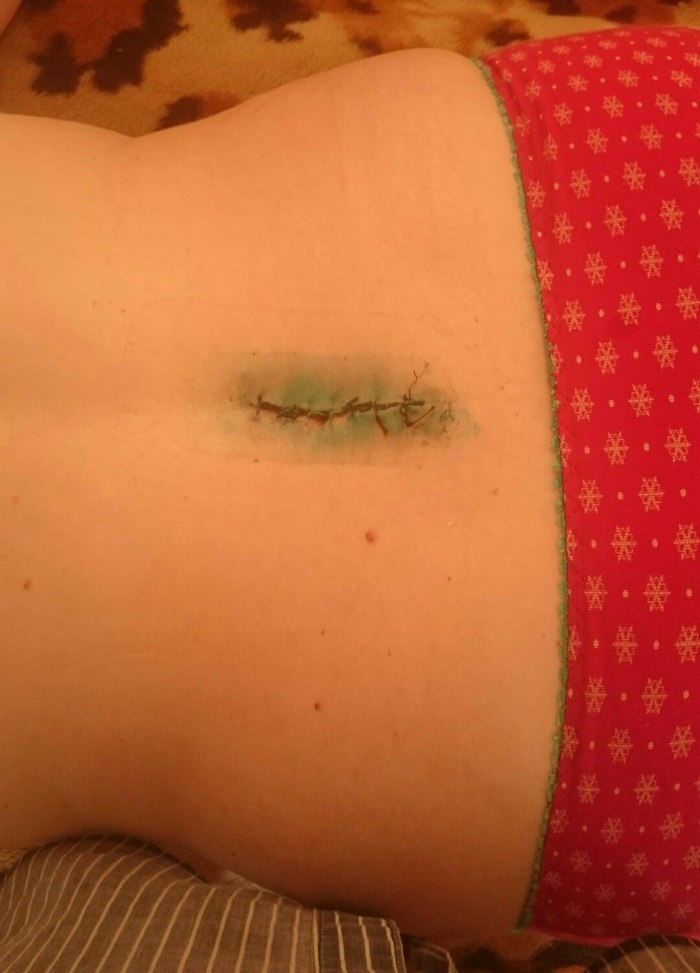
Ïðîøó ïðîùåíèÿ çà ôîòî â òðóñàõ. Íà ôîòîãðàôèè âèäíî, ÷òî â ñåðåäèíå êðàÿ øâà «çàïàäàþò», ñøèòî íå â ñòûê.
15 èþíÿ ìåíÿ ïîâåç â Ïåðìü ìóæ, ñíèìàòü øâû. Ïðèåõàëà, ïðèøëà â ïåðåâÿçî÷íóþ, äîæäàëàñü ìåäñåñòðó, òà îáðåçàëà íèòè, íàäàâèëà êîæó ñ äâóõ ñòîðîí îò øâà è âñå ðàñïîëçëîñü. Âîò ýòî ïðèêîë! Ïðèøåë ëå÷àùèé, ñêàçàë áóäåì çàøèâàòü çàíîâî. Âûòåðïèøü? À òî æ. È çðÿ ÿ ýòî. Óðåâåëàñü â êðàé. Âìåñòî 7 øâîâ íàëîæèëè 9. Íà òðåòüåì øâå ÿ ïîïðîñèëà àíåñòåçèþ ñêàçàëè «íå íóæíî». Îáúÿñíèëè ïî÷åìó, ñêàæó ñâîèìè ñëîâàìè ÷òî-òî òèïà, àíåñòåçèÿ ýòî æèäêîñòü, ýòî îòåê. Ïðè ââåäåíèè â êîæó êðàÿ øâà îòåêóò, ñòàíóò òîëùå, òêàíü ñîéäåòñÿ õóæå è çàæèâàòü áóäåò äîëüøå. Íó õðåí ñ âàìè. Øåéòå äàëüøå. Íàâåðíîå, ÿ íàâñåãäà çàïîìíèëà ýòè îùóùåíèÿ. Ïî îêîí÷àíèè ìàíèïóëÿöèé ìíå ïîñòàâèëè îáåçáîëèâàþùèé óêîë è îòïðàâèëè äîìîé.
Ïîêà çàæèâàë øîâ ìàìà ñòàâèëà ìíå óêîëû â ÿãîäèöó. «Ëèäàçó» è åùå ÷òî-òî. È â îäèí ïðåêðàñíûé ìîìåíò ïîïàëà â øèøêó, êîòîðàÿ îò óêîëîâ ïîÿâèëàñü. Áóêâàëüíî çà ñóòêè ïîäíÿëàñü òåìïåðàòóðà äî 39. Ìíå áûëî áîëüíî õîäèòü. ßãîäèöà ïîêðàñíåëà, êîæà ñòàëà ãîðÿ÷åé. Íà÷àëñÿ àáñöåññ. Íó òóò, ñëàâà áîãó, íà àâîñü íàäåÿòüñÿ íå ñòàëè, âûçâàëè ñêîðóþ, óâåçëè â ìåñòíóþ õèðóðãèþ (â Êðàñíîêàìñêå), òàì ïðîïèñàëè òàáëåòêè è ìàçü. Îáîøëîñü áåç âñêðûòèÿ. Åùå îäèí øîâ ÿ áû íå ïåðåæèëà)
Åùå ÷åðåç äâå íåäåëè øâû òàêè ñíÿëè. Åùå çà íåäåëþ øîâ çàæèë îêîí÷àòåëüíî. Áóêâàëüíî íà ñëåäóþùèé æå äåíü ïîñëå ñíÿòèÿ øâîâ ÿ ãàëîïîì ïîì÷àëàñü â áàíþ. Æàðêóþ. Ñ âåíèêîì. Ïî÷óâñòâîâàëà ñåáÿ ÷åëîâåêîì. Õîòü ìîÿ íåâðîëîã è âîïèëà, ÷òî â áàíþ íè â êîåì ñëó÷àå íåëüçÿ, òåì áîëåå ïàðèòüñÿ — ÿ âñå ðàâíî õîäèëà. Ïàðèëàñü. Øîâ, êîíå÷íî, áåðåãëà, âåíèêîì ïî íåìó ñî âñåé äóðè íå õëåñòàëà, ìî÷àëêîé íå òåðëà. Íî ïîñëå áàíè ñàìî÷óâñòâèå áûëî ãîðàçäî ëó÷øå.
Ïè âñòàâàíèè ñ ïîñòåëè ñîõðàíÿëîñü îíåìåíèå â ãîëåíè, äèñêîìôîðò â ïîÿñíèöå. Îòäàâàëî â ÿãîäèöó. Íî ïðåæíåé áîëè íå áûëî. Ïîÿâèëîñü íàòÿæåíèå â ñòîïå, êîëåíî ïåðåñòàëî ïðîâàëèâàòüñÿ âíóòðü. Òàçîáåäðåííûé ñóñòàâ íå ïðîñåäàë. Íî õîäèëà ÿ ñ íåáîëüøèì ïåðåêîñîì íà ïðàâûé áîê. 30 èþëÿ ÿ íà÷àëà ñàäèòüñÿ. Ïî òîìó æå ïðèíöèïó, êàê è íà÷èíàëà õîäèòü. Ïÿòü ìèíóò, äåñÿòü, ïÿòíàäöàòü Íà ñëåäóþùèé äåíü äâàäöàòü. Äâàäöàòü ïÿòü. Ïîë÷àñà, ñîðîê ìèíóò. Ê êîíöó íåäåëè ÿ ñèäåëà ïî ÷àñó. Ðèñîâàëà, âÿçàëà, øèëà, âûøèâàëà. Óáèâàëà âðåìÿ. Ïîñëå ìåñÿöà «ëåæàíèÿ» õîòåëîñü ÷åì-òî çàíèìàòüñÿ, ÷åñàëèñü ðóêè))
 íà÷àëå àâãóñòà ÿ ïåðååõàëà îáðàòíî äîìîé ê ìóæó. Óõîäà çà ìíîé òåïåðü îñîáî íå òðåáîâàëîñü. Ðàçâå ÷òî ñóìêè èç ìàãàçèíà òàñêàòü.
Áîëè â íîãå èñ÷åçëè âîâñå. ßãîäèöà íå áîëåëà. Îíåìåíèå â ãîëåíè íà÷àëî ïðîõîäèòü. Íåâðîëîã îöåíèëà ìîé øîâ è çàÿâèëà, ÷òî ïðèøëî âðåìÿ ïðîõîäèòü ðåàáèëèòàöèþ. Ïðåäñòîÿëî äâå íåäåëè ëåæàòü â ÌÑ× ¹ 11 â îòäåëåíèè âîññòàíîâèòåëüíîé ìåäèöèíû. Äîæäàëèñü î÷åðåäü. 6 ñåíòÿáðÿ ìåíÿ ïîëîæèëè íà ðåàáèëèòàöèîííîå ëå÷åíèå. Íè÷åãî îñîáåííîãî. Ðàñïîðÿäîê äíÿ â ýòîé áîëüíèöå áûë ïðèìåðíî òàêîé: ïîäúåì â 8 óòðà.  8.45 áàññåéí.  9.30 çàâòðàê.  10 .00 ËÔÊ.  10.45 çàíÿòèÿ íà òðåíàæåðàõ.  11.30 âèõðåâûå âàííû.  12 ýëåêòðîôîðåç.  13.30 ìàññàæ.  14.00 îáåä è äî âå÷åðà ñâîáîäíà. È òàê êàæäûé äåíü êðîìå âûõîäíûõ íà ïðîòÿæåíèè äâóõ íåäåëü. Ìîæíî áûëî åçäèòü êàê íà äíåâíîé ñòàöèîíàð, íî ìíå ïðåäîñòàâèëè âîçìîæíîñòü íàáëþäàòüñÿ êðóãëîñóòî÷íî.
Íå ñêàæó, ÷òî ìíå ýòî î÷åíü ïîìîãëî. Ê ìîìåíòó ãîñïèòàëèçàöèè ó ìåíÿ ïîÿâèëèñü áîëè ïî óòðàì â ïðàâîì òàçîáåäðåííîì ñóñòàâå. Ïðèõîäèëîñü êàæäîå óòðî êàêîå-òî âðåìÿ ðàñõàæèâàòüñÿ. È òîëüêî ïîòîì äåëàòü çàðÿäêó. Ïîñëå âûïèñêè áîëü ñîõðàíèëàñü. Ðàçâå ÷òî ìåíÿ íàó÷èëè, êàê ñ ýòîé áîëüþ áîðîòüñÿ ñ ïîìîùüþ ôèçè÷åñêèõ óïðàæíåíèé.
Ñïèñàëè ìåíÿ 22 ñåíòÿáðÿ. Òî åñòü íà âñå ïðî âñå óøëî ãäå-òî 4 ìåñÿöà. Ïîñëå âûïèñêè ÿ åùå â îòïóñê óøëà íà 2,5 íåäåëè, íà ðàáîòó âûøëà òîëüêî 11 îêòÿáðÿ, íî ýòî íå âàæíî.
 öåëîì, ÿ âñåì äîâîëüíà. Çà îïåðàöèþ íå çàïëàòèëà íè êîïåéêè. Âñå ñäåëàëè ïî ïîëèñó. Ëåêàðñòâà, êîðñåòû (ó ìåíÿ èõ òåïåðü äâà ïîæåñò÷å è ïîìÿã÷å), ÌÐÒ îáîøëîñü â êîïåå÷êó, êîíå÷íî. Íó, íå ñòðàøíî.
Îòäåëüíî õî÷ó ïîõâàëèòü ìåäèöèíñêèõ ðàáîòíèêîâ íåéðîõèðóðãè÷åñêîãî îòäåëåíèÿ Ïåðìñêîé êðàåâîé áîëüíèöû. Âîò ãäå íàñòîÿùèå âðà÷è. Âñå î÷åíü âåæëèâûå, ó÷àñòëèâûå, ê ìåäñåñòðàì ìîæíî îáðàòèòüñÿ â ëþáîå âðåìÿ ñ ëþáîé ïðîáëåìîé ïî ÷àñòè çäîðîâüÿ. Ëåêàðñòâà íå çàæèìàþò. ×óòü ïèñêíåøü ãðàäóñíèê ïîäìûøêó. Ó âñåõ ëåãêàÿ ðóêà) âñå áîëüíþ÷èå óêîëû ñòàâèëè àáñîëþòíî íå áîëüíî. Îïåðèðóþùèé õèðóðã òîæå îòëè÷íûé ìóæèê, õîòü è äîëãî íå äàâàë ìíå ïîäíÿòüñÿ ñ ïîñòåëè, çà ÷òî ÿ åãî íåíàâèäåëà ýòè ÷åòûðå äíÿ.
×òî ÿ èìåþ íà ñåãîäíÿøíèé äåíü.
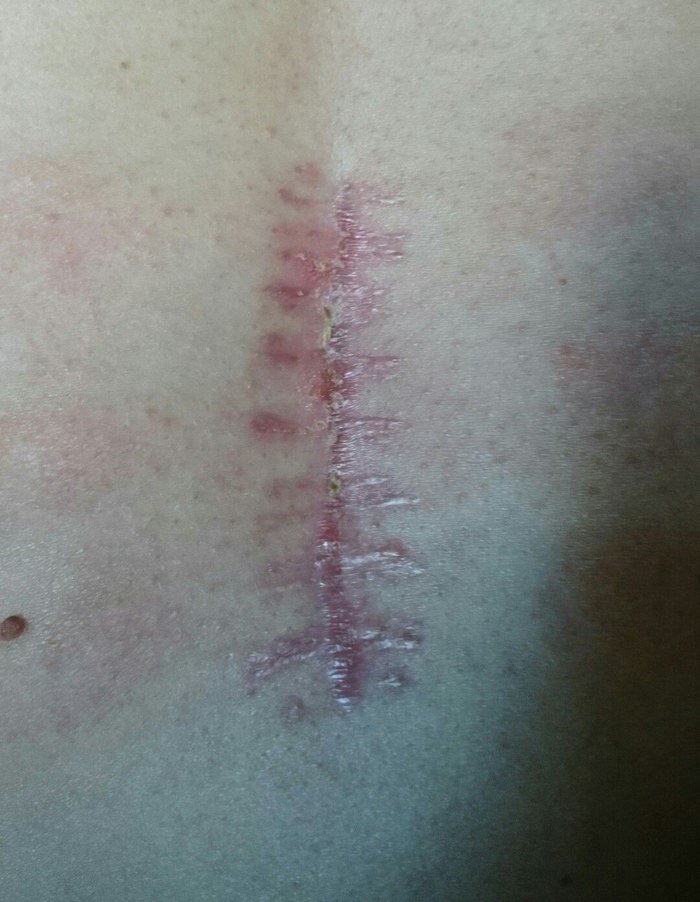
Ôîòî øâà íå ñîâñåì ñâåæåå, íî ìàëî ÷åì îòëè÷àåòñÿ, òîëüêî êîðî÷êà îòïàëà.
Áîëè â òàçîáåäðåííîì ñóñòàâå ïî óòðàì ïîêà ñîõðàíÿþòñÿ. Íåâðîëîã íàñòîÿëà íà ìîåì ïîõóäåíèè. Âñå-òàêè ëèøíèé âåñ ýòî êîëîññàëüíàÿ íàãðóçêà äëÿ ïîçâîíî÷íèêà. Åæåäíåâíàÿ çàðÿäêà — ïîæèçíåííî. Ñëàáûå ìûøöû ñïèíû = íîâàÿ ãðûæà. Íà ðàáîòå ÷åðåäîâàòü ÷àñ ðàáîòû äåñÿòü ìèíóò õîäüáû. Õîòü ïî êàáèíåòàì, õîòü íà ìåñòå, íå âàæíî. Ïåðèîäè÷åñêè äåëàòü ïðîèçâîäñòâåííóþ ãèìíàñòèêó (ðàáîòà ó ìåíÿ ñèäÿ÷àÿ).  òå÷åíèå ãîäà íå ïîäíèìàòü áîëüøå 5 êã.  èäåàëå âîîáùå âñþ æèçíü íå ïîäíèìàòü áîëüøå 5 êã, íî ýòî æå íåðåàëüíî Ïðî ïîõîäû ìíå íå ñêàçàëè çàáóäü. Ïîñîâåòîâàëè ïîäîáðàòü ðþêçàê ñ õîðîøåé ïîñàäêîé íà ñïèíó, ÷òîáû ÷ðåçìåðíûé âåñ íå òàê ñêàçûâàëñÿ íà ñïèíå. Íó è âåñ ðþêçàêà íå äîâîäèòü äî 25 êã, 15-20 êã è íåïðåìåííî ñ êîðñåòîì. Ðåçêèìè âèäàìè ñïîðòà íå çàíèìàòüñÿ. Ìîé ñïîðò òåïåðü éîãà, ïèëàòåñ, ïëàâàíèå, òðåíàæåðíûé çàë ñ àäåêâàòíûìè âåñàìè. Ñåé÷àñ ïîêà çàíèìàþñü éîãîé äâà ðàçà â íåäåëþ è ðàáîòàþ íàä ïîòåðåé âåñà. ßâêà ê íåâðîëîãó êàæäûå ïîëãîäà. Êàæäûå ïîëãîäà ëå÷åíèå â ÌÑ× ¹ 11 âñå â òîì æå îòäåëåíèè âîññòàíîâèòåëüíîé ìåäèöèíû. Âîò êàê-òî òàê.
Çà èçëîæåíèå ïðîøó ñòðîãî íå ñóäèòü.
Åñëè åñòü âîïðîñû æäó â êîììåíòàðèÿõ.
Âñåõ áëàã. Áåðåãèòå ñåáÿ è ñâîå çäîðîâüå.
Источник
При грыже поясничного отдела позвоночника операцию назначают достаточно редко, хоть и во много раз чаще, чем в грудном или шейном отделе. Ведь наибольшее количество межпозвонковых – именно поясничные. Нагрузка на нижнюю часть позвоночника очень велика, относительно верхних отделов. Особенное усиление нагрузки происходит в положении сидя, а если человек проводит так значительную часть своей жизни, патологии позвоночника – лишь дело времени. Самое опасное такое нарушение – межпозвоночная грыжа поясничного отдела.
Удаление грыжи может дать нужный эффект, но врачи всячески оттягивают момент назначения операции, стараясь решить вопрос консервативными методами. Риск при операции очень большой, доктора его понимают.
Показания к операции
Хирургическое удаление грыжи – очень ответственный шаг. Необходимо удостовериться в том, что он оправдан и необходим. Существуют различные показания к операции. Среди признаков необходимости хирургического вмешательства можно сделать условное разделение. Одни показания дают понять о том, что в скором времени придется делать операцию, и ждать уже смысла нет. Другие же показывают необходимость операции в ближайшие сроки, отказываться от операции в таком случае – обеспечить себе инвалидность или даже летальный исход.
Случаи, в которых скоро будет необходима операция по удалению грыжи поясничного отдела позвоночника, но можно немного повременить:
- Неэффективность классических видов лечения – медикаментозного, физиотерапевтического, народной медицины;
- Ярко выраженный болевой синдром, не спадающий уже несколько месяцев, который человек способен вынести без помощи антидепрессантов и наркотических болеутоляющих препаратов.
Случаи, в которых необходима срочная операция, когда в любую минуту может наступить сильное ухудшение состояния:
- Внушительные размеры межпозвоночной грыжи (более 10 мм);
- Нарушения работы органов таза, проблемы с мочеиспусканием и эрекцией (у мужчин);
- Снижение чувствительности в ногах, вялость, слабость, шаткость походки;
- Разрыв фиброзного кольца и вытекание пульпозного ядра в спинномозговой канал. Такая ситуация является очень опасной и без операции приводит к параличу.
Перед любой операцией обязательно проводят обследование с помощью магнитно резонансной или компьютерной томографии, а также необходимо сдать ряд других анализов. После хирургического вмешательства проводится дезинфицирование участка с целью обезопасить пациента от разного рода инфекционных поражений позвоночника.
Виды операций
Чтобы узнать, какая операция по удалению межпозвоночной грыжи поясничного отдела нужна пациенту, врач проводит ряд дополнительных обследований. Необходимо точно узнать размеры выпячивания диска, наличие разрыва фиброзного кольца, особенности сдавливания нервных окончаний и кровеносных сосудов. Важно также понимать, какой давности межпозвоночная грыжа и подойдет ли для ее удаления тот или иной метод.
Опираясь на показания точных обследований, индивидуальных осмотров и опросов больного, финансовое положение, врач определяет необходимый вид операции.
- Читайте также: как проводится операция на шейном отделе
Ламинэктомия
Эффективность такой операции очень высокая, пациентов редко одолевают рецидивы. Однако, ламинэктомию на сегодняшний день применяют очень редко. Все дело в том, что последствия могут быть довольно плачевными. В ходе данной операции по удалению грыжи пояснично — крестцового отдела позвоночника происходит глобальное разрушение структуры межпозвоночного диска и, возможно, части позвонка.
Удаление грыжи путем ламинэктомии эффективно, но после операции человек может испытывать дискомфорт при сидении или ходьбе, а также есть риск остаться инвалидом.
Во избежание многих неприятностей пациенту могут вставить имплантат, частично заменяющий утраченный межпозвоночный сегмент, возвращающий некоторую подвижность позвоночнику. Но структура все же немного нарушается. Также нарушение целостности структуры позвонка может привести к его небольшому смещению, постепенно приводящему к сколиозу. Все риски делают такой метод хирургического вмешательства не востребованным, врачи редко используют его. Но в некоторых клиниках все еще применяют ламинэктомию.
Микродискэктомия
Любая межпозвоночная грыжа поясничного отдела может быть устранена при помощи микродискэктомии. Такой метод предполагает действия в пределах межпозвонкового диска, не затрагивая позвонок.
Нейрохирург делает маленький разрез, через который производятся манипуляции при помощи очень тонких инструментов. Вспомогательной принадлежностью также являются микроскопы, которые помогают достичь максимальной точности и снизить риск повреждения костной, мышечной ткани, нервных окончаний. Еще одним плюсом является отсутствие шрамов после операции и короткий реабилитационный период. Пациент очень быстро чувствует улучшение состояния и снижение болевого синдрома.
Эндоскопия
Операция по удалению грыжи делается с использованием специального прибора – эндоскопа. Разрез при процедуре делается небольшого размера (до 5 мм). Все действия отображаются на экране компьютера, что позволяет достичь большой точности и не повредить структуру позвоночника. Пациент готов возвращаться в свой обычный жизненный режим через полтора – два месяца после успешного проведения операции.
- Советуем прочитать: эндоскопическое удаление грыжи позвоночника.
Лазерное удаление
Межпозвонковые грыжи, при которых еще не произошел разрыв фиброзного кольца, можно лечить при помощи лазерной хирургии. При помощи специального оборудование происходит воздействие на поврежденный диск. Действие высоких температур, создаваемых лазером, испаряет часть жидкости внутри диска и снижает выпячивание. Процесс реабилитации длится буквально несколько недель. Это замечательный вид оперативного вмешательства, но использовать его можно лишь в тех случаях, когда нет секвестрации.
- Читайте также: лечение межпозвоночной грыжи лазером.
Лазерное восстановление
При помощи лазерной хирургии можно не только удалять, но и восстанавливать хрящевую ткань. Современные нейрохирурги это доказали. Облучение лазером позволяет буквально «высушить» разрушенный межпозвоночный сегмент, уменьшая выпячивание и снижая давление на нервные окончания, кровеносные сосуды. Объем пульпозного ядра становится меньше, это снижает давление на внутренние стенки фиброзного кольца.
Если грыжа имеет небольшие размеры, которые еще поддаются такому лечению – лучше делать лазерную коррекцию.
Гидропластика
Такая операция подразумевает собой введение в межпозвоночный сегмент специального раствора, а потом откачивание его с поврежденными частями диска. В результате снижается объем пульпозного ядра и выпячивание сильно снижается. Спадает давление с нервных окончаний, болевой синдром проходит. Через 2 дня после операции можно смело отправляться домой. Последствия такой операции обычно только положительные.
Нуклеопластика холодной плазмой
Такая операция при грыже межпозвоночного диска длится до получаса. Происходит воздействие исключительно на поврежденный диск. При помощи специальной иглы вводится холодное плазменное вещество, уничтожающее деформированные элементы. Снижается выпячивание, действие низких температур быстро снимает болевой синдром. Пациент уже после операции чувствует себя гораздо лучше.
Реабилитационный период
После любой операции необходимо проходить реабилитацию, а хирургические вмешательства в структуру позвоночника требуют особо тщательного подхода. Нельзя нарушать предписания врача, это чревато рецидивом или другими нарушениями, возможно, даже более серьезными. Существует разделение реабилитационного периода на начальный и поздний. Временные рамки зависят от вида операции, но лучше придерживать рекомендуемых максимальных сроков.
Советуем прочитать: пояс при грыже поясничного отдела позвоночника.
Начальный период требует выполнения таких правил:
- Нельзя принимать положение сидя;
- Ни в ком случае не поднимайте предметы тяжелее чайника с чаем;
- Любая инициатива в дополнительном лечении может обернуться рецидивом;
- Необходимо носить поддерживающий корсет по нескольку часов в день, не дольше;
- Правильное сбалансированное питание, богатое витаминами вам сейчас необходимо, как никогда ранее;
- Отказ от вредных привычек.
Поздний этап дает некоторую свободу действий, но неоправданное поведение может свести на нет все предыдущее лечение.
- Возможно вы искали: мази при грыже поясничного отдела
Ряд правил для второго временного промежутка ( 2 мес. – 6мес. после операции):
- Сидеть можно максимум по 3 – 4 часа, далее делаются получасовые перерывы для лежачего положения;
- Любые падения или вибрационные нагрузки могут нанести непоправимый вред, такого следует избегать;
- Тяжести (от 7-8 кг) поднимать нельзя;
- По нескольку часов в сутки следует носить корсет для спины.
Соблюдая все правила, вы восстановите утраченное здоровье спины до такого уровня, чтобы можно было вернуться к повседневной жизни без боли.
- Возможно эта информация актуальна для вас: йога при грыже крестцового отдела
Результативность операции
Наиболее часто используется такой вид оперативного вмешательства, как микродискэктомия. Эффективен ли такой метод? Судя по отзывам пациентов и частоте использования именно такого хирургического вмешательства, микродискэктомия действительно почти всегда дает нужный результат.
Более 90% оперированных людей излечились от межпозвонковой грыжи и вернулись к нормальному образу жизни. Несомненно, есть и негативные отзывы, но таких очень мало. Всякое бывает, например человек не соблюдал должным образом правила реабилитации или попался не совсем компетентный нейрохирург, или же регенерационные способности организма очень слабые.
Существует много факторов, почему операция не дает нужного эффекта, но в целом такой метод заслуженно является самым популярным. Что же касается других методов, результаты тоже довольно позитивные. Главный недостаток многих других операций – невозможность проведения при больших размерах грыж или разрыве фиброзного кольца.
Осложнения
Любая операция на позвоночнике – огромный риск. Существует множество осложнений, если что-то пойдет не так. Такие случаи бывают достаточно редко, но о них нужно знать.
Вот перечень возможных осложнений при неправильном проведении операции или плохом оборудовании для нее:
- Сильные мигрени, сопровождающие пациента длительное время. Такой недуг случается по причине повреждения спинномозгового канала. Боль рано или поздно уйдет;
- Высыпания на коже в случае аллергии на какой либо компонент, используемый во время операции;
- Инфекционное поражение позвоночного столба при плохой дезинфекции инструментов;
- Онемение или паралич ног. Происходит при поражении определенных спинномозговых нервов;
- Рецидив грыжи диска.
Будет интересно: последствия удаления межпозвоночной грыжи.
Если у пациента снова появляются симптомы грыжи, начинается все с консервативного лечения. А в случае полной неэффективности – еще одна операция.
Цены и клиники
Стоимость операции при грыже поясничного отдела позвоночника может быть довольно внушительной, но несмотря на это лучше выбирать наиболее дорогой из доступных вариантов. Нельзя экономить на своем здоровье, тем более на здоровье позвоночника.
Негативные последствия чаще всего случаются именно при проведении самых бюджетных операций, где используется дешевое оборудование.
Цены на операции по удалению межпозвонковых грыж в России колеблются от 10 до 300 тысяч рублей. Также для зажиточных людей есть вариант операции за границей, например в Германии или Израиле. Цены конечно будут выше, но и риск намного меньше. Максимальная стоимость такой процедуры – 25 тысяч долларов.
Среди клиник в России можно отметить такие московские заведения, как Медси и Аксис, а среди клиник в Санкт – Петербурге – Мастерская здоровья. Есть отличная клиника в Германии – Effnerstrae.
Оперативное вмешательство помогло решить множество проблем с межпозвонковыми грыжами в поясничном отделе. Люди долгое время использовали консервативные методы, ощущая временный эффект, но операции в большинстве случаев давали нужный результат. Наибольшее количество позитивных отзывов именно о микродискэктомии. Такой вид операции не зря пользуется популярностью среди людей с грыжами межпозвоночных дисков.
| Пожалуйста, оцените статью |
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
Источник