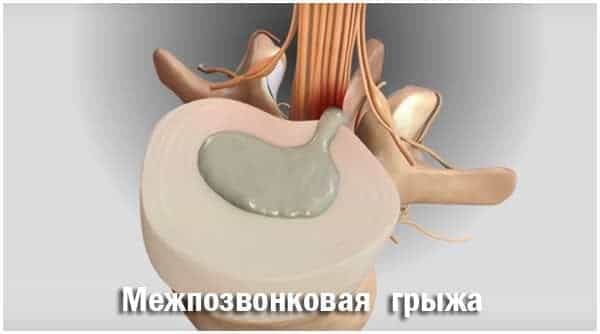
Вторичное поражение поясничного отдела позвоночника
Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутствие адекватных нагрузок, неблагоприятные метеорологические факторы (особенно перманентные, связанные с неудовлетворительными условиями труда и быта), врожденная или приобретенная патология опорно-двигательного аппарата и позвоночного столба, а также наличие избыточного веса и остеопороза. По своей распространенности в нашей стране хроническая вертебральная боль относится к числу массовых проблем здоровья населения.
Поясничная вертебральная боль, помимо первичного поражения позвоночника, может иметь «вневертебральное» происхождение — за счет вторичного вовлечения костно-хрящевых и нервных структур позвоночного столба.
Основные факторы и клинические формы поражения позвоночника
К первичным факторам поражения позвоночника — в частности, его пояснично-крестцового отдела — относятся очаговые или распространенные вертебральные изменения, связанные с самостоятельно возникшей патологией позвоночного столба. Среди них основным фактором является дистрофический вертебральный процесс (остеохондроз позвоночника).
Вторичные факторы поражения связаны с наличием экстравертебрального патологического процесса, также приводящего к развитию очаговых или распространенных изменений в позвоночнике. Наибольшее клиническое значение среди них имеют остеопороз и метастатическое поражение позвоночника.
Первый фактор (остеопороз) отличается значительной распространенностью среди женщин среднего, пожилого и старческого возраста. В то же время остеопороз позвоночника чаще всего протекает без развития неврологических расстройств, в связи с чем его клинические проявления редко являются поводом неврологического наблюдения. Второй фактор (метастатическое поражение) во много раз превышает частоту первичных опухолей позвоночника. В ряде случаев вертебральные нарушения метастатического происхождения попадают в сферу наблюдения невролога еще до установления диагноза основного заболевания. Схема — факторы и клинические формы первичного и вторичного поражения позвоночника — представлена на рис. 1.
Клинические проявления патологии пояснично-крестцового отдела позвоночника
В неврологической практике дифференциация форм вертебрального поражения начинается с определения вертебрального синдрома, с учетом особенностей которого проводится установление основного заболевания. Клинические проявления патологии пояснично-крестцового отдела позвоночника представляют собой 3 группы вертебральных синдромов (рис. 2):
собственно болевые;
корешковые монорадикулярные;
полирадикулярные.
Болевые (рефлекторные) синдромы
Болевые (рефлекторные) синдромы пояснично-крестцовой области, не сопровождающиеся очаговой неврологической симптоматикой, могут проявляться:
люмбалгией — острой, подострой или хронической болью в пояснично-крестцовой области (рис. 3), в некоторых случаях — люмбаго (резкой, внезапно возникшей поясничной болью — «прострелом»);
люмбоишиалгией— поясничной болью, иррадиирующей по дерматому седалищного нерва— n. ischiadicus (рис. 3);
кокцигодинией— болью в области копчика (рис. 3).
Корешковые синдромы (радикулопатии)
Корешковые синдромы (радикулопатии), вызванные поражением пояснично-крестцового отдела позвоночника, встречаются реже болевых поясничных синдромов. О наличии радикулопатии свидетельствуют симптомы выпадения чувствительной, рефлекторной и двигательной функций определенного спинномозгового корешка.
Проявления пояснично-крестцовых радикулопатий:
боль в поясничной области, иррадиирующая в ногу (вплоть до стопы);
гиперестезия или парестезия (чувство покалывания, ползания «мурашек»)— преимущественно в зоне боли;
гипестезия/гипалгезия — в основном в дистальном отделе иннервации корешка (наружный/внутренний край стопы);
асимметрия (за счет снижения) или отсутствие ахиллова и коленного рефлексов;
снижение мышечной силы— главным образом в мышцах разгибателях и сгибателях пальцев стопы.
Наиболее распространенные формы пояснично-крестцовых радикулопатий связаны с поражением пятого поясничного (L5) и первого крестцового (S1) спинномозговых корешков. Клинические различия данных радикулопатий касаются зон локализации боли и чувствительных расстройств, а также наличия ахиллова рефлекса, исчезающего при радикулопатии S1 (рис. 4).
Клинические особенности остеохондроза позвоночника
В подавляющем большинстве случаев развитие поясничных болевых и корешковых синдромов вызвано остеохондрозом позвоночника, особенно часто затрагивающим сочленения двух нижних поясничных позвонков и основания крестца (межпозвоночные диски LIV–LV, LV –SI).
Основные клинические проявления остеохондроза позвоночника, в разной степени ограничивающие двигательную активность больного, включают рецидивирующую или хроническую вертебральную боль, болезненную подвижность позвоночника, а также монорадикулярные неврологические расстройства.
Течение клинических проявлений остеохондроза позвоночника чаще всего циклическое — с чередованием периодов обострения и ремиссии (полной или частичной). Обострения, как правило, носят сезонный характер (осень и весна). Наибольшая частота обострений заболевания приходится на пятое десятилетие жизни. В большинстве случаев развитие обострений вертебральной патологии бывает предсказуемым — при нарушении режима, ограничивающего физические нагрузки и исключающего охлаждение.
Самой характерной клинической особенностью остеохондроза позвоночника как заболевания с хроническим, многолетним течением является неизбежность постепенного «затихания» вертебральной боли (обычно на рубеже 5–6-го десятилетий жизни). Данная особенность остеохондроза позвоночника обусловлена переходом текущего дистрофического процесса в заключительную стадию, стабилизирующую положение костных и мягкотканных структур позвоночного столба. В связи с этим регресс вертебральной боли часто сопровождается еще большим ограничением подвижности позвоночника. Сохраняющиеся после 50 лет боль и ограничения повседневной двигательной активности больного чаще всего бывают связаны с предшествующей травмой, иной формой поражения позвоночника или остеоартрозом тазобедренного сустава.
Наиболее неблагоприятной формой проявлений поясничного остеохондроза является развитие дискогенной компрессии структур позвоночного канала, в частности — конского хвоста, угрожающей тяжелыми неврологическими осложнениями и инвалидизацией больного. Компрессия структур позвоночного канала также может быть связана с вторичными формами поражения позвоночника (рис. 1).
Признаки острой компрессии структур позвоночного канала (в том числе конского хвоста):
возникновение двусторонней слабости и онемения ног, онемения в области промежности;
задержка моче- и калоотделения;
при компрессионном (компрессионно-ишемическом) поражении спинного мозга— самопроизвольное уменьшение боли, сменяющееся чувством онемения тазового пояса и конечностей.
Клинические особенности вторичного поражения позвоночника
Симптоматическая вертебральная боль, вызванная вторичным поражением позвоночника, в самом начале своего развития может протекать подобно проявлениям остеохондроза позвоночника. Наличие данной боли часто становится поводом для проведения физиотерапии, способной еще больше усугубить проявления основного заболевания.
Установлению симптоматического характера вертебральной боли способствуют:
тщательный анализ жалоб больного при «хронизации» и нарастании интенсивности вертебральной боли, а также ее атипичных проявлениях;
клиническое обследование больного при недостаточной эффективности проводимого лечения.
Атипичные вертебральные проявления (характерны для вторичного поражения позвоночника):
вертебральная боль:
–чаще возникает у больных старше 40, особенно 50 лет;
–постепенно нарастает;
–усиливается при движениях, сохраняется или усиливается в покое;
–дневная, а также ночная, в том числе «пробуждающая»;
–сопровождается локальной вертебральной болью — «болезненностью» или резкой болью в пределах одного или двух смежных позвонков при надавливании и «поколачивании» остистых отростков;
эффективность ненаркотических анальгетиков: в обычных терапевтических дозах — кратковременная, постепенно снижающаяся;
наличие экстравертебральной боли — паравертебральной, абдоминальной, внизу живота или паховой области;
сочетание с соматическими нарушениями:
–повышением температуры тела;
–общей слабостью, снижением аппетита, потерей массы тела;
–изменениями лабораторных показателей— ускорением СОЭ, анемией, лейкоцитозом.
Принципы лечения
Анальгетические средства
Основными анальгетическими средствами для устранения вертебральной боли являются нестероидные противовоспалительные препараты (НПВП). НПВП, как и другие обезболивающие препараты, обычно самостоятельно принимаются больными при усилении и возобновлении боли. Однако длительное применение анальгетических средств, повышающее риск развития осложнений лекарственной терапии, предусматривает контролируемое врачом применение НПВП.
На сегодняшний день в арсенале практикующего врача имеется широкий ряд НПВП, относящихся по механизму действия к «неселективным» противовоспалительным препаратам — блокирующим фермент циклооксигеназу (ЦОГ) и «селективным» — блокирующим изофермент ЦОГ-2. Эти препараты существенно различаются между собой соотношением преимуществ и недостатков, соответственно — выраженностью и продолжительностью лечебных эффектов и вызываемыми побочными действиями. Вероятно, более предпочтительными для больных с вертебральной болью (по доступности, эффективности и меньшей вероятности побочных эффектов) являются: среди «неселективных» НПВП — диклофенак, ибупрофен и кетопрофен, а среди «селективных» — мелоксикам.
Способы применения НПВП:
Диклофенак — внутрь 100–150 мг/сут (обычные таблетированные формы 25–50 мг, форма ретард — 100 мг); внутримышечно или подкожно; ректально; местно.
Ибупрофен — внутрь 1200 мг/сут; местно.
Кетопрофен — внутрь 150–300 мг/сут (обычная таблетированная форма 50 мг, форма ретард— 150 мг); внутримышечно; ректально; местно.
Мелоксикам— внутрь 7,5–15 мг/сут (однократно); внутримышечно; ректально.
Общим правилом для НПВП является применение пероральных форм во время или сразу после еды с достаточным количеством воды.
Длительность применения НПВП зависит от выраженности и продолжительности вертебральной боли. При остро возникшей боли в спине бывает достаточно кратковременного (в течение нескольких дней) применения НПВП. При наличии интенсивной, особенно корешковой боли, период применения одного и того же НПВП обычно составляет не менее 3–4 недель.
Наиболее вероятные побочные эффекты НПВП связаны с их воздействием на желудочно-кишечный тракт. Меньшая частота развития желудочной и кишечной диспепсии, а также желудочно-кишечного кровотечения отмечается при использовании мелоксикама.
Витамины группы В
Применение нейротропных витаминов группы В — распространенный в клинической практике метод лечения больных с поражением периферической нервной системы, в том числе неврологическими проявлениями остеохондроза позвоночника. Для проведения так называемой витаминотерапии традиционно использовался способ попеременного введения растворов тиамина (витамина В1), пиридоксина (витамина В6) и цианокобаламина (витамина В12) — по 1–2 мл внутримышечно с ежедневным чередованием каждого препарата — в течение 2–4 недель. Недостатки такой схемы уже давно известны — малые дозы и частые инъекции приводят к низкому комплайенсу.
В настоящее время чаще применяется поликомпонентный препарат «Мильгамма», каждая ампула которого содержит по 100 мг тиамина и пиридоксина и 1000 мкг цианокобаламина, а также лидокаин, обеспечивающий местноанестезирующий эффект при внутримышечном введении препарата. Мильгамма, обладающая антиноцицептивным (вероятно, серотонинергическим) действием, применяется при острой, рецидивирующей и хронической вертебральной боли. Ввиду установленного влияния Мильгаммы на процессы регенерации нервных волокон и миелиновой оболочки, данный препарат особенно широко используется при вертебральных и экстравертебральных формах поражения периферической нервной системы.
Мильгамма композитум — для перорального приема, включает бенфотиамин (жирорастворимая форма витамина В1, сохраняющая свою фармакологическую активность после всасывания в желудочно-кишечном тракте) и пиридоксин. Наличие этих двух компонентов обеспечивает эффективность дальнейшей терапии (в течение 6 недель, после курсового применения препарата «Мильгамма».
Схема лечения:
Мильгамма — внутримышечно 2 мл, ежедневно, в течение 10 или 15 дней.
Мильгамма композитум — внутрь, по 1 драже 3 раза в день, в течение 6 недель.
Немедикаментозные методы лечения
При обострении вертебральной боли и ее обратном развитии наряду с медикаментозным лечением попеременно и в различной последовательности проводятся физиотерапия (включая массаж), иглотерапия и мануальная терапия. Одновременно с этим должна проводиться постепенная, не усиливающая выраженности боли, двигательная активизация, являющаяся для больного действенным методом «самопомощи», а вне обострения — методом предупреждения хронической вертебральной боли.
Хирургические методы лечения
Хирургические методы лечения вертебральной патологии могут носить плановый или экстренный характер. Плановый порядок проведения хирургического вмешательства определяется относительно стабильной клиникой вертебральной патологии, требующей радикального удаления или доступной для хирургического воздействия.
Целью проведения подобных операций (на поясничном уровне) является:
декомпрессия спинномозговых корешков при их дискогенном сдавлении или стенозе позвоночного канала;
удаление опухоли позвоночника, спинного мозга, спинномозговой оболочки или корешка, которая не сопровождается признаками нарастающей компрессии.
Большинство хирургических операций на позвоночнике проводится по поводу хронической или часто рецидивирующей поясничной боли. Основным аргументом в пользу выбора хирургического лечения обычно является «исчерпанность» всего арсенала доступных для данного случая консервативных методов.
При принятии решения о проведении хирургического лечения — радикального, но значительно более дорогостоящего, — необходимо учитывать:
определенную вероятность возобновления вертебральной боли (в том числе в области других позвонков) после проведения хирургической операции;
возможность постепенного самопроизвольного ослабления и даже полного регресса вертебральной боли без проведения хирургического вмешательства;
существенную зависимость результатов хирургического лечения, даже методически успешных операций, от преморбидного статуса больного: послеоперационное сохранение и возобновление вертебральной боли характерно для больных с ипохондрическими и депрессивными расстройствами, алкогольной зависимостью, а также имеющих сопутствующую соматическую патологию.
Необходимость проведения экстренного хирургического вмешательства возникает при остром развитии неврологических расстройств, обусловленных компрессией спинного мозга и конского хвоста. При отсутствии радикального лечения, на фоне дальнейшего нарастания спинномозговой и полирадикулярной симптоматики, возможно развитие необратимых неврологических нарушений. Однако проведенная в экстренном порядке хирургическая операция позволяет устранить остро возникшую компрессию спинного мозга, его сосудов и конского хвоста, и обеспечить восстановление двигательных, чувствительных и тазовых функций.
Ю. В. Грачев, доктор медицинских наук
В. И. Шмырев, доктор медицинских наук, профессор
НИИ ОПП РАМН, МЦ Управления делами Президента РФ, Москва
Купить номер с этой статьей в pdf
Источник
Раковые опухоли считаются одной из главных причин смертности в мире. Онкология в России по количеству летальных исходов занимает непочётное второе место после патологий сердечно-сосудистого аппарата. По прогнозу онкологов в будущем рак грозит 20% мужчин и 17% женщин.
Неотъемлемыми спутниками раковой опухоли становятся метастазы. Их появление говорит о переходе злокачественного процесса на третью либо четвёртую стадии. Из всего количества онкобольных у каждого пятого процесс метастазирования в другие органы уже запущен. При неоказании срочной помощи продолжительность их жизни составит лишь 5-12 месяцев.
Пугающая цифра – 20% страдающих раком людей живут с метастазами. И это несмотря на то, что медицина шагнула далеко вперёд, придуманы прогрессивные методы лечения рака, отдельные виды удаётся излечить практически без последствий для больного.
Ежегодно увеличивается строительство онкологических центров, выделяются денежные средства для лечения и профилактики злокачественных опухолей. Ухудшающиеся экологические условия в мегаполисах и промышленных центрах, рост количества курящих (как активно, так и пассивно), преобладание в магазинах продуктов консервированных и содержащих различные химикаты (консерванты, загустители, эмульгаторы, стимуляторы и т.д.) сводят на нет все усилия по борьбе с опасным недугом. Более того, приводят к повторному появлению патогенеза.
Наиболее подвержены рецидивам в указанной области молодые люди, дети и средневозрастная категория людей. У пожилых из-за возрастного замедления метаболизма данный эффект заметно снижен. Наиболее частыми разновидностями рака с метастазированием в другие части человеческого тела становятся виды, запускающие вторичный процесс в печени и позвоночнике. Эти многофункциональные органы играют огромную роль в жизнедеятельности людей. С появлением опасных патологий в них дальнейшая жизнедеятельность тела невозможна. Но если излечение печени порой случается, благодаря умению органа восстанавливаться постепенно, позвоночник подобной способности не имеет.
Значение позвоночника и функционал
Позвоночник – это центральная часть скелета, опора организма. Благодаря особенному строению человек способен принимать вертикальное положение, двигаться. Внутри позвонков находится спинномозговая жидкость с нервами. Позвоночник состоит примерно из пяти отделов и 34 частей.
Функции позвоночника подразделяются на: защитную, опорную, двигательную, амортизационную и обменную. Рассмотрим каждую в отдельности.
Защитная
Внутри позвонки полые, там располагается спинномозговая жидкость и нервные окончания (корни), без которых функционирование организма невозможно. Значит, ствол позвоночника защищает содержимое от внешних воздействий. При нарушении защиты передача нервных импульсов к другим органам тела искажается, развиваются различные недомогания.
Опорная
Позвоночник – изогнутая ось, несущая на себе вес всего скелета. Это как бы стержень, основание, к которому крепится голова, плечевые кости, тазобедренная часть. О позвоночник опираются брюшные и грудные органы. Для сравнения возьмём дерево – его ствол выполняет функции человеческого позвоночника. Многие заболевания способны нарушать функции других систем. Так, сдавливание позвонков негативное воздействует на нервную систему.
Двигательная
Своеобразное строение позвонков, их сопряжение с межпозвоночными дисками и суставами в совокупности обеспечивают подвижность всех частей тела. Появление дефектов в одном элементе приводит к частичному нарушению либо ограничению двигательной способности в целом.
Амортизационная
За счёт изгибов (лордоза и кифоза), своеобразного строения позвоночных дисков и мышц позвоночник способен смягчать силовые нагрузки (от бега, прыжков, ударов) и приглушать (гасить) резкость движений.
Обменная
Внутри спинномозговой жидкости происходят обменные процессы, значит, частично позвоночник также участвует в этом процессе.
Вторичное поражение позвоночника
На позвоночнике лежит огромная ответственность, и из-за близости лимфатической и кровеносной систем 14% вторичных поражений приходится на его разные отделы.
Рак позвоночника
Метастазы в позвоночнике – это движущиеся патологические клетки злокачественной опухоли, попавшие в отделы и образовавшие там вторичные очаги поражения. По воздействию на кости подразделяются:
- остеолитические метастазы разлагают костные ткани, уменьшая размеры позвонков;
- остеобластические или остеосклеротические, которые наоборот заставляют ткани разрастаться, уплотняя кости и образуя наросты на костных тканях.
За всё время наблюдений врачи вывели основные виды онкологических опухолей, с высокой долей вероятности приводящие к образованию метастазов в позвоночнике:
- онкология дыхательных путей (злокачественный рак лёгких);
- злокачественные новообразования выделительной системы (в частности почек);
- первоисточником рака является молочная или предстательная железа;
- патологическая опухоль системы пищеварения (желудочный, поджелудочный рак);
- злокачественные опухоли на щитовидной железе.
Пути попадания патологических клеток в тело позвонков подразделяются на:
- лимфогенный – с помощью лимфатического потока;
- гематогенный – по сосудам с кровью;
- имплантационный – здоровые клетки соседнего органа замещаются онкологическими;
- ретроградный – противоположный движению крови и лимфы;
- периневральный – распространение происходит по естественным пустотам и щелям;
- комбинированный (к примеру, лимфогенный + гематогенный).
Заражение позвоночного столба обусловлено близостью лимфатической и кровеносной систем, поэтому попадание патологических элементов происходит описанными способами. Ещё вероятен периневральный – т.к. здоровых щелей и трещин в позвонках немало.
Признаки метастазирования в позвоночнике
Симптомы и проявление метастазов в разных отделах позвоночника сильно отличаются, поэтому расскажем отдельно обо всех имеющихся признаках. Общей станет лишь возрастающая боль, усиливающаяся в ночное время.
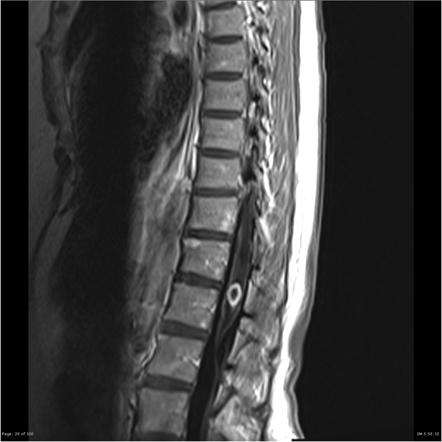
Метастазы в позвоночнике
Вторичный очаг в шейном отделе
Из-за того, что в шейном отделе патогенез прогрессирует с огромной скоростью, разрастание ткани приводит к раннему появлению неприятных ощущений сдавливания позвонков, потом перерастающих в болевые. При поворотах и наклонах интенсивность боли возрастает, и происходит пульсирующая отдача в руки и ноги, с возможным параличом. В дальнейшем добавляются головные боли, головокружения, появляется непроходящий шум.
Онкологическое поражение в грудном отделе
Изначально признаки патологии не проявляются, позднее начинает болеть область между лопаток. Из-за роста происходит защемление нервных окончаний, влекущих за собой неврологию (пропадает чувствительность кожи грудины), круговая боль отдается в ребрах, начинается кифосколиоз, идёт давление на лёгкие, происходит их сдавливание и как следствие ощущается недостаток воздуха.
Симптоматика появления новообразований в поясничном отделе
Из-за близости почек появляющиеся боли приписываются к их патологиям. Разрастание ткани происходит быстрыми темпами. Начинаются прострелы в спине, иррадиирующие в нижние конечности. Движения становятся скованными из-за усиливающихся болевых синдромов. Ослабление костной ткани провоцирует внутренние переломы от сжимающих усилий. Это ведёт к частичному либо полному параличу ног. Полный паралич двигательной системы появляется практически перед смертью.
Если пациент находит хотя бы один симптом, сопровождающийся чувством сжатия позвоночника, необходимо обратиться к квалифицированному врачу либо проверить свои догадки, сходив на МРТ или на КТ. Метастазирование позвоночника развивается быстрыми темпами, и требуется своевременное лечение.
Виды метастазов в позвонках
Методы диагностирования метастатических процессов
Очень часто происходит, что изначально диагностируются метастазы в позвоночнике, а потом, исходя из вида и области вторичного поражения, находят первичный раковый орган. Происходят случаи, когда изначальной опухоли при жизни пациента не выявляют. Точными инструментами определения метастазов считаются:
- УЗИ – ультразвуковое исследование позвонков, межпозвоночных дисков и суставов.
- КТ – компьютерная томография проводится по отделам.
- МРТ – магнитно резонансная томография также охватывает какой-то определённый отдел и детально передаёт вовлеченность в злокачественный процесс нервных волокон и стволов.
- Анализ крови на онкомаркеры.
- Прощупывание позвоночника (пальпация) – позволяет выявить уплотнения и наросты.
- Биопсия спинномозговой жидкости даёт полную картину и помогает понять, проникли ли злокачественные клетки в неё и насколько глубоко это поражение.
- Сцинтиграфия – введение контрастного вещества в определённый участок с последующим спецосвещением.
- Остеоденситометрия – метод, выявляющий плотность костных слоев.
Наиболее информативна пункция, проведение которой сопряжено с огромной опасностью, поэтому проводить её должен только врач высшей категории, в противном случае возможно поражение позвонка, и как следствие обездвиживание.
Лечение и прогнозы
Лечение метастазов в позвоночнике возможно, но сопряжено со сложностями. Прогноз во множестве случаев негативный. Выживаемость после проведённых с метастазами процедур составляет 20%. Для достижения успеха необходимо выбрать высокотехнологичный онкологический центр, который использует последние достижения в области техники и лечения рака, регулярно повышает квалификацию своего персонала.
Результат зависит от соблюдения предписаний врача, количества метастазов в позвоночнике и их наличия в других органах. Необходима информация о том, поддаются ли первичный раковый очаг и метастазы в других органах (при их наличии) лечению.
Все процедуры направлены в первую очередь на:
- удаление симптомов боли либо снижение её интенсивности;
- сохранение двигательных функций организма;
- снятие напряжений в позвоночном столбе из-за возможного сжатия спинномозговой жидкости;
- сохранение качества и увеличение сроков жизни.
Способы, используемые для удаления метастаза в позвоночном столбе, идентичны методам, применяемым в других видах рака. Клетки при воздействии на них лекарственными препаратами видоизменяются и приобретают иммунитет против вводимого средства. Чтобы погубить мутировавшие организмы, применяют комплексное лечение (иммунотерапию, химию, облучение и гормоны). В этом случае достигается максимальный эффект. Если останется хотя бы одна видоизмененная клетка, процесс может возникать повторно. У каждого из представленных способов есть преимущества. Ниже ознакомимся с каждым из них.
Хирургический
Подобное вмешательство показано при сильном сдавливании позвоночника, влекущем за собой его искривление и разрушение. К данному типу лечения прибегают крайне редко, в случаях, когда ни один из других методов не принес ожидаемых улучшений. Проводятся операции на небольшие метастазы с применением эндоскопа, в случае, когда размер превышает пределы, используют обычный скальпель. Метастазы отсекают, впоследствии для исключения рецидива проводят сеансы химиотерапии или радиоактивного облучения.
В некоторых случаях для восстановления функции позвоночного столба используют дополнительные приспособления (имплантаты), увеличивающие его прочность, либо возвращающие изначальное положение. В этом случае может помочь вертебропластика, когда вместо имплантатов используют специальный костный цемент. При болях или повреждениях в позвонке этот метод применять нельзя.
Иммунотерапия
Суть способа сводится к восстановлению иммунной защиты организма. При образовании ракового очага вырабатывается вещество, тормозящее действие иммунной системы. При терапии с помощью иммуномодуляторов происходит снятие ограничения и активизация защитных процессов.
Химиотерапия
Без химических препаратов не обходится ни одно лечение онкологических заболеваний. Оно направлено на уменьшение размеров новообразования, а соответственно и на понижение интенсивности болевых ощущений. При небольших размерах метастаза могут использовать метод химической эмболизации. В сосуд через специальную иглу вводят вещество, обладающее свойством закупоривать сосуд, питающий злокачественную опухоль. Из-за нехватки кислорода опухоль погибает.
Радиотерапия
Метод, при котором главным действующим веществом являются лучи, которые воздействуя на ДНК опухолевой клетки, разрушают опухоль или останавливают её рост. Имеет отложенный эффект, когда распад опухоли происходит две-три недели спустя, после радиотерапии. Луч стараются направлять только на рак, так как негативное воздействие может повлиять и на здоровые клетки. При метастазах в позвоночнике метод используют вкупе с химиотерапией, гормонотерапией и иммуностимуляторами. В отдельных случаях проводят радиоэмболизацию.
Гормонотерапия
Гормональная терапия – введение гормонов в организм, под их воздействием гормонозависимая опухоль останавливает свой рост, иногда и теряет размеры.
Радиочастотная абляция
В данном случае в патологическую область позвоночника вводят электроды (радиочастотные) и подают ток и колебания, повышающие температуру. Под её воздействием патологический патогенез останавливается, распадается. Здоровые клетки не страдают. Процесс ведут под контролем УЗИ.
Продолжительность жизни, в случае успеха, возможно увеличить от трёх до пяти лет (если метастазов одиночный). Если процесс лечения затянуть, то медицинская помощь будет направлена только на снятие симптомов боли.
Без подробной диагностики ни один врач не возьмется сделать прогноз срока жизни и назначить адекватное лечение, потому что опухоль в позвоночнике усиленно прогрессирует. Возможно, пациент находится на пороге смерти.
При любых прогнозах, даже если в лечении отказали, оставив лишь обезболивание, нужно уметь сохранять оптимизм и доживать остаток по возможности полноценно. Чудеса случаются, пусть и редко. Излечения полного не произойдёт. Но организм перезапустит иммунный процесс, который начнёт активно бороться и самостоятельно остановит рост новообразований. Такие случаи известны науке.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник