Зарядка при корешковый синдром поясничного отдела
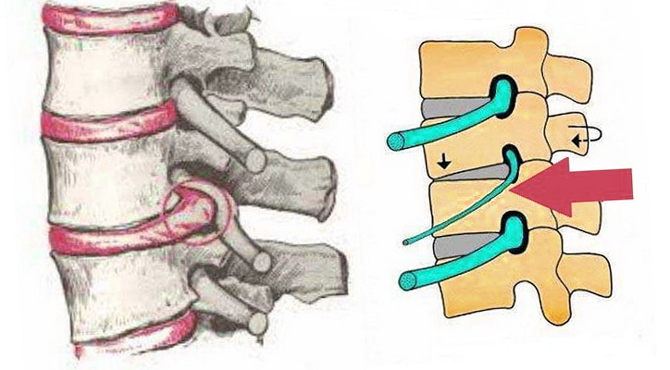
Осложнением заболеваний позвоночника, в частности, остеохондроза, является корешковый синдром. Он возникает вследствие раздражения корешков и нервов.
У больного появляются сильные боли, мышечные спазмы, парезы. Человек может полностью потерять подвижность.
Остеохондроз с корешковым синдромом
Корешковый синдром — это не отдельно заболевание, а комплекс симптомов, возникающих при защемлении спинномозгового корешка. Патологию следует дифференцировать от радикулита, при котором наблюдается воспаление нерва. Корешковый синдром проявляется компрессией нервов. Поэтому недуг чаще называют радикулопатией (поражением корешков).
Наиболее часто встречается поражение пояснично-крестцового отдела, на втором месте по частоте — шейный корешковый синдром. Грудной диагностируется очень редко. Обычно синдром поражает людей среднего возраста (30-60 лет). Но в последнее время наблюдается тенденция к омоложению недуга.
Причины
Чаще всего КС развивается на фоне остеохондроза. При этом заболевании происходят дистрофические изменения в позвоночных хрящах, уменьшается высота межпозвоночного диска, нарастают остеофиты. Результатом становится компрессия нервов. Также причинами корешкового синдрома становятся:
- Грыжи позвоночника.
- Травмы спины.
- Врожденные аномалии строения позвоночного столба.
- Инфекционные поражения (остиомиелит, туберкулез).
- Опухоли, кисты в позвонках.
- Остеопороз.
- Эндокринные заболевания.
- Патологические искривления позвоночника (сколиоз, кифоз).
- Другие патологии развития скелета (плоскостопие, разная длина ног).
Другими словами, корешковый синдром может быть первичным, то есть сдавление происходит в самих позвонках или вторичным, возникшим из-за отечности близлежащих тканей.
Также выделяют ряд факторов, способствующих повышению риска компрессии нервов:
- Длительное нахождение на холоде.
- Избыточный вес.
- Чрезмерные нагрузки на позвоночник.
- Неправильное распределение нагрузки на спину (сидение в одном положении за столом, ношение сумки на одном плече).
- Ношение неудобной обуви.
- Неправильное питание с недостатком минералов.
Безусловно, недуг появляется не сразу, сначала должны произойти изменения в дисках или телах позвонков, потом увеличивается давление на спинные нервы.
Симптомы
Признаки корешкового синдрома трудно спутать с другими болезнями. Главный симптом — боль в месте защемления, ирригирующая в разные части тела. Характер боли резкий, стреляющий. Болевой синдром усиливается при движении, подъеме тяжестей, эмоциональном напряжении. В месте защемления образуется мышечный спазм, отек тканей, локальное повышение температуры.
Справка: еще один характерный признак — нарушение чувствительности в месте, которое иннервируется защемленным нервом. При длительной компрессии развивается мышечная слабость, мышца усыхает и атрофируется.
Локализация болей зависит от того, в каком отделе позвоночника произошло защемление. Если нерв сдавлен в области поясницы или крестца, то боль возникающая на этом участке, отдает в пах, ягодицы, бедро, голень, стопу. Со стороны защемления в ноге чувствуется покалывание, теряется чувствительность. Постепенно мышца атрофируется, это проявляется уменьшением объема бедра с пораженной стороны.
При грудном синдроме боли имеют постоянный характер, распространяются на область груди, желудка, лопаток. Нередко пациенты путают корешковый синдром с сердечными болями. Шейное поражение отличается постоянными головными болями, распространяющимися на область плеч и лопаток. Больной ощущает «прострел» в руку, снижается чувствительность конечности, в руке развивается слабость мышц, снижается подвижность.
Диагностика
Первоначально врач может поставить диагноз на основании внешних признаков и жалоб пациента. При пальпации позвоночника, движениях и вибрации (смех, плач) болевой синдром усиливается.
Также вертебролог проверяет пациента на наличие таких симптомов, как Синдром Ласега. Когда больной лежит на спине и пытается поднять вверх прямую ногу, происходит натяжение нерва. При корешковом синдроме возникает резкая боль в пояснице и ноге. Еще один диагностический метод — проверка симптома натяжения Нери. Лежащий на спине пациент начинает сгибать шею, пытаясь дотянуться подбородком до груди. Если в области поясницы появляются болезненные ощущения, то диагноз КС подтверждается.
Для подтверждения диагноза больному назначаются следующие инструментальные методы:
- Рентген позвоночника. Его делают в двух проекциях. На снимках визуализируются патологии позвоночника: сколиоз, болезнь Бехтерева, остеохондроз, опухоли, травмы.
- УЗИ позволяет обнаружить очаг воспаления, нарушение кровотока, опухоли и кисты в позвонках.
- МРТ, КТ — наиболее информативные методы. На послойных снимках хорошо видно грыжу, поражения тканей вследствие инфекционных болезней, туберкулеза. Также можно уточнить характер опухоли.
- Миелография. Это рентгеновский метод, исследующий состояние спинно-мозгового канала. Туда вводится контрастное вещество и делается снимок участка. Если присутствует опухоль, то в этом месте продвижение контраста по ликвору прекращается.
- Анализ крови. В крови присутствуют признаки воспаления: повышение лейкоцитов, СОЭ.
Лечение
Основная задача терапии — обеспечение декомпрессии. Также необходимо купировать болевой синдром, снять мышечный спазм. После этого приступают к восстановлению поврежденной хрящевой ткани. Обычно врачи стараются обойтись консервативными методами. Оперативное вмешательство показано в крайнем случае, когда есть угроза здоровью больного или отсутствует эффект от других способов лечения. Следует учитывать первопричину КС и строить алгоритм лечения, исходя из этого.
Основные методы лечения:
- Медикаментозная терапия.
- ЛФК.
- Массаж.
- Мануальная терапия.
- Рефлексотерапия.
- Физиолечение.
Медикаментозная терапия
При лечении корешкового используется стандартный набор препаратов, каждый из которых имеет свои цели и задачи:
- Анальгетики (Кеторол, Баралгин, Кетанов). Эти средства не лечат болезнь, но они снимают острую боль, облегчая состояние больного.
- Нестероидные противовоспалительные препараты. Ни одно лечение заболеваний позвоночника не обходится без применения НПВС. Они снимают воспаление, устраняют болевые ощущения, уменьшают отек. Чаще используют Найз, Ибупрофен, Деклофенак. Однако, у данной группы лекарств есть немало побочных эффектов и противопоказаний. Они негативно влияют на ЖКТ, почки, сердце. Поэтому не рекомендуют применять их дольше 14 дней.
- Миорелаксанты (снимающие мышечный спазм). Их применяют строго по назначению врача. Эффект достигается после однократного введения. Это такие средства, как: Мидокалм, Диазепам).
Важно: нельзя принимать миорелаксанты длительно, иначе можно расслабить мышечный тонус до нуля.
- Витамины группы В. Эти витамины способствуют улучшению нервной проводимости в мышцах и суставах, усиливают метаболизм. Поэтому являются обязательными к применению при КС. Предпочтительней принимать препараты в виде инъекций: Комбилипен, Мильгамма.
- Антидепрессанты (Гептрал, Флуоксетин, Амитриптилин). Используются при длительно протекающем недуге, когда постоянная боль вымотала пациента, вызвала у него депрессию. Препараты отпускаются строго по рецепту.
- Хондропротекторы (Глюкозамин, Хондроитин, Терафлекс). Способствуют восстановлению поврежденной хрящевой ткани. Их принимают длительно (до 6 месяцев), только тогда будет заметен эффект лечения.
- Местнораздражающие средства в виде гелей, мазей, пластырей (Финалгон, Вольтарен, Хондроксид, Ибупрофен, Индометацин). Могут использоваться длительно, так как в таком виде они не оказывают отрицательного влияния на желудок. Средства уменьшают боль, снимают отек в месте воспаления.
ЛФК
Лечебная физкультура направлена на растяжение мышц, укрепление мышечного корсета, растяжение позвоночника. Таким образом снимается защемление нервов, восстанавливается подвижность суставов. Упражнения должны выполняться под контролем инструктора. Нельзя делать резких движений, выполнять упражнения с отягощениями, запрещены бег, кувырки, прыжки. Примерный комплекс упражнений:
- Лежа на спине, вытягивать поочередно ноги, натягивая носки на себя.
- Лежа на спине, согнуть колени. Поворачивать колени вправо-влево.
- Стоя на четвереньках, выгибать и прогибать спину, как кошка.
- Лечь на спину, согнуть ноги в коленях, подтягивать их к груди.
- Лечь на живот, поднимать одновременно левую ногу и правую руку и наоборот.
- Сесть на стул, выпрямить ноги, медленно наклоняться то к одной, то к другой ноге.
Массаж
При корешковом синдроме применяют классическую или точечную технику массажа. Врач должен добиваться снятия мышечного спазма, устранения компрессии. Нельзя применять давление, потряхивание. Основную часть сеанса составляют поглаживания, воздействие на определенные точки.
Важно: массаж начинают только после снятия острого периода.
С помощью массажа решаются такие задачи, как:
- Расслабление мышц.
- Нормализация кровообращения.
- Декомпрессия нервных корешков.
- Восстановление чувствительности.
Мануальная терапия
На сегодняшний день метод считается наиболее эффективным для лечения патологи позвоночника. Главная задача — это найти квалифицированного специалиста. Если врач все делает правильно, то пациент чувствует облегчение уже после пары сеансов. Во время сеанса доктор при помощи техники вытяжения и вправления достигает правильного положения позвонков, что позволяет снять защемление. Многим пациентам мануальная терапия помогла избежать операции.
Важно: нельзя прерывать курс после 1- 2 сеансов, это может привести к ухудшению состояния.
Физиотерапия
Физиолечение дает хороший эффект в комплексной терапии. Оно снимает острые симптомы, закрепляет результат от применения других методов. При КС используют такие методы, как:
- Электрофорез. С помощью токов низкой частоты в места поражения доставляют лекарства. Это способствует быстрому снятию боли, уменьшению отечности.
- Диадинамотерапия заключается в воздействии на позвоночник токами, подаваемыми в различных режимах. Благодаря этому достигается анальгезирующий, миорелаксирующий эффекты.
- Магнитотерапия. Статическим магнитным полем воздействуют на больной участок. В результате улучшаются биохимические процессы, стимулируется метаболизм. Однако, некоторые медики отрицают эффективность данной методики.
- Лечение лазером. В основе лазеротерапии лежит воздействие на нервные окончания лазерным пучком. Таким образом достигаются следующие результаты:
- улучшение лимфотока;
- стимуляция обменных процессов;
- уменьшение воспаления;
- укрепление защитных сил организма;
- купирование боли.
Методика практически не имеет противопоказаний и побочных эффектов.
Рефлексотерапия. Это широко применяемая методика воздействия на биологически активные точки тела с помощью тонких игл, вакуума, укусов пчел. Рефлексотерапия включает внутренние резервы организма, что ускоряет процесс выздоровления. Метод противопоказан при кожных заболеваниях, психических расстройствах, беременности, болезнях сердца, опухолях.
Лечение народными средствами
Методы народной медицины применяют в комплексе с медикаментозными средствами. Как монотерапия они оказывают слишком слабый эффект. Для облегчения состояния больного используют компрессы, растирания, прогревающие ванны.
- Чесночный компресс. Чеснок варят в воде, затем измельчают. Прикладывают к больному месту, накрывают пленкой и шерстяной тканью.
- Компресс из черной редьки. Спину смазывают растительным маслом, сверху накладывают натертую редьку, закрывают пленкой, укутывают одеялом.
- Растирание настойкой жгучего перца. Ее можно сделать самим или приобрести готовую в аптеке.
- Отвар из шишек хмеля. Шишки запаривают кипятком, проваривают 15 минут, остужают. Отвар используют для растирания или добавляют в ванну.
- Масляный компресс из шалфея. Сухую траву измельчают, смешивают с подсолнечным маслом. Полученную смесь нагревают на водяной бане. Маслом растирают спину перед сном.
Диета
При обострении заболевания пациенту следует внести коррективы в питание. Какой-то специальной строгой диеты не предусмотрено. Необходимо лишь отказаться от острых, соленых, жирных блюд, фастфуда, колбасных изделий. Увеличивается в рационе количество растительной пищи (овощей, фруктов), кисломолочных продуктов.
Полезно устраивать разгрузочные дни на кефире и яблоках, гречке, фруктах. Также следует выпивать не менее 2 литров воды, употреблять травяные чаи с мочегонным эффектом.
Оперативное лечение
Оперативное лечение корешкового синдрома оправдано при опухолевых процессах, сильной компрессии нервов, когда нарушена подвижность конечностей, болезнь прогрессирует, несмотря на длительное консервативное лечение.
Выполняют следующие виды операций:
- Дисэктомия. Удаляется часть или весь пораженный диск, позвонки сращиваются между собой. В этом месте образуется неподвижность позвоночника. Также повышается риск спаечного процесса.
- Микродисэктомия. Является золотым стандартом в оперативном лечении грыжи, способствующей развитию КС. Через маленький (до 3 см) разрез вводят эндоскоп и удаляют саму грыжу, диск остается сохранным. По сравнению с классической дисэктомией, данный метод имеет ряд преимуществ:
- короткий реабилитационный период;
- маленький разрез;
- сохранение диска;
- минимальная вероятность рецидива и осложнений.
Если причиной корешкового синдрома является опухоль позвоночника, то ее удаляют в соответствии с типом новообразования и назначают последующее лечение.
Полезное видео
Посмотрите видео о корешковом синдроме при остеохондрозе
Заключение
Исходя из того, что КС является следствием других патологий позвоночника, результат лечения напрямую зависит от своевременного начала терапии и устранения первопричины. Если компрессия нервных окончаний длится давно, процесс переходит в хроническую стадию, при которой купировать болевой синдром практически невозможно.
Также у пациента происходят дегенеративные изменения в позвоночнике, мышцах, что приводит нарушению функций нервов и пациент становится инвалидом. Поэтому важно вовремя диагностировать патологию и приступить к лечению.
Source: spine.guru
Читайте также
Вид:


Источник
Природа наделила позвоночник человека особой гибкостью и подвижностью, но с возрастом или при развитии определенных факторов он начинает терять свои функции, что существенно снижает качество жизни, может привести к инвалидности. Одним из распространенных и опасных неврологических заболеваний позвоночника считается корешковый синдром, который в народе называют «радикулитом», а в медицине — «радикулопатия». Болезнь способна проявится в любом отделе позвоночника но, как показывает врачебная практика, чаще поражает именно поясничный отдел. Встречается у 3-5% населения после 40 лет, при этом мужчины болеют в два раза чаще, чем женщины.
Корешковый синдром поясничного отдела сопровождается патологическими изменениями в структурах позвоночника, имеет выраженную клинику, требует комплексного и грамотного лечения.
Что такое корешковый синдром
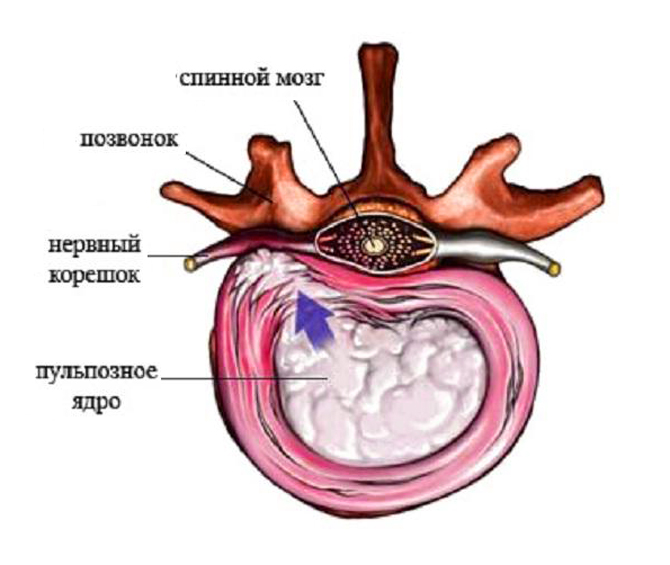
Поясничная радикулопатия – неврологический синдром, при котором присутствует компрессия одного из корешков L1-S1. Развивается в результате ущемления спинномозговых нервов, которые через межпозвонковые отверстия выходят из позвоночного канала. В области повреждения развивается асептическое воспаление, происходит отек тканей, что приводит к появлению выраженной боли, которая способна распространяться на другие участки тела, снижает подвижность позвоночного столба.
Корешковый синдром — комплекс патологических процессов в поясничном отделе, где развиваются дегенеративные изменения. В основном, патология развивается медленно на фоне других заболеваний спины: остеохондроз, протрузии, межпозвоночные грыжи. Все эти болезни негативно сказываются на состоянии нервного корешка, который защемляется и воспаляется.
При своевременной диагностике и комплексном лечении можно исключить стойкие неврологические дисфункции, которые часто приводят к инвалидности.
Причины и факторы риска
Радикулопатия поясничного отдела считается следствием дегенеративно-дистрофических процессов в костно-суставной системе. Чаще проявляется как осложнение других заболеваний или на фоне предрасполагающих факторов. К таковым относится:
- остеохондроз различной этиологии;
- нарушение обменных процессов;
- межпозвоночные грыжи;
- врожденные или приобретенные деформации позвонков и хрящевой ткани;
- гормональный дисбаланс;
- чрезмерные физические нагрузки;
- малоподвижный образ жизни;
- травмы, переломы и поражение позвоночного столба;
- онкологические образования;
- инфекционно-воспалительные болезни: остеомиелит, ангина, грипп;
- переутомление и хронический стресс.
Увеличивает риск развития корешкового синдрома злоупотребление алкоголем, курение, ожирение, а также генетическая предрасположенность к заболеваниям соединительной ткани. Порой определить этиологию невозможно, поэтому врач проводит лечение на основании симптоматики и результатов обследования.
Видео: Корешковый синдром
Клинические признаки
Симптомы при корешковом синдроме позвоночника выраженные, сопровождаются острой болью в области поясницы, которая может отдавать в нижние конечности, задний проход, лопатку и другие участки тела. Болевой синдром усиливается при малейших движениях, глубоком вдохе, кашле. Помимо этого присутствует:
- покалывание в конечностях;
- онемение и снижение чувствительности в ногах;
- отечность справа или слева от позвоночного столба;
- нарушение работы со стороны мочевыделительной системы: недержание мочи, частые позывы к дефекации;
- напряжение мышц в области поясницы;
- ощущение ползающих мурашек;
- боль в области пятки или пальцев стопы;
- быстрая утомляемость;
- бледность кожных покровов.
Корешковый синдром относится к сложному вертеброгенному симптомокомплексу, который проявляется в результате сдавления спинальных нервов. Помимо сильной боли, которая присутствует при данном состоянии, человек сталкивается со спастическим напряжением мышц, парезами, гипотрофией и другими неприятными признаками. Чтобы улучшить общее состояние, исключить возможные осложнения, при первых симптомах болезни нужно обращаться к невропатологу.
Локализация повреждения
Согласно врачебным наблюдениям, в 80% случаях корешковый синдром является следствием остеохондроза. В данном случае симптоматика будет зависеть от позвонков, в которых произошли патологические изменения.
При сдавливании с 1 по 3 позвонка болевой синдром отмечается в нижней части поясницы, сопровождается онемением и снижением чувствительности паховой зоны и области бедер.
Поражение 4 позвонка приводит к боли в передней и наружной части бедра, также боль может ощущаться в коленях и голени, присутствует мышечная слабость.
Сдавливание в 5 позвонке вызывает боль не только в наружной части бедра и голени, но и в конечностях. Присутствует мышечная слабость, онемение конечностей.
Диагностика
При появлении первых признаков болезни, следует выявить этиологическое заболевание, которое послужило причиной развития корешкового синдрома. Для этого врач проводит осмотр, собирает анамнез, назначает инструментальные и лабораторные методы обследования:
- Анализ крови, мочи.
- Рентген позвоночника.
- Магнитно-резонансная томография (МРТ).
- Миелография.
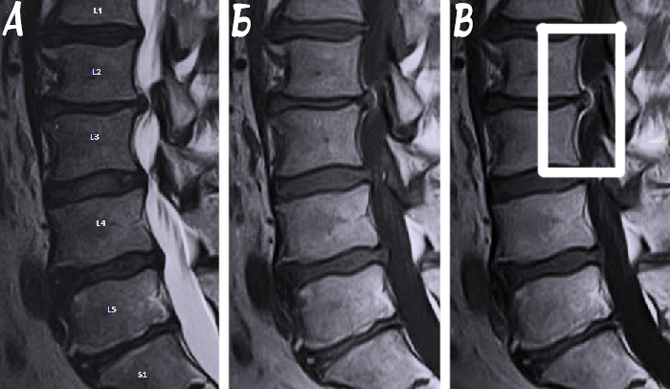
Хорошей информативностью обладает рентгенография поясничного отдела позвоночника, которая проводится в передней и боковой проекции. Неотъемлемой частью диагностики считается МРТ, позволяющее с точностью в 98% определить патологические процессы в позвоночном столбе, оценить состояние хрящевой ткани, сосудов и других структур.
Результаты обследования помогут определить локализацию ущемленных корешков, степень повреждения хрящевой ткани, выявить причину, подобрать соответствующее лечение.
Как лечить корешковый синдром
Лечение радикулопатии состоит из комплексного подхода, направленого на устранение боли, воспалительного процесса, снижение отечности мягких тканей. В острый период болезни назначается постельный режим, медикаментозная терапия, здоровое и правильное питание. Когда острая симптоматика позади, терапию расширяют, добавляют к ней физиотерапию, массаж, ЛФК, иглоукалывание и другие процедуры, которые помогут снизить риск рецидива, улучшить кровообращение, исключить различные осложнения.
Острый период при корешковом синдроме поясничного отдела может длиться от 5 до 10 дней. Затем наступает улучшение, но прекращать лечение не стоит, поскольку болезнь может вернуться с новой силой.
Медикаментозная терапия
Ключевым в лечении корешкового синдрома считается прием лекарственных препаратов разных фармакологических групп, которые помогут снять воспаление, купировать боль, снять мышечный спазм. Для лечения данного состояния могут использоваться уколы, таблетки, капсулы, мази или гели. Выбор конкретного препарата остается за лечащим врачом.
Схема лечения включает прием следующих лекарств:
- Обезболивающие, противовоспалительные средства – купируют боль, устраняют воспаление, обладают жаропонижающим свойством: Баралгин, Кетопрофен, Мовалис, Диклофенак, Ортофен, Ибупрофен.
- Наркотические анальгетики – сильнодействующие препараты для купирования острой боли. Назначаются в более тяжелых случаях, когда обычные обезболивающие не приносят должного результата: Налбуфин, Тебаин и другие.
- Миорелаксанты – снимают мышечный спазм: Мидокалм, Сирдалуд.
- Новокаиновые и лидокаиновые блокады позвоночника – инъекции, позволяющие устранить сильную боль. Препараты вводятся в очаг воспаления.
- Хондропротекторы – лекарства, позволяющие защитить хрящевую ткань от разрушения, способствуют ее восстановлению: Терафлекс, Структум, Алфлутоп, Хондроксид, Артра.
- Витамины группы В – улучшают обменные процессы, обеспечивают организм необходимыми питательными веществами: Мильгамма, Нейрорубин, Нервиплекс и другие.
- Наружные средства – мази, гели с противовоспалительным, обезболивающим, порой согревающим эффектом: Капсикам, Фастум-гель, Кетонал-крем, Нимид гель и другие.
При необходимости врач может назначить и другие лекарства, дозу и длительность приема которых определяет индивидуально для каждого пациента.
Видео: Лечение выраженного корешкового болевого синдрома в пояснично — крестцовой локализации
Физиотерапия
После стихания болевого синдрома врач назначает физиотерапевтические процедуры, которые позволяют активизировать метаболизм, привести в тонус мышцы, снять воспаление, улучшить кровоток. Хорошей эффективностью обладает:
- магнитотерапия;
- УВЧ;
- электрофорез;
- радоновые ванны;
- электрофорез с новокаином, вирапиновой мазью;
- ультрафиолетовое облучение.
Длительность лечения составляет 5-10 процедур. Какая из них лучше, определяет врач в каждом конкретном случае.
ЛФК
Одним из эффективных методов лечения для быстрого восстановления считается комплекс ЛФК, выполнять который нужно после купирования острой боли. Лечебные упражнения при радикулите позволяют:
- уменьшать давление на нервные окончания и позвоночный столб;
- восстанавливать кровообращение;
- укреплять позвоночные мышцы;
- снижать риск осложнений;
- улучшать подвижность позвоночника.
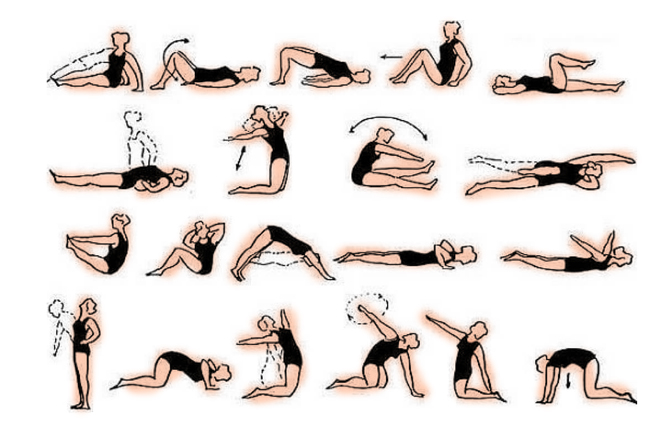
Комплекс лечебной гимнастики состоит из следующих упражнений:
- лежа на спине, руки вытягивают вдоль туловища, ноги прямые, сокращают мышцы пресса 10-15 раз;
- в лежачем положении приподнимают верхнюю половину тела от пола, стараясь задерживаться в таком положении несколько секунд;
- лежа на спине, ноги нужно согнуть в коленях, отвести справа от туловища, а голову отводят в левую сторон, совершают пружинные движения 8 – 10 раз, меняя стороны поворота;
- нужно сесть на пол, одну ногу вытянуть вперед, а другую согнуть в колене и отвести в сторону, нужно максимально наклоняться к прямой ноге, затем их менять местами, достаточно 5 – 6 раз;
- в положении на четвереньках следует максимально выгибать и прогибать спину – 10 раз.
Пользу принесут и водные процедуры, упражнения на турнике, также ежедневно рекомендуется делать разминку.
ЛФК при корешковом синдроме поясницы может принести как пользу, так и навредить больному. Очень важно не переусердствовать. Начинать упражнения нужно с минимальных движений, уделяя им 5 – 10 минут в день. По мере улучшения здоровья интенсивность нагрузок увеличивают.
Массаж
Одним из обязательных этапов в лечении корешкового синдрома поясницы считается массаж, который, как и ЛФК, должен проводиться вне обострения болезни. Процедуру должен проводить специалист. Массаж помогает расслабить спазмированные мышцы, нормализовать кровообращение, нормализовать обменные процессы. Рекомендуется проводить по 10 сеансов каждые 6 месяцев.
Народные методы
В качестве вспомогательной терапии можно использовать народные средства, которые взаимодействуют с другими методиками, помогают улучшить общее состояние больного. Пользу в данном случае принесет:
- отвар березовой и осиновой коры;
- растирание мазью на основе скипидара;
- примочки из грецких орехов;
- горячие солевые аппликации;
- различные травяные, ягодные отвары и чаи;
- медово-спиртовые растирания.
Рецепты народной медицины имею хорошую переносимость, эффективны в лечебных или профилактических целях. Прежде чем применять любое средство, следует исключить аллергическую реакцию.
Диета
Здоровый образ жизни и правильное питание считаются залогом крепкого здоровья. При радикулите врачи рекомендуют следовать некоторым правилам:
- ограничить употребление соли, острой и жирной пищи, отказаться от алкоголя и курения;
- ввести в рацион свежие овощи и фрукты, молочные и кисломолочные продукты;
- пить травяные чаи из ромашки, шиповника;
- придерживаться дробного питания;
- вести контроль над весом;
- проводить разгрузочные дни.
- включать в рацион продукты, богатые коллагеном, жирными кислотам, витаминами.
Хирургическое лечение
В том случае, когда болезнь запущена или консервативное лечение не приносит должного результата, врач может принять решение о проведении операции. Показанием к хирургическому лечению может выступать:
- сильная боль, которая не купируется анальгетиками;
- нарушение функции конечности с утратой активных движений;
- осложненная межпозвонковая грыжа.
- опухоли;
- полная потеря чувствительности конечностей.
Операцию проводят под наркозом, используя для этого малоинвазивные методики. На практике чаще применяется нуклеопластика, которая состоит из вправления или иссечения выпавшего диска. Хорошей эффективностью обладает дискэктомия или микродискэктомия с протезированием межпозвоночного диска. Прогноз после операции благоприятный, риски осложнений минимальны, но для полного восстановления пациенту понадобится несколько месяцев.
Видео: Что нужно знать о корешковом синдроме поясничного отдела
Прогноз
Предугадать прогноз при корешковом синдроме сложно, поскольку все зависит от степени компрессии корешка, причин заболевания, диагностики и лечения. Если в анамнезе человека присутствуют хронические болезни, дегенеративные изменения в костной, хрящевой или нервной ткани, прогноз не всегда положительный. Подобные состояния при отсутствии грамотного лечения могут привести к парезам, снижении чувствительности конечностей, хромоте и другим последствиям.
При своевременной диагностике и правильном лечении прогноз на выздоровление благоприятный, но человек должен следить за своим образом жизни, исключить факторы, которые могут привести к рецидиву.
Профилактика
Предотвратить развитие радикулопатии поясничного отдела намного проще, чем лечить. Снизить риски можно, если на протяжении жизни придерживаться некоторых правил:
- Здоровый и активный образ жизни: занятия спортом, гимнастика, плавание, езда на велосипеде.
- Контролировать вес, не допускать ожирения.
- Правильное питание.
- Периодически посещать массажные салоны.
- Равномерное распределять время для труда и отдыха.
- Ограничить себя от стрессов и нервных перенапряжений.
Радикулит относится к категории распространенных заболеваний, которые существенно ухудшают качество жизни человека, могут привести к инвалидности. Именно поэтому при первых признаках болезни нужно обращаться к врачу, не заниматься самолечением или бесконтрольным приемом лекарственных препаратов.
Корешковый синдром — клиническое проявление серьезных заболеваний, требующих упорной терапии под контролем врача. Только комплексное лечение позволяет восстановить функции позвоночника, вернуть ему эластичность, упругость и стабильность.
Источники:
https://spina.guru/diagnostika/koreshkovyy-sindrom-poyasnichnogo-otdela
Радикулярный синдром поясничного отдела позвоночника
https://surgicalclinic.ru/bolezni/osobennosti-koreshkovogo-sindroma-poyasnichnom-otdele-pozvonochnika
Как лечить корешковый синдром поясничного отдела?
Источник

