Дегенеративные изменения грудного и поясничного отдела позвоночника

Дегенеративные заболевания позвоночника являются распространенной патологией, поражающей пациентов различных возрастных групп. В основе лежит нарушение питания костных и хрящевых тканей, их ранее изнашивание. Дегенеративно-дистрофические заболевания грудного отдела позвоночника встречаются не так часто, как поражение других сегментов и не имеют такой яркой симптоматики как, например, остеохондроз шейного отдела или междупозвоночная грыжа, локализующаяся в поясничном отделе. Вследствие этого такие болезни часто диагностируются в уже далеко зашедшей стадии течения.
Что такое дегенеративно-дистрофические поражения грудного отдела позвоночника
Из 12 позвонков, ребер и грудины формируется прочный каркас – грудная клетка. В связи с малой высотой дисков и большой длиной остистых отростков позвонков, данный отдел имеет ограниченную подвижность — для сохранения целостности жизненно важных органов необходима жесткая структура.
Характерная форма позвонков грудного отдела, естественный изгиб назад создает условия, в которых межпозвонковые диски реже травмируются и на них приходится меньшая нагрузка. Следовательно, ДДЗП в этом отделе развиваются реже и медленнее.
Дегенеративно-дистрофические болезни грудного отдела позвоночника — это группа патологий костной и хрящевой ткани, проявляющихся потерей эластичности и преждевременным изнашиванием его структур.
Виды ДДЗП в грудном отделе:
- остеохондроз;
- протрузии и грыжи межпозвоночных дисков;
- спондилоартроз;
- остеоартроз.
Причины
Дегенеративно-дистрофические изменения грудного отдела позвоночника формируются с возрастом во всех тканях и органах. Иногда такие изменения выявляются у молодых пациентов. Раннему развитию ДДЗП в грудном отделе позвоночника способствуют:
- врожденные нарушения формы позвоночника (кифоз и сколиоз);
- вынужденная рабочая поза;
- неправильная осанка;
- наследственные нарушения питания хрящей;
- наличие травм в анамнезе;
- физическая перегрузка;
- остеопороз;
- дефицит микроэлементов, особенно кальция и магния приводит к нарушению строения костной ткани и дисфункции нервов;
- метаболические нарушение и болезни эндокринной системы;
- расстройства гормонального фона: прием гормональных препаратов, период менопаузы у женщин.
К факторам риска, способствующим развитию дегенеративно-дистрофических заболеваний позвоночника относятся следующие состояния:
- курение;
- употребление алкоголя;
- гиподинамия;
- высокий рост;
- избыточная масса тела;
- частые переохлаждения;
- генетическая предрасположенность.
В первую очередь страдают элементы межпозвоночных дисков, состоящие из соединительной ткани. Происходит сближение позвонков. В связи с возросшей нагрузкой образуются выросты – благодаря им распределение нагрузки идет более равномерно. Однако в ответ на образование наростов формируется спазм мышц. Напряженная мышечная ткань затрудняет приток артериальной крови к органам и позвоночнику. С течением заболевания затрудняется движение в пораженном отделе позвоночного столба.
Клинические проявления
Как правило, дегенеративные изменения в грудном отделе позвоночника проявляются поздно, когда заболевание уже развилось. Выраженность симптомов зависит от выраженности воспаления хрящей и защемления спинного мозга и его корешков.
Остеохондроз грудного отдела позвоночника развивается вследствие изменений в тканях межпозвоночного диска: ядро сохнет и утрачивает свои свойства, фиброзное кольцо становится тоньше, на нем появляются трещины. Спинномозговые корешки защемляются, начинается воспалительный процесс, это приводит к боли. При прогрессировании остеохондроз поражает не только межпозвоночные диски, но и связочно-суставной аппарат позвоночника. В отличие от шейного и поясничного, грудной остеохондроз имеет скрытое течение, существуют следующие симптомы болезни:
- дорсаго – резкая боль, возникающая после долгого нахождения одной позе, во время приступа затрудняется дыхание;
- дорсалгия – невыраженная боль, локализующаяся в очаге поражения, усиливается во время глубокого дыхания и наклонов;
- боль между ребрами во время ходьбы;
- чувство давления вокруг груди;
- парестезии – изменение чувствительности;
- зуд, жжение;
- шелушение кожи;
- боли в области горла.
Ранняя симптоматика характерна для спондилоартроза грудного отдела:
- боль тянущего характера, локализующаяся в патологическом очаг, характерно ее усиление при движении, в случае защемления корешка боль иррадиирует по ходу межреберного нерва;
- скованность;
- парестезии: покалывания, онемение;
- дисфункция органов грудной клетки;
- формирование поверхностного, частого дыхания;
- при развитии спондилоартроза возможно искривление позвоночника.
Остеоартроз грудного отдела позвоночника формируется вследствие изменения костной ткани и межпозвоночных дисков. Отдельные элементы позвонков становятся более толстыми, связки теряют эластичность. На ранних стадиях болезни трудно диагностировать остеоартроз ввиду отсутствия специфических симптомов. На позднем этапе появляются следующие симптомы:
- периодические боли в спине и груди не причиняют острого дискомфорта, нарастают плавно, в течение нескольких месяцев, усиливаются во время наклонов, выполнения физической работы, на высоте вдоха.
- «грудной прострел» — острая, резкая боль, пациенты, перенесшие такой симптом остеоартроза, сравнивают его с ударом ножом между лопаток; болевые ощущения усугубляются при разгибании после продолжительного нахождения в положении сидя, затрудняется вдох, мышцы напряжены;
- редко развивается корешковый синдром.
Ощущение несильных болей в позвоночнике не означает, что болезнь находится на ранней стадии развития. Наоборот, это сигнал того, что остеоартроз уже развился. При отсутствии терапии эта болезнь приводит к осложнениям, одно из них – межпозвоночная грыжа.
Межпозвоночная грыжа грудного отдела чаще всего формируется в нижних позвонках, рядом с поясницей. При своем разрастании сдавливает спинномозговые корешки. Именно это провоцирует развитие нарушений. В начальной стадии пациент ощущает жжение, дискомфорт и ограничение подвижности. По мере прогрессирования заболевания присоединяются следующие симптомы:
- болезненность между лопаток;
- боли в области желудка и сердца различной интенсивности: от ноющей до острой;
нарушение дыхания; - слабость мышц;
- нарушение чувствительности верхних конечностей;
- парез рук;
- при тяжелом течении и обширности поражения возможно развитие паралича;
нарушение осанки.
Болезненные ощущения возникают при выполнении каких-либо движений: при поднятии рук, даже при ходьбе. Чем заболевание запущеннее, тем сильнее выражены проявления, а чем больше грыжа давит на корешки и спинной мозг, тем проявления разнообразней.
Осложнения
Без должного лечения ДДЗП приводят к возникновению патологии в близлежащих тканях, дисфункции органов грудной клетки. Вследствие сдавливания нервов и кровеносных сосудов формируется вегето-сосудистая дистония, проявляющаяся головокружением, головной болью, в тяжелых случаях обмороками.
На фоне усталости развиваются панические атаки – внезапные неконтролируемые приступы страха, сопровождаемые частым сердцебиением и нехваткой воздуха. Вследствие замещения корешков спинного мозга грудного отдела формируется межреберная невралгия, имеющая схожие признаки с другими болезнями: поражениями сердца и органов дыхания.
Диагностика
Для диагностики ДДЗП используются рентгенография, миелография, компьютерная и магнитно-резонансная томография.
В первую очередь проводится рентгенография. Этот метод исследования заключается в получении снимков отдельных областей позвоночника. Для получения дополнительных сведений проводится прицельная рентгенография. Признаки ДДЗП, определяемые с помощью этого метода: снижение высоты дисков, деформация отростков, подвывихи позвонков, наличие остеофитов. В случае если рентгенография не принесла необходимых результатов, проводятся другие виды обследования.
Миелография позволяет исследовать спинной мозг путем введений контрастного вещества под оболочку спинного мозга. Таким образом, обнаруживаются участки сужения. Миелография – сложная инвазивная процедура, поэтому выполнение ее возможно только при наличии подозрения на стеноз.
Компьютерная и магнитно-резонансная томография по сравнению с другими методами дают больше информации. Обнаруживаются следующая МР-дегенеративно-дистрофических изменений: в связи со снижением количества жидкости, пораженные диски выглядят темнее здоровых, хрящевая пластина тела стерта, наблюдаются разрывы, протрузии, грыжевые выпячивания.
Лечение
Задачи, стоящие перед врачом и пациентом при лечении дистрофических изменений позвоночника: купирование болевого синдрома, снижение скорости протекания процессов разрушения, восстановление структуры хрящевой и костной тканей, возвращение подвижности позвоночному столу. Терапия должна быть комплексной, в нее входят следующие составляющие:
- диета;
- медикаментозная терапия;
- использование ортопедического корсета;
- мануальная терапия и массаж;
- лечебная физкультура;
- физиотерапия;
- хирургическое лечение.
При обнаружении подобного заболевания обязательно соблюдение диеты: продукты должны быть богаты витаминами, минералами, в том числе кальцием. В остром периоде лечение начинается с назначения постельного режима. Длится он обычно 4-6 дней. При необходимости применяется кратковременная иммобилизация – ношение поддерживающих устройств, способствуют уменьшению нагрузки. По мене стихания симптоматики обычная двигательная активность должна возвращаться постепенно.
Медикаментозный метод лечения ДДЗП предусматривает назначение следующих видов препаратов:
- нестероидные противовоспалительные препараты позволяют снизить отечность, воспаление, устраняют боль (кетанов, диклофенакк);
- анальгетики, в том числе блокады;
- миорелаксанты для снятия спазма мышц (мидокалм, сирдалуд);
- витаминотерапия и прием минеральных комплексов;
- седативные средства (целекоксиб, мовалис);
- хондропротекторы (терфлекс, хондроитин);
- сосудистые препараты (трентал).
Анальгетики используются осторожно, так как они не устраняют причин патологии, а только позволяют лечить симптомы болезни. После стихания активной симптоматики проводится терапия с помощью массажа и мануальной терапии. Эти техники позволяют снять напряженность спины, снизить болевой синдром. Рекомендуется выполнять подобные процедуры только у профессиональных массажистов.
Упражнения лечебной физкультуры проводится под контролем специалиста, а после стихания симптоматики и облегчения состояния больного, можно продолжить занятия в домашних условиях. Специальные упражнения позволяют устранить скованность позвоночника и укрепить мышечную составляющую спины. ЛФК помогает снизить скорость протекания патологического процесса и улучшает обмен веществ. Возвращает правильную осанку, повышает подвижность позвонков и эластичность всех компонентов связочно-суставного аппарата позвоночника.
Среди физиотерапевтических существует большое количество методик, позволяющих снять болевой синдром и расслабить мышцы. Наиболее распространены электрофорез, индуктотермия и ультразвуковая терапия. УЗ-терапия снимает воспаление и боль, улучшает микроциркуляцию в тканях. Во время электрофореза организм больного подвергается действия электрического тока с одновременным введением лекарственных средств. При индуктотермии путем воздействия магнитного поля ткани прогреваются, улучшается кровообращение, снимается боль. Лазеротерапия повышает питание межпозвоночных дисков, освобождает нервные корешки от сдавливания.
Хирургическое лечение проводится в тяжелых, запущенных случаях. Принципом оперативного вмешательства является освобождение корешков от сдавливания: удаление грыжи или сустава. В случае необходимости проводится фиксация позвоночника конструкциями из металлов или установка специальных трансплантатов.
Показания к хирургическому вмешательству:
- сильная запущенность болезни;
- стремительное течение;
- ярко выраженные неврологические проявления;
- сильный болевой синдром;
- отсутствие необходимого эффекта от консервативных методов лечения.
Профилактика
Сохранить здоровье позвоночника позволяет соблюдение простых правил:
- избегать переохлаждения;
- укреплять мышечный корсет;
- не находиться долго в одной позе;
- соблюдать правильное питание;
- носить удобную одежду;
- контролировать вес;
- отказаться от алкоголя и курения;
- утром вставать сразу на две ноги для равномерной нагрузки на позвоночник;
- держать спину прямо;
- спать на твердом матрасе.
Дистрофические заболевания грудного отдела позвоночника развиваются постепенно, часто скрыто, но небольшая выраженность симптомов не говорит о легком течении заболевания. Кроме неудобств во время выполнения повседневных дел, осложненные ДДЗП могут стать причиной потери подвижности и привести к развитию инвалидности. В случае обнаружения признаков болезни следует немедленно обратиться к врачу – ранняя диагностика позволяет снизить срок лечения и увеличить вероятность полного восстановления функций позвоночника.
(3 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Дегенеративные изменения позвоночника – это замещение позвоночных тканей соединительными клетками и отложение солей. Такие изменения являются причиной большинства патологий опорного столба. Здоровые ткани утрачивают способность усваивать полезные вещества, кальцинируются, становятся ломкими.
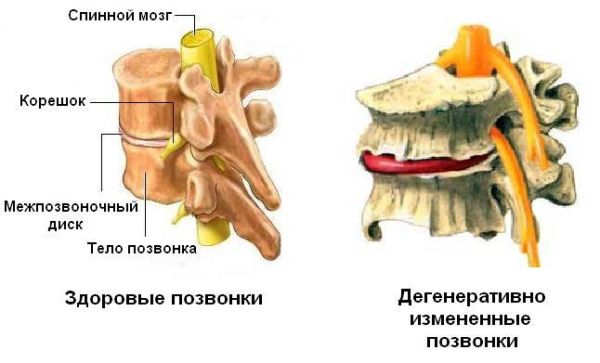
Патологические изменения в структуре, вызванные дегенеративно-дистрофическими процессами в позвоночнике, приводят к постепенной утрате функциональности. Отсутствие своевременного, корректного лечения значительно ухудшает состояние здоровья и качество жизни человека.
Причины
Бытует мнение, что заболевания опорно-двигательного аппарата чаще всего вызваны процессом старения организма. Однако провоцирующих факторов развития дегенеративно-дистрофических изменений в позвоночнике достаточно много. Рассмотрим их:
- Неправильная осанка (среди подростков отклонения от нормы выявляются практически в 90% случаев).
- Отсутствие регулярных, умеренных нагрузок на мышцы спины и брюшной области.
- Малоподвижный образ жизни.
- Несбалансированный рацион.
- Употребление воды плохого качества или недостаточное получение жидкости.
- Чрезмерные физические нагрузки и неумение правильно их распределять.
- Заболевания эндокринной системы, нарушающие обменные процессы в организме.
- Слишком большая масса тела.
- Травматизм.
- Наследственность.
- Различные новообразования.
- Инфекционные заболевания (туберкулез кости, остеомиелит, сифилис).
- Неумение правильно организовать учебное, рабочее место.
- Вынужденное пребывание в течение длительного времени в статистической позе.
- Алкоголизм, курение.
Дегенеративно-дистрофические изменения в позвоночнике диагностируются у всех пожилых людей.
Симптомы
Признаки дегенеративных заболеваний позвоночника проявляются в различной степени, в зависимости от повреждения, области и продолжительности процесса. Независимо от того, какой отдел затронут, человек испытывает боль, чувство скованности, ограниченности в движениях. Рассмотрим симптоматику, проявляющуюся при разных степенях поражения позвонков.
Начальные изменения
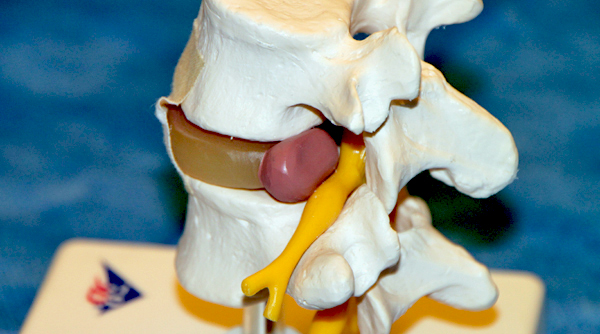
Дегенеративно-дистрофические заболевания позвоночника на начальном этапе провоцируют дисфункцию. В фиброзной ткани дисков образуются небольшие разрывы, происходит раздражение дугоотростчатых сочленений. Ситуация сопровождается следующей симптоматикой:
- локализованная боль в затронутом отделе:
- ограничивается подвижность;
- мышцы спазмируются;
- быстрая утомляемость.
Острая фаза на начальном этапе заболевания обычно проходит через 6 – 14 дней. Следующие проявления патологических изменений будут длиться с каждым разом все дольше.
Умеренные изменения
Этот этап медики называют нестабильным. Межпозвонковые диски обезвоживаются, их структура становится более плотной. В результате дугоотросчатые сочленения и суставные капсулы ослабевают, провоцируя нестабильность. Признаки умеренных изменения в структуре тканей:
- возникают боли различной интенсивности;
- сокращается диапазон движений;
- позвоночный столб меняет изгиб;
- мышечный спазм;
- при дегенеративных изменениях шейного отдела возникают мигрени, головокружение, расстройства сна;
- снижение работоспособности;
- пораженная область часто отекает, слегка краснеет;
- при дегенеративно-дистрофических изменениях в пояснично-крестцовом отделе позвоночника возникают прострелы, чувство покалывания, онемения в области ягодиц, ног.
Выраженные изменения
На позвоночнике появляются остеофиты (наросты). Это ответная реакция организма на нестабильность сочленений в период предшествующей стадии.
Такие изменения нередко провоцируют сужение канала позвоночного столба. В связи с этим болезнь приобретает новые симптомы:
- меняется характер боли (она может значительно снизиться);
- нарушается кровообращение;
- увеличивается потеря функциональности;
- нередко развивается ишемия;
- временное или частичное онемение конечностей (жжение, покалывание, мурашки);
- снижение функциональности органов малого таза;
- судороги.
Медики обращают внимание на тот факт, что поражение дегенеративно-дистрофическими изменениями позвонков можно остановить, если правильно отреагировать на первые признаки заболевания.
Виды дегенеративных изменений
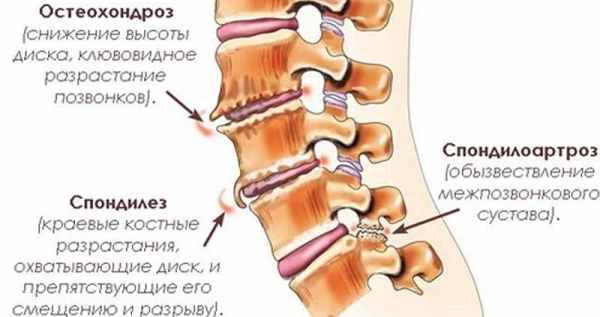
Под патологиями позвоночника дегенеративно-дистрофического характера подразумевают несколько заболеваний. У них имеются общие симптомы и отличительные особенности. Часто у человека развивается одновременно несколько видов таких патологий:
- хондроз (целостность межпозвонковых дисков нарушена);
- остеохондроз (диски деформируются и истончаются);
- спондилез (на позвоночнике образуются наросты);
- протрузия (выпячивание диска);
- спондилоартроз (межпозвонковые сочленения разрушаются).
Дегенеративно-дистрофические изменения шейного отдела позвоночника
Эта область считается самой уязвимой. Поэтому дегенеративно-дистрофические изменения в шейном отделе позвоночника диагностируются чаще всего. Состояние связано с тем, что мышцы воротниковой зоны постоянно находятся в тонусе. Чаще всего патологии подвержены люди «сидячих профессий».
Признаки дегенеративно-дистрофических изменений в шейном отделе позвоночника:
- иррадиация боли из области шеи в плечи, руки;
- мигрени;
- головокружение;
- быстрая утомляемость;
- снижение умственной и физической активности;
- нарушение сна;
- проявление симптомов вегетососудистой дистонии;
- онемение пальцев рук.
Если при дегенеративно-дистрофических изменениях в позвоночнике шейного отдела пациенту не оказана своевременная помощь, наблюдается ограничение движений и дальнейшая утрата функциональности.
Дегенеративные изменения грудного отдела позвоночника
Дегенеративно-дистрофические изменения в грудном отделе позвоночника чаще всего провоцируются травмами. Нередко патологией страдают люди, вынужденные поднимать слишком тяжелый груз, занимающиеся экстремальными видами спорта. При поражении этой области чаще всего диагностируют остеохондроз, спондилез, спондилоартроз.
Независимо от возраста, диски деформируются. При этом они истончаются, провоцируя проседание позвонков. Если развивается спондилез, то в большинстве случаев остеофиты образуются на наружной части дисков. Со временем по краям позвонков также формируются наросты. Все это обуславливает клинические проявления:
- опоясывающая боль;
- дискомфорт или прострелы в области сердца, почек, печени;
- скованность движений.
Нередко из-за дегенеративных изменений в позвонках грудного отдела человеку кажется, что у него болят другие внутренние органы.
Дегенеративно-дистрофические изменения поясничного отдела позвоночника
Дегенеративно-дистрофические изменения пояснично-крестцового отдела позвоночника в запущенном виде представляют большую опасность для здоровья человека, вплоть до полной утраты работоспособности.
Примечательно то, что патологии в области крестца проявляются только в молодом возрасте (до 25 лет). Затем естественным образом осуществляется сращивание всех позвонков между собой в этой зоне. В связи с чем самоустраняются все дефекты, возникшие ранее.
Но дегенеративно-дистрофические изменения в поясничном отделе позвоночника требуют своевременного реагирования. Эта зона гипотетически называется центром тяжести, поэтому она постоянно подвергается статистическим и механическим нагрузкам.
Риск развития заболеваний велик у всех людей, чья деятельность связана с тяжелым физическим трудом. Силовые виды спорта также способствуют быстрому изнашиванию тканей опорного столба в этой области. В результате образуются грыжи, выпячивание дисков, защемление нерва. Патологии провоцируют сильную боль, онемение в нижних конечностях и дисфункцию в работе органов малого таза.
Какой врач лечит дегенеративные изменения позвоночника?
Обнаружив у себя тревожные симптомы, следует немедленно обратиться к врачу-неврологу. Только своевременное начало терапии позволит остановить прогрессирование заболевания.
В зависимости от причин и провоцирующих факторов, в ходе составления плана лечения могут быть привлечены другие профильные специалисты (остеопат, мануальный терапевт, эндокринолог, диетолог, инфекционист, пульмонолог).
Диагностика
Дегенеративные изменения опытный специалист способен определить еще на этапе осмотра и опроса пациента. Клинические проявления дают основание предположить наличие патологий в том или ином отделе позвоночника.
Для подтверждения и уточнения характера дегенеративных процессов применяют несколько диагностических методов:
- Рентгенография – позволяет получить снимок, на котором визуализируются отклонения от нормы. Возможности метода несколько ограничены. Однако на снимке можно рассмотреть истончение межпозвонковых дисков, деформацию тела, наличие краевых разрастаний, грыжи.
- Магнитно-резонансная томография (МРТ) – это исследование, позволяющее получить подробную картину состояния тел позвонков, дисков, тканей спинного мозга, суставов. В результате проведения процедуры специалист получает множество МР снимков каждого позвонка в различных проекциях и срезах. Подробнее про МРТ→
- Компьютерная томография (КТ) – это исследование проводят при необходимости максимально точно и безошибочно установить состояние хрящевых и костных тканей, спинного мозга, нервов.
- Электромиография (ЭМГ) применяется для идентификации видов повреждений нервов.
- Миелография – это рентгенологическое исследование, подразумевающее инъекционное введение контраста в позвоночный столб. Методика позволяет безошибочно визуализировать поврежденную область. Подробнее про миелографию→
Выбор метода диагностики основан на клинических проявлениях патологии, возможностях клиники и пациента.
Лечение
Все способы лечения дегенеративных и дистрофических патологий позвоночника условно делят на две группы. Консервативные методы подразумевают применение медикаментов, физиопроцедур, ортопедических бандажей. Весьма эффективным считается комплексный подход к решению проблемы.
Хирургическое вмешательство рекомендуют крайне редко. При этом оно должно быть оправдано стремительным развитием патологического процесса либо нецелесообразностью консервативного лечения.
Медикаменты
Терапия заключается в назначении препаратов, позволяющих снять боль, воспаление, улучшить кровообращение и состояние хрящевой ткани:
- Противовоспалительные препараты (Нимесил, Диклофенак, Ибупрофен).
- Лекарства, улучшающие проходимость сосудов (Актовегин, Тринтал, Пирацетам).
- Болеутоляющие медикаменты (Анальгин, Оксадол, Трамал).
- Спазмолитики (Лидокаин, Новокаин, Бипивукаин).
- Хондопотекторы помогают восстановить структуру хрящевой и костной ткани (Румалон, Хондролон, Хондролитин).
Физиотерапия
Методы физиотерапевтического лечения активно применяют в борьбе с прогрессированием дегенеративно-дистрофических процессов в области позвоночника:
- Лазер оказывает комплексное воздействие. В ходе процедуры достигается противовоспалительный, обезболивающий и регенерирующий эффект.
- Вибрационный метод подразумевает применение ленточных вибромассажеров.
- Магнитотерапия – специальный аппарат оказывает воздействие на обрабатываемую область на клеточном уровне.
- Электротерапия – процедура предусматривает местное воздействие на ткани. В ходе ее проведения улучшается кровообращение, вследствие чего и наступает облегчение.
- Ударно-волновая терапия – инновационная методика, основанная на влиянии акустической волны на пораженный участок. После процедуры улучшается микроциркуляция в тканях и обменные процессы, уменьшается боль, отечность.
Мануальную терапию и массаж часто сочетают с другими физиопроцедурами.
Физкультура

Существует несколько комплексов упражнений, позволяющих улучшить состояние. Лечебная зарядка для людей, страдающих дегенеративными изменениями в поясничном, грудном или шейном отделе позвоночника, улучшает обменные процессы и кровообращение:
- Начинать следует с разминки. Выполняются круговые вращения головой, затем руками (пальцами держаться за плечи) и туловищем вокруг оси, руки при этом надо держать на поясе. При этом нужно избегать резких движений.
- Встать ровно, пальцы сложить в замок над головой. Выполнять движения шеей из стороны в сторону (10 раз). Направление головы при этом не изменять.
- Лечь на пол, руки и ноги ровными нужно поднять перпендикулярно к поверхности пола. Затем расслабленным туловищем выполняют движения, имитирующие змеиное ползание.
Регулярное выполнение упражнений формирует правильную осанку, укрепляет мышечный корсет. В результате дегенеративные процессы замедляют свое развитие.
Оперативное лечение
В современной медицине успешно применяют различные хирургические способы борьбы с прогрессированием дегенеративных процессов в позвоночном столбе:
- Ламинэктомия.
- Вапоризация лазером.
- Декомпрессия (передняя, заднебоковая).
- Фораминотомия.
- Фасетэктомия.
При значительных повреждениях проводят стабилизирующие операции с применением титановых имплантов.
Профилактика
Рекомендации специалиста помогут снизить вероятность развития патологий опорно-двигательного аппарата:
- При сидячей работе следует часто вставать и делать мини-разминку.
- Исключите длительное пребывание на холоде, чрезмерные нагрузки.
- Рацион должен содержать достаточное количество полезных минеральных веществ и витаминов.
- Следует регулярно выполнять упражнения, укрепляющие мышечный корсет.
- Откажитесь от вредных привычек.
Посещать невролога необходимо при первых проявлениях дискомфорта, скованности, боли в области позвоночника. Гораздо легче остановить заболевания на начальных стадиях его развития.
Автор: Татьяна Гросова, медсестра,
специально для Vertebrolog.pro
Полезное видео про дегенеративные изменения позвоночника
Список источников:
- Савельев Н.Н. Заболевания позвоночника и суставов. АСТ, 2017.
- Тучков А.А. Всё о позвоночнике или вертебрология для всех: Москва, 2011.
Изменить город
Клиники Москвы

Он Клиник
Многопрофильный медицинский центр
Первичная стоимость приёма — низкая

МедЦентрСервис
медицинская клиника
Первичная стоимость приёма — высокая
Источник


