Компрессионная миелопатия поясничного отдела позвоночника

Компрессионная миелопатия – тяжелейшее осложнение заболеваний нервной системы, в основе которого лежит сдавление спинного мозга различными образованиями: костными осколками позвонков при травме, грыжей диска, опухолью, гематомой. Главными симптомами миелопатии являются утрата двигательной и чувствительной функции ниже места поражения. Кроме того, наблюдается нарушение работы внутренних органов. Для диагностики компрессионной миелопатии используются компьютерная томография, рентгенография, миелография. Лечение сдавления спинного мозга, главным образом, оперативное.
Общие сведения
Под термином «компрессионная миелопатия» понимается повреждение вещества спинного мозга вследствие давления на него каким-либо образованием с развитием двигательных и чувствительных нарушений. Компрессионная миелопатия не является самостоятельным заболеванием, возникает как осложнение различных патологических процессов в позвоночном столбе или спинномозговых оболочках.
Основными факторами, которые приводят к повреждению нервных путей при сдавлении спинного мозга, являются: непосредственное разрушение его вещества патологическим фактором; пережатие крупных кровеносных сосудов, за счет которого нарушается питание нервной ткани и развивается некроз. Чем дольше длительность компрессии, тем более важную роль играет изменение интенсивности кровотока.
Компрессионная миелопатия
Причины компрессионной миелопатии
В зависимости от скорости развития сдавление спинного мозга может быть острым, подострым или хроническим. Острые компрессионные миелопатии развиваются при резком одномоментном сдавлении вещества мозга с повреждением его структур и ярко выраженными неврологическими симптомами. От момента воздействия повреждающего агента до появления клинических симптомов проходят минуты-часы. Причинами такого состояния могут быть: травмы позвоночника, кровоизлияние под оболочки спинного мозга. Острое сдавление также может представлять собой исход опухолевого процесса или эпидурального абсцесса.
Среди травм позвоночника, которые могут стать причиной синдрома острой компрессионной миелопатии, важное место занимают компрессионные переломы позвонков со смещением отломков. Они возникают при сильной осевой нагрузке на позвоночник, например, ударе головой об дно при нырянии в незнакомом месте. Другими повреждениями позвоночного столба являются вывихи, подвывихи, смещения позвонков относительно друг друга. Во всех этих случаях спинной мозг сдавливается костными отломками или зажимается в спинномозговом канале.
Кровоизлияние под оболочки спинного мозга может возникать при травмах спины, приеме препаратов, снижающих свертывающую активность крови (антикоагулянты, например, варфарин), как осложнение медицинских манипуляций (люмбальная пункция, эпидуральная анестезия). Спинной мозг располагается в костном канале, образованном из отверстий в теле позвонков, и окружен несколькими оболочками. Кровь из поврежденного сосуда, чаще всего это вена, изливается в пространство между костью и твердой оболочкой спинного мозга. Так как позвоночный канал достаточно узкий, а кровь не способна сжиматься, образовавшаяся гематома оттесняет спинной мозг и сдавливает его. Сдавление на протяжении от нескольких дней до 1—2 недель условно называется подострой компрессией. Она может возникнуть при разрыве межпозвоночной грыжи, бурном росте метастазов опухолей, образовании гнойного абсцесса.
Опухоль спинного мозга, образованная из его оболочек или новообразование тканей позвонка, долгое время могут не давать о себе знать. Однако в тот момент, когда нервная ткань перестает компенсировать повреждение, развивается синдром подострого сдавления тканей мозга. То же самое происходит при образовании гнойных абсцессов под твердой оболочкой (чаще всего возникает при туберкулезе и остеомиелите позвоночника). При увеличении гнойного затека до определенных размеров происходит сдавление спинного мозга. При остеохондрозе позвоночника компрессию могут оказывать фрагменты грыжи диска или выпячивание части фиброзного кольца, остеофиты (костные разрастания, образующиеся вокруг позвоночного канала и деформирующие его). Особенностью хронической компрессионной миелопатии является медленное нарастание симптомов (в течение многих лет) и способность спинного мозга долгое время компенсировать повреждения.
Также к постепенному сдавлению спинного мозга могут приводить медленно растущие опухоли оболочек и позвонков.
Симптомы компрессионной миелопатии
В неврологии при постановке диагноза обычно не указывают тип компрессионной миелопатии. Однако на практике принято разделять повреждение спинного мозга от сдавления на 3 типа: острое, подострое, хроническое. Клинические проявления компрессионной миелопатии напрямую зависят от типа сдавления, отдела спинного мозга (шейный, грудной, поясничный) и месторасположения очага повреждения по отношению к основным нервным путям.
Спинной мозг в функциональном отношении не является однородной структурой. В передней его части располагаются двигательные нейроны, отвечающие за движения скелетных мышц; в задней – чувствительные нервные клетки, а по бокам – центры, ответственные за работу внутренних органов. В зависимости от того, на какую часть спинного мозга преобладает давление повреждающего фактора, будут выражены те или иные клинические симптомы.
Острая, подострая и хроническая формы миелопатии отличаются скоростью развития симптомов заболевания и степенью выраженности утраченных функций. Самым тяжелым по своим проявлениям является острое сдавление спинного мозга. При нем происходит одномоментное выпадение как двигательной (развивается вялый паралич), так и чувствительной функции участков тела, расположенных ниже зоны повреждения, нарушается работа мочевого пузыря и прямой кишки. Это состояние называется спинальный шок. Через некоторое время вялый паралич переходит в спастический, появляются патологические рефлексы, судорожные сокращения мышц, возможно развитие стойкой тугоподвижности суставов (контрактур).
Компрессия в шейном отделе. Хроническая компрессионная миелопатия, как правило, начинается с тупых болей в мышцах шеи, затылка, верхней части груди, плеч и рук. В этих же областях появляются расстройства чувствительности в виде чувства ползания мурашек, онемения. Позже присоединяется мышечная слабость в руках, снижение тонуса, атрофия, могут наблюдаться подергивания отдельных мышечных волокон. Если участок сдавления располагается в первом и втором шейных сегментах, могут присоединяться признаки поражения лицевого нерва – нарушение чувствительности на лице. Возможно возникновение мозжечковых симптомов – неустойчивой походки, дрожания рук.
Сдавление в грудном отделе. Компрессии спинного мозга в этих отделах возникают относительно редко. Для них характерна слабость и повышение тонуса в ногах, а также нарушение чувствительности в области спины, груди, живота.
Компрессионная миелопатия в поясничном отделе. Для хронического сдавления спинного мозга в поясничном отделе характерны боли в мышцах ягодиц, бедра, голени, изменение чувствительности в этих же областях. С увеличением времени воздействия травмирующего фактора присоединяется слабость в мышцах, снижение их тонуса, уменьшение в размерах (атрофия). Постепенно развивается вялый периферический парез в одной или обеих ногах.
Диагностика компрессионной миелопатии
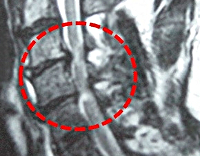
Золотым стандартом в диагностике компрессионной миелопатии является выполнение КТ и МРТ позвоночника. На снимках можно отчетливо увидеть не только причины, приведшие к сдавлению, но и состояние тканей мозга.
При невозможности произвести томографическое исследование, а также при подозрении на перелом позвоночника или вывих позвонков, используется рентгенография позвоночного столба в трех проекциях. По показаниям проводится люмбальная пункция с исследованием спинномозговой жидкости. Может быть использована миелография – особый рентгенологический метод, в основе которого лежит введение в субарахноидальное пространство контраста. После распределения красящего вещества производится серия снимков, которые позволяют определить на каком уровне произошло сдавление спинного мозга.
Лечение компрессионной миелопатии
Острая и подострая миелопатия требуют немедленного хирургического лечения. Целью его является удаление травмирующего спинной мозг агента в кратчайшие сроки, позволяющее снизить степень повреждения нервных путей. Также оперативное вмешательство необходимо при хроническом сдавлении спинного мозга опухолью вне зависимости от срока давности заболевания и величины новообразования.
При хронической компрессионной миелопатии, вызванной остеохондрозом, невролог может предложить двухэтапную схему лечения. Сначала проводится курс консервативной терапии, которая включает: противовоспалительные средства; витамины; препараты, восстанавливающие хрящевую ткань; физиопроцедуры; ЛФК; ношение ортопедических корсетов.
Если консервативные методики не оказывают эффекта или выявляется прогрессирующее нарастание симптомов сдавления спинного мозга, применяется хирургическое лечение. В зависимости от причины компрессионной миелопатии может быть проведена фасетэктомия, ламинэктомия, удаление позвоночной грыжи и костных разрастаний, замена диска на искусственный эндопротез, удаление гематомы и дренирование кисты спинного мозга, резекция клина Урбана и др.
Важную роль в восстановлении больных с компрессионной миелопатией играет регулярное санаторно-курортное лечение и ежегодные курсы реабилитации в специализированных медицинских учреждениях. Большое значение имеет ежедневная индивидуальная лечебная гимнастика, составленная врачом ЛФК.
Прогноз и профилактика
Несмотря на то, что острая компрессионная миелопатия – самая тяжелая по своим клиническим проявлениям форма патологии, при вовремя начатом лечении она является самой благоприятной по прогнозу. Причина этого в том, что при острой форме не успевают произойти глубокие изменения в мышцах и периферических нервах. Поэтому при устранении патологического фактора возможно быстрое восстановление проводимости по спинному мозгу и полное возвращение утраченных функций.
При хронических компрессионных миелопатиях в мышцах, нервах, а также в самом спинном мозге происходят необратимые деструктивные изменения – разрастание соединительной ткани, атрофия мышц. Поэтому даже при устранении сдавливающего фактора полностью восстановить двигательные и чувствительные функции невозможно.
С учетом статистики причин, приводящих к развитию сдавления спинного мозга, в основе профилактики этого серьезного осложнения на первом месте стоит правильная диагностика и лечение остеохондроза позвоночника и опухолевых заболеваний.
Источник
Заболевания позвоночника и спинного мозга взаимосвязаны и разнообразны. Они могут иметь различную причину и особенности проявления, лечить их также следует по-разному. Большая группа патологических процессов в спинном мозге объединена под названием миелопатия. О том, как развивается и почему возникает миелопатия поясничного отдела рассказано в данной статье.
Что это такое?
Под определением миелопатия понимают целую группу заболеваний нервной ткани спинного мозга, преимущественно дегенеративного невоспалительного характера. Отличительной чертой миелопатии является то, что она протекает хронически в абсолютном большинстве случаев. Острое же течение возможно только при травме и при инфицировании. То есть, под данным термином понимается множество заболеваний спинного мозга и позвоночного столба, если они влияют на спинной мозг.
В поясничном отделе такая патология развивается достаточно редко. В большей степени ей подвержены грудной и шейный отделы.

к содержанию ↑
Причины
Выделяют несколько причин развития патологии. Их все можно поделить на большие группы:
- Дегенеративные процессы в тканях. Они могут возникать в результате генетической предрасположенности, наследственности, гормонального сбоя, нарушения работы эндокринной системы. Также к ним может привести неправильное питание, недостаток витаминов;
- Инфекционные заболевания спинного мозга, вызванные различными возбудителями;
- Компрессия или сдавливание спинного мозга – сама частая причина. Возникает в результате травмы, смещения дисков и позвонков, появления новообразования, разрастания костной ткани, протрузии, грыжи, кровотечения, неудачных хирургических вмешательств;
- Нарушения кровоснабжения нервной ткани при атеросклерозе, венозном застое, спинальном инсульте.
Терапия отличается в зависимости от причин, вызывающих патологию.
к содержанию ↑
Симптомы и признаки
Симптоматика может немного отличаться в зависимости от того, почему именно развилась патология. На ранних этапах она не проявляется вовсе. Для повреждения нервной ткани в области поясничного отдела позвоночника, характерна следующая симптоматика:
- Боль в пояснице, отдающая в ногу, ягодицу, усиливающаяся при нагрузке;
- Онемение и потеря чувствительности в нижних конечностях, покалывание в них;
- Гипертонус мышц ног или слабость в мышцах ног;
- При запущенном процессе возможно нарушение работы мочевыводящей системы и кишечника;
- Чувство скованности в пояснице;
- Нарушения походки, осанки.
На начальных этапах может проявляться как боль при определенных типах физической активности.
к содержанию ↑
Виды
Выделяют несколько видов патологии:
- Инфекционная — при попадании болезнетворных микроорганизмом в спинной мозг;
- Компрессионная — при сдавливании ткани по той или иной причине;
- Сосудистая — при нарушении кровообращения в результате нарушения работы сосудов;
- Ишемическая атеросклеротическая — при нарушении кровообращения из-за атеросклеротических бляшек в сосудах. Довольно неблагоприятный тип, способный привести к инсульту, инфаркту;
- Вертеброгенная — при травмах спинного мозга – это наиболее частый вид подобной патологии в поясничном отделе.
Эти виды поражений наиболее характерны для поясничного отдела.
к содержанию ↑
Чем опасна?
Дискогенная миелопатия в поясничном отделе может привести к ряду тяжелых последствий. Они могут варьироваться в зависимости от причины, вызвавшей патологию.
- При наличии сосудистых причин может нарушаться кровообращение в мозге, вероятен инсульт;
- При компрессионных изменениях может наблюдаться нарушение оттока ликвора и повышение внутричерепного давления;
- При значительном ущемлении или повреждении нервной ткани возможны парезы, параличи, потеря чувствительности, нарушение в работе внутренних органов (мочеполовой системы и кишечника);
- При инфекционных причинах возможно распространение процесса на головной мозг;
- При серьезных травмах позвоночника возможна потеря его гибкости и чувствительности;
- То же происходит при наличии серьезных деструктивных процессов в дисках;
- Формирование устойчивого болевого синдрома.
Данные заболевания могут привести не только к значительному ухудшению качества жизни, но и к инвалидности, утрате работоспособности. А иногда – и к летальному исходу.
к содержанию ↑
Диагностика
Диагностировать заболевание может быть достаточно тяжело из-за того, что его вызывают самые разные причины. В зависимости от этого могут применяться те или иные методы диагностики. Применяются следующие подходы и способы:
- Сбор анамнеза заболевания и анализ симптомов для установления сходства с той или иной патологией;
- Мануальный осмотр и проверка чувствительности в контрольных точках, рефлексов, необходимы для оценки характера ущемления нервной ткани;
- Рентгенограмма, позволяющая визуализировать компрессию, травмы позвоночного столба, разрушение дисков и т. п.;
- Электронейрограмма позволяет оценить степень вовлеченности в процесс нервной ткани и ее состояние;
- КТ для оценки состояния сосудов при нарушениях кровообращения;
- МРТ в качестве дополнительной меры диагностики.
Обычно применение всех методов сразу для постановки или подтверждения диагноза не требуется.

к содержанию ↑
Лечение
Подход к лечению данного заболевания зависит от того, какими причинами вызвана патология и какие особенности и характеристики имеет. Некоторые типы можно вылечить только применением хирургического вмешательства. Другие же хорошо поддаются медикаментозному лечению с применением дополнительных процедур, таких как массаж, лечебная физкультура, физиотерапевтическое воздействие и другое.
к содержанию ↑
Медикаментозное
Некоторые виды заболевания можно облегчить с помощью приема медикаментозных препаратов.
- Нестероидные противовоспалительные средства, такие как Диклофенак, Вольтарен, Ортофен помогают снять воспаление и боль;
- Миорелаксанты и спазмолитики (Диакарп, Но-шпа) также помогают уменьшить симптоматику, снимая спазм мышц;
- Нейропротекторы и витамины помогают улучшить состояние поврежденной нервной ткани;
- Сосудорасширяющие препараты, такие как Кавентон помогают улучшить кровообращение при сосудистой, ишемической, атеросклеротической миелопатии.
Такая терапия должна дополняться ношением, хотя бы в период обострений, поддерживающего пояса или корсета. Это помогает снизить нагрузку на мышцы. Но долго носить его нельзя. Также показаны гимнастика и массаж в соответствии с комплексом, разработанным специалистом, но в период обострения проводить их нельзя.
к содержанию ↑
Операции
Некоторые типы заболевания можно вылечить только хирургическим вмешательством.
- При компрессии грыжей, опухолью, кистой и т. п. необходимо хирургическое удаление этого новообразования;
- При заболеваниях деструктивного характера, разрушении диска, может потребоваться его замена;
- Иногда необходимо полное или частичное удаление диска при ущемлении нервной ткани (передняя, задняя или тотальная дискэктомия).
Могут потребоваться и некоторые другие типы вмешательств.

к содержанию ↑
Профилактика
Профилактика данного состояния, по сути, включает в себя профилактику любых заболеваний позвоночника. Для того чтобы их избежать нужно принимать следующие меры:
- Спать на ортопедических подушках и матрасе;
- Избегать гиподинамии, не вести сидячий образ жизни;
- Избегать излишних нагрузок на позвоночник;
- Выполнять профилактическую гимнастику, особенно при наличии наследственной предрасположенности к болезни;
- Своевременно пролечивать заболевания позвоночного столба;
- Избегать травм позвоночника;
- Сбалансированно и правильно питаться;
- Следить за состояние эндокринной системы и иммунитета.
Следование таким рекомендациям поможет избежать множества болезней опорно-двигательного аппарата, в том числе и миелопатии.
к содержанию ↑
Вывод
Разнообразные заболевания, называемые миелопатией, оказывают различное влияние на организм. Но все они достаточно опасны и по мерее прогрессирования способны привести к тяжелым последствиям и даже летальному исходу. Потому необходимо тщательно следить за состоянием своего здоровья и своевременно обращаться к врачу.
Источник