Компрессионные синдромы поясничного отдела позвоночника


Остеохондроз поясничного отдела – это хроническое дегенеративно-дистрофическое заболевание поясничного отдела позвоночника, поражающее структуры межпозвоночных дисков и рядом расположенных поясничных позвонков. Поражает людей преимущественно трудоспособного возраста. Проявляет себя различными симптомами, основными из которых являются боль в пояснице и ногах, ограничение движений в пояснице. Для диагностики используются такие методы исследования, как рентгенография, компьютерная томография или магнитно-резонансная томография поясничного отдела позвоночника. В этой статье Вы сможете поподробнее познакомиться с причинами, симптомами и методами диагностики остеохондроза поясничного отдела позвоночника.
Остеохондроз является результатом старения организма. Те или иные признаки этого заболевания можно обнаружить почти у каждого человека (!), начиная с 25 лет. Но вот выраженность этих изменений, скорость их прогрессирования, степень клинических проявлений зависит от множества причин, в первую очередь от того, насколько здоровый образ жизни ведет конкретный человек. Умеренные физические нагрузки, обязательная утренняя гимнастика, правильная поза тела при выполнении ряда работ (огород, строительство, банальная уборка дома и так далее), ортопедический матрас – это те моменты, которые препятствуют развитию остеохондроза поясничного отдела позвоночника.
По данным статистики, остеохондроз позвоночника в 80% случаев является причиной боли в спине.
Как же развивается остеохондроз?
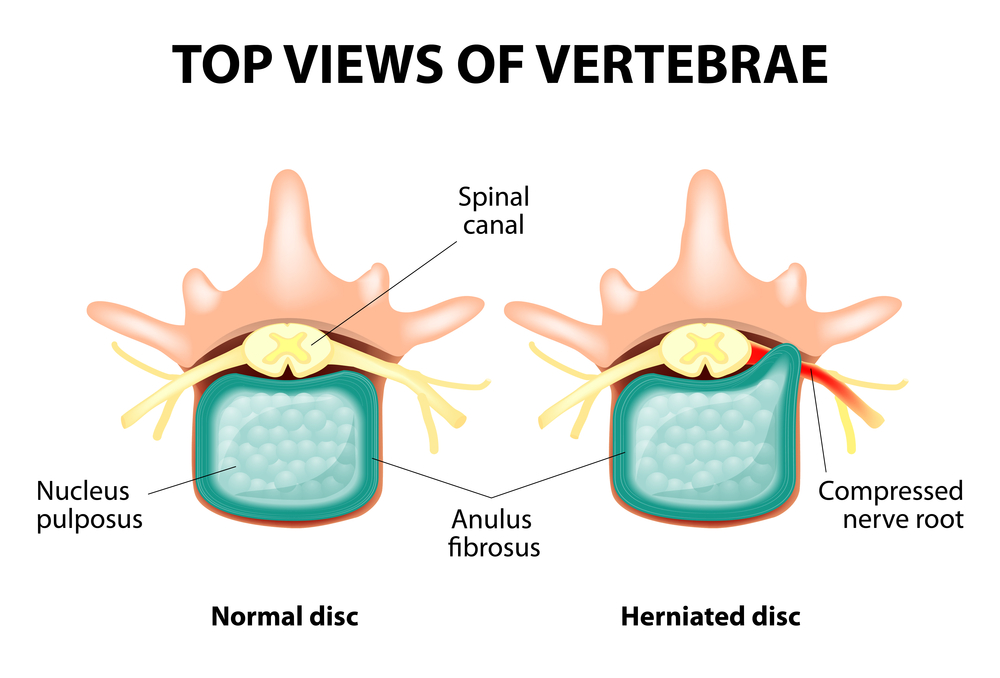
Весь позвоночник состоит из отдельных позвонков, между телами которых располагаются межпозвоночные диски. То есть между двумя позвонками располагается один диск. Диск состоит из студенистого (пульпозного) ядра и фиброзного кольца. Ядро содержит много воды и обеспечивает амортизацию и гибкость позвоночника. Фиброзное кольцо располагается по периферии студенистого ядра, как бы удерживая его внутри себя.
При длительной повышенной нагрузке на студенистое ядро оно меняет свои физиологические свойства, утрачивает воду и усыхает, а со временем секвестрируется: диск уплощается, а тела позвонков приближаются друг к другу. Наряду с такими процессами, в студенистом ядре фиброзное кольцо теряет свою упругость и под влиянием механических нагрузок начинает выпячиваться. Это называется протрузией. Потом фиброзное кольцо трескается, и через образовавшиеся щели выпадает студенистое ядро: возникает грыжа диска. Участок из двух смежных позвонков и расположенного между ними диска, именуемый позвоночным сегментом, приобретает избыточную подвижность, тем самым увеличивая нагрузку на рядом расположенные сегменты. Перегрузка соседних сегментов запускает аналогичный патологический процесс и в них. Вот эти изменения и называются остеохондрозом.
Чтобы хоть как-то обеспечить стабильность позвоночника, по краям тел позвонков формируются костные разрастания, увеличивая площадь опоры. Это явление называют спондилезом. Изменения в суставах между позвонками называют спондилоартрозом. Обычно все три патологии – остеохондроз, спондилез, спондилоартроз – шагают рядом.
Причины
Из-за чего же возникает остеохондроз? На сегодняшний день существует несколько теорий возникновения:
- механическая теория: пожалуй, главной причиной следует считать регулярную повышенную нагрузку на позвоночник. Именно поэтому остеохондроз – это почти обязательный удел грузчиков, шахтеров, строителей и людей подобных профессий. Возникновение остеохондроза поясничного отдела связано преимущественно с наклонами и подъемом тяжести, вынужденной неудобной рабочей позой;
- еще одним фактором развития может служить неправильная осанка, сидение в неправильной позе, что особенно актуально для работников умственного труда;
- иногда роль играют наследственные особенности строения позвоночника и питания его отдельных структур;
- травматическая теория: любая травма позвоночника (даже самая незначительная) способна запускать дегенеративный процесс;
- гормональные нарушения обмена веществ и эндокринные заболевания способны неблагоприятно влиять на метаболизм в тканях позвоночного столба и способствовать развитию остеохондроза;
- возрастная теория подразумевает естественное изнашивание дисков в процессе жизни.
Редко только лишь одна из этих теорий способна объяснить возникновение остеохондроза в каждом конкретном случае. Чаще одновременно «виноваты» несколько факторов.
В возникновении остеохондроза поясничного отдела позвоночника немаловажную роль играет избыточный вес, поскольку он сам по себе является перегрузкой для позвоночного столба. Чем выше индекс массы тела (степень ожирения), тем более выраженными обычно оказываются изменения позвоночника. Среди других причин, провоцирующих появление остеохондроза, можно отметить:
- сидячий образ жизни;
- неправильное питание (фаст фуд, избыток сладкого, полуфабрикаты: все это приводит к дисбалансу микроэлементов) и недостаток жидкости;
- аномалии строения позвоночника (например, наличие дополнительного поясничного позвонка);
- постоянное ношение обуви на высоких каблуках;
- беременность (ввиду избыточной нагрузки на поясничный отдел позвоночника);
- внезапное прекращение тренировок у лиц, профессионально занимающихся спортом;
- курение и злоупотребление алкоголем: в качестве факторов, ускоряющих процесс старения в организме.
Симптомы
Основным проявлением остеохондроза поясничного отдела позвоночника является боль. Характер боли, место возникновения и направление распространения зависят от того, какие рецепторы получают раздражение, то есть насколько грубые изменения в диске и окружающих тканях, имеется протрузия или уже грыжа, в какую сторону сформировалось выпячивание и так далее.
Выделяют рефлекторные и компрессионные синдромы при остеохондрозе поясничного отдела позвоночника.
Рефлекторные синдромы развиваются в тех случаях, когда раздражаются рецепторы фиброзного кольца пораженного диска, связок и капсул суставов, расположенных рядом. Рефлекторными они называются потому, что помимо болей сопровождаются мышечно-тоническими, вегетативно-сосудистыми или нейродистрофическими рефлекторными изменениями, то есть раздражение с помощью рефлексов передается на другие структуры, вызывая симптомы в основном со стороны мягких тканей.
Компрессионные синдромы возникают в результате сдавления (компрессии) нервных корешков, сосудов или спинного мозга образующимися при остеохондрозе изменениями.
Рефлекторные синдромы поясничного отдела позвоночника
 У больных с остеохондрозом может возникать острая боль в пояснице при резких движениях или подъеме тяжестей.
У больных с остеохондрозом может возникать острая боль в пояснице при резких движениях или подъеме тяжестей.
Люмбаго (прострел): острая внезапная боль в области поясницы, возникающая при неловком движении или в момент физического напряжения (значительно реже – без видимой причины). Считается, что возникновение люмбаго связано с перемещением студенистого ядра в пределах фиброзного кольца, то есть развивается в начальных стадиях остеохондроза. Часто боль описывают как «прострел», «кол воткнули в поясницу». Больные застывают в той позе, в которой их застала боль. Малейшее шевеление вызывает усиление боли (чихание, кашель, попытка повернуться в кровати, подвигать ногой). Если человек находился в наклоненном положении в момент развития люмбаго (что бывает чаще всего), то он не может разогнуться. Рефлекторно возникает выраженное мышечное напряжение в поясничном отделе позвоночника. Вдоль позвонков в этой области прощупывается мышечный валик, который иногда виден невооруженным глазом без прикосновения, настолько выражено мышечное напряжение. Ощупывание болезненно для больного. Такой повышенный тонус мышц выполняет иммобилизирующую роль, предохраняя пораженный поясничный сегмент от патологической подвижности, которая может спровоцировать ухудшение состояния. Естественный изгиб позвоночного столба в области поясницы (лордоз) уплощается, возможно искривление в сторону (сколиоз) за счет напряжения мышц.
Люмбалгия – еще один рефлекторный синдром поясничного уровня. Под этим термином подразумевают также наличие боли в поясничной области. Но, в отличие от люмбаго, при этом боль возникает не остро, а постепенно, в течение нескольких часов и даже дней. Боль носит ноющий тупой характер, умеренной интенсивности, усиливается при движениях, в положении сидя или стоя, при переходе из одного положения в другое. Небольшое облегчение приносит положение лежа ни спине с валиком под поясницей, но пассивный подъем выпрямленной ноги в этом положении вызывает усиление боли в пояснице (симптом Лассега). Пальпация поясничного отдела позвоночника болезненна, однако рефлекторное напряжение мышц менее выражено, чем при люмбаго, а иногда и отсутствует вовсе. Движения в поясничном отделе позвоночника ограничены, но возможны. Это означает, что больной может наклониться вниз и в стороны до определенного уровня (а дальше боль усиливается).
Люмбоишиалгия – еще одна разновидность рефлекторного синдрома поясничного уровня. Под этим термином подразумевают боль в области поясницы, отдающую в ягодицу и в ногу (по задней поверхности). Боль имеет различный характер, в основном ноющий, но может периодически усиливаться по типу «прострелов» в ногу. Так же, как и при люмбалгии, усиливается при любых движениях, ходьбе, натуживании, уменьшается в положении лежа на спине. Обычно положителен симптом Лассега. Болезненна пальпация поясничного отдела позвоночника, а также надавливание на некоторые точки (например, посередине линии, отделяющей ягодицу от бедра, посередине задней поверхности бедра, посередине подколенной ямки). Присутствует напряжение мышц поясницы. Наклоны вперед и в стороны ограничены.
Компрессионные синдромы поясничного отдела позвоночника

Клиническая характеристика зависит от того, какая структура подвергается сдавлению.
Между позвонками в каждом межпозвоночном отверстии располагаются нервные корешки (спинномозговые нервы): левый и правый. Если патологические образования при остеохондрозе поясничного отдела позвоночника (в основном, грыжи дисков) сдавливают корешки, то развивается радикулопатия, симптомы которой отличаются для каждого корешка. Общим для всех радикулопатий поясничного отдела является усиление боли при чихании, кашле, движениях в пояснице (особенно наклонах вперед), наличие мышечного напряжения в области поясницы, ограничение движений в поясничном отделе позвоночника. Наиболее часто встречаются следующие виды радикулопатий поясничного отдела позвоночника:
- радикулопатия L1, L2, L3: боли возникают в пояснице, отдают в передневнутренний отдел бедра. В этой же области возможно возникновение парестезий (чувства ползания мурашек, онемения), нарушается поверхностная чувствительность (не отличается острое прикосновение от обычного, утрачивается ощущение холодного и горячего). Снижается коленный рефлекс, выявляется слабость четырехглавой мышцы бедра;
- радикулопатия L4: боль из поясницы отдает в передненижнюю часть бедра, внутреннюю поверхность коленного сустава и чуть ниже по внутренней поверхности голени. В этих же зонах ощущаются парестезии, и утрачивается (снижается) поверхностная чувствительность. Также развивается слабость в четырехглавой мышце бедра, снижается коленный рефлекс;
- радикулопатия L5: одна из частых локализаций. Боль отдает в ягодицу, по наружному краю бедра, по передненаружной поверхности голени до внутреннего края стопы и большого пальца. Здесь же ощущаются парестезии, нарушается поверхностная чувствительность, сюда отдает боль при чихании и кашле. Кроме того, возникает затруднение разгибания большого пальца стопы, так как мышца, осуществляющая это действие, иннервируется корешком L5. Иногда трудно стоять на пятке с разогнутой стопой;
- радикулопатия S1: также часто встречается при остеохондрозе поясничного отдела позвоночника. Боль отдает в ягодицу, по наружнозаднему краю бедра, по наружному краю голени до наружного края стопы и 5-го пальца, пятки. Для этих зон характерно ощущение парестезий, снижение поверхностной чувствительности. Снижается ахиллов рефлекс. При поражении этого корешка развивается слабость мышц голени и сгибателей стопы, поэтому затруднено стояние и ходьба на носках.
Возможно одновременное развитие радикулопатий нескольких корешков, особенно это характерно для L5, S1. Бывает, что одна грыжа сдавливает несколько корешков.
Если грыжа диска выпячивается назад, то она может сдавливать спинной мозг. Это возможно только при локализации грыжи в верхнепоясничном отделе, так как ниже II поясничного позвонка спинного мозга нет (там сдавлению подвергаются корешки спинного мозга, и развивается синдром конского хвоста).
Если сдавлению подвергаются сосуды поясничного отдела, осуществляющие приток крови к спинному мозгу, то в случае острого нарушения кровообращения в них развивается спинальный инсульт, а при длительном сдавлении – миелопатия. Миелопатия проявляется двусторонней слабостью мышц ног, начиная со стопы и постепенно прогрессируя вверх. Нарушается чувствительность в ногах, утрачивается ахиллов рефлекс, а позже и коленный. Возможно появление расстройств мочеиспускания (частые, «повелительные» позывы, требующие немедленного удовлетворения, недержание мочи).
Методы диагностики

Диагностика остеохондроза поясничного отдела позвоночника основывается на клинических данных и
данных дополнительных методов исследования. Ключевая роль принадлежит таким методам, как:
- рентгенография поясничного отдела позвоночника;
- компьютерная томография поясничного отдела позвоночника;
- магнитно-резонансная томография поясничного отдела позвоночника.
Рентгенографию поясничного позвоночника обязательно выполняют в 2-х взаимно перпендикулярных проекциях – прямой задней и боковой. Такие снимки позволяют увидеть форму, контуры и структуру тел позвонков, высоту и форму межпозвоночных дисков, аномалии строения позвоночника, естественные изгибы. Для отображения межпозвоночных суставов и межпозвоночных отверстий производят рентгенограммы в косых проекциях. Для выявления патологической подвижности отдельных поясничных сегментов (что является признаком остеохондроза) рентгенографию выполняют в условиях функциональных проб, то есть в положении сгибания и разгибания позвоночника. В норме хорошо видно изменение высоты межпозвоночных дисков в передних или задних отделах в соответствии с направлением наклоном тела, при остеохондрозе из-за функционального блока одного из сегментов высота диска не меняется ни при сгибании, ни при разгибании. При патологической подвижности определяется смещение позвонков вперед или назад. К основным рентгенологическим признакам остеохондроза относят сужение межпозвоночной щели, патологическую подвижность и смещение тел позвонков, отложение солей в ткани диска (обызвествление), образование краевых разрастаний тел позвонков, уплотнение позвонка на границе с пораженным диском (субхондральный склероз). Рентгенография поясничного отдела позвоночника является рутинным методом исследования, который постепенно утрачивает свою значимость на фоне активного внедрения новых и более информативных методов исследования (КТ и МРТ). Рентгенографию поясничного отдела сегодня используют в качестве скринингового метода диагностики.
КТ поясничного отдела позвоночника проводится также с использованием рентгеновского излучения, но лучевая нагрузка на организм значительно меньше, чем при рентгенографии. Исследование проводится лежа на столе специального прибора – компьютерного томографа, оно абсолютно безболезненное. Полученные снимки обрабатываются с помощью компьютера и позволяют увидеть значительно больше структур, чем при рентгенографии позвоночника.
МРТ — метод, при котором для создания изображений используется электромагнитное излучение. Исследование также проводится в положении лежа на столе, который заезжает в камеру томографа. МРТ безвредно и безболезненно.
КТ или МРТ поясничного отдела позвоночника позволяют увидеть все структуры позвоночника, тщательно рассмотреть межпозвоночные диски (причем и студенистое ядро, и фиброзное кольцо) и межпозвоночные отверстия, содержимое позвоночного канала. Даже незначительное выпячивание межпозвоночного диска не останется незамеченным. Эти методы (особенно МРТ) позволяют определить направление грыжи диска при ее наличии, степень сдавления нервных корешков, спинного мозга. Таким образом, эти методы исследования значительно более информативны в диагностике остеохондроза поясничного отдела позвоночника, чем рентгенография. К тому же они позволяют диагностировать не только остеохондроз, но и другие заболевания (опухоли, нарушения кровообращения в спинном мозге, абсцессы, врожденные дефекты строения позвоночника и спинного мозга), что важно при проведении дифференциальной диагностики причин боли в спине.
Остеохондроз поясничного отдела позвоночника – заболевание, которое наиболее часто становится причиной болей в спине. Представляет собой, по сути, разрушение межпозвоночных дисков. Из-за остеохондроза поясничного отдела позвоночника человек часто утрачивает трудоспособность, поскольку, кроме болей, болезнь может приводить к нарушению подвижности позвоночника, невозможности сидеть, стоять и ходить. Симптомы этого заболевания неспецифичны и требуют проведения дополнительных методов исследования для точного подтверждения диагноза. Наиболее информативным и безопасным из современных методов диагностики остеохондроза является МРТ позвоночника.
Видео на тему «Остеохондроз позвоночника: симптомы, диагностика и лечение»:
Источник
1.Мышечно-тонические
синдромы.
Люмбаго.
Характеризуется внезапно возникающей
чрезвычайно интенсивной болью в
области поясницы, затрудняющей всякие
движения туловища. Боль обычно появляется
в момент физического напряжения,
механической нагрузки на поясничный
отдел позвоночника. В постели больной
может принять такое положение, при
котором боль исчезает. При осмотре
находят скованность поясничного отдела
позвоночника, напряжение поясничных
мышц, сглаженность поясничного
лордоза. Сухожильные рефлексы при этом
не изменяются, симптомы натяжения
отсутствуют. Длительность люмбаго
6—10дней, после чего болевые ощущения
исчезают или формируется хроническая
люмбалгия.
Люмбаго обычно возникает в результате
раздражения окончаний синувертебрального
нерва при остром нарушении целости
тканей диска, уже пораженного
дегенеративным процессом. Возникновение
люмбаго обычно связывают или с протрузией
диска в позвоночный канал, или с острым
разрывом фиброзного кольца, перемещением
ядра и ущемлением его сегментов в
разрыве кольца, подвывихом межпозвонковых
суставов. Ирритация вегетативных
образований приводит к рефлекторному
напряжению поясничные мышц (А.Д. Динабург
и соавт., 1967).
Хроническая люмбалгия
характеризуется постоянной тупой болью,
усиливающейся при движениях, физической
нагрузке, перемене погоды. Объективные
симптомы скудны: некоторое ограничение
движений в поясничном отделе, легкое
напряжение поясничных мышц, реже—небольшое
уплощение поясничного лордоза.
Патогенетически это состояние
связывают с раздражением нервных
окончаний и связочном аппарате сегмента
при поражении ядра, фиброзного кольца
или при заднем смещении диска
(Е.В. Макарова, 1972).
К группе мышечно-тонических синдромов,
наряду с люмбаго и хронической
люмбалгией, относят также синдром
грушевидной мышцы, широкой фасции бедра,
судорог икроножных мышц, коротких
мышц стопы (М.К. Бротман, 1975).
2.Вегетативно-ирритативные
нарушения. Вегетативно-ирритативные
нарушения характеризуются кожно-вегетативными
расстройствами (изменение цвета кожи
—побледнение, покраснение, нарушение
потоотделения —гипер-
и гипоангидроз; изменение электросопротивления
кожи, которое чаще снижено; изменение
кожной температуры, чаще гипотермия);
вегетативно-сосудистыми нарушениями
(изменение капиллярного кровообращения,
пульсации на сосудах стоп, повышение
тонуса и артериального давления
сосудов нижних конечностей, изменение
проницаемости сосудистой стенки);
симпаталгиями (жгучая, ноющая, зудящая,
ломящая боль, усиливающаяся ночью,
при перемене погоды, локализующаяся в
области тазобедренных суставов,
большого вертела бедренной кости, в
подвздошной и паховой областях, нижних
отделах брюшной стенки, в костях таза
и бедренной кости). По мнению М.К. Бротмана
(1975),вегеталгия является самым
частым признаком вегетативной патологии
при поясничном остеохондрозе. Кроме
того, им описаны также висцеральные
вегетативные синдромы и эндокринные
нарушения.
II. Компрессионные синдромы.
Вовлечение в патологический процесс
нервных корешков сопровождается
возникновением целого ряда симптомов.
Главные из них следующие: 1.Боль, иррадиирующая в ногу. В зависимости
от уровня поражения корешков она
распространяется в область паховой
складки, по бедру, голени, в стопу и
пальцы стопы. 2.Симптомы,
связанные с нарушением статики и
биомеханики позвоночника: а) сглаженность
поясничного лордоза встречается в
96%случаев (В.А. Шустин,
1964)и служит компенсаторным
механизмом, обеспечивающим уменьшение
объема грыжевого выпячивания и
давления на заднюю продольную связку,
Крайним выражением компенсации является
кифоз; б) сколиоз встречается в
81%случаев, по данным Я.К. Асс(1971),и 89,5%—по данным В.А. Шустина
(1964);обусловлен потоком болевых
импульсов с поврежденного корешка,
рефлекторным напряжением мышц, придающих
позвоночнику положение, при котором
поврежденный корешок смещается с
наиболее выпяченного участка грыжи
(В.А. Шустин, 1964);в)
ограничение подвижности позвоночника
в поясничном отделе встречается в
97,9% (Я.К. Асе, 1971).Это также компенсаторное приспособление,
ограничивающее смещение пульпозного
ядра диска и уменьшающее давление на
заднюю продольную связку (Е.В. Макарова,
1972);г) анталгическая поза
—стоя, с полусогнутой в колене
ногой, сидя—симптом
“треноги” или “распорки”, лежа—сим.
птом “подкладной по тушки”.
III.Симптомы, связанные
непосредственно с повреждением
корешков:а) боль и парестезии,
распространяющиеся в зоне дерматома;
б) симптомы натяжения (Ласста, Вассермана,
Мацкевича); в) двигательные нарушения
(параличи, парезы); г) расстройства
рефлексов (арефлексия, гипо-, гиперрефлексия);
д) расстройства чувствительности (гипо-,
гипер-, аналгезия); е) нарушения трофики
(гипотрофии, атрофии); ж)
вегетативно-ирритативные и
вегетативно-дистрофические расстройства
(симпаталгии, расстройства потоотделения,
кожной температуры, ангиодистонические
расстройства, нарушения роста волос,
периартрозы).
Компрессионные синдромы возникают
значительно реже, чем некомпрессионные.
В зависимости от количества корешков,
вовлеченных в процесс, различают моно-,
би-, полирадикулярные и билатеральные
синдромы, кроме того, выделяют синдром
частичной и полной компрессии конского
хвоста.
X.М. Шульман
(1981)компрессионные формы остеохондроза
поясничного отдела позвоночника делит
на три стадии. I(моно- или
бирадикулярная) стадия характеризуется
очерченностью зоны корешковой боли,
стойкими нарушениями чувствительности,
снижением или выпадением соответствующих
рефлексов, уменьшением силы мышц,
иннервируемых пораженными корешками,
рефлекторно-тонической установкой
позвоночника. II(полираднкулярная) стадия характеризуется
вовлечением в процесс нескольких нервных
корешков, преобладают симптомы корешковых
выпадений. IIIстадия
характеризуется компрессией корешков
конского хвоста, иногда с дистантными
нарушениями кровообращения в каудальных
отделах спинного мозга. Она является,
по существу, не столько следующим по
тяжести этапом дегенеративно-дистрофических
изменений позвоночника, сколько
формой более массивного сдавления
нервно-сосудистых образований.
Монорадикулярные синдромы возникают
при боковой, реже —срединно-боковой грыже диска (В.А. Шустин,
1964; Я.К. Асс, 1971).Чаще страдают нижне-поясничные корешки,
реже —верхне-поясничные.
Клиника поражения корешков L1—L3.Симптомы носят ярко выраженную
вегетативную окраску в связи с тем, что
корешки эти содержат волокна белых
преганглионарных симпатических ветвей.
Боль иррадиирующая, распространяется
по передней и внутренней поверхности
бедра, жгучая, с парестезиями, мало
связана с движениями. Объективно
определяют болезненность при пальпации
сосудисто-нервного пучка на бедре,
симптомы Мацкевича и Вассермана, снижение
или отсутствие коленного рефлекса
(М.К. Бротман, 1975).
При поражении корешка L4боль и гипестезия локализуются по
передней поверхности бедра и голени,
для них характерна вегетативная и
склеротомная окраска (жгучесть,
диффузность, локализация в бедренной
кости, коленном суставе, бедре). По
данным Я.К. Асса (1971)и Е.В. Макаровой (1972),коленный рефлекс снижен или отсутствует,
по мнению М.К. Бротмана
(1975),он не изменен, может даже
наблюдаться легкое его повышение.
Нейродистрофические нарушения могут
проявляться коленным периартрозом. При
этом отмечаются боль в области коленного
сустава и отечность его внутренней
поверхности. Необычный характер и
локализация боли часто обусловливают
диагностические ошибки. Диагностируют
заболевания коленного сустава, менисков,
периостит голени, тромбофлебит
глубоких вен бедра (М.К. Бротман,
1975).
При поражении корешка L5боль и гипестезия локализуются по
задне-наружной поверхности бедра,
голени, иногда распространяются на
тыл стопы и первый палец. Боль может
также локализоваться в ягодице
(М.К. Бротман,1975).Наблюдается снижение вибрационной
чувствительности на внутренней
лодыжке. Двигательные нарушения
характеризуются слабостью разгибателей
стопы и особенно первого пальца.
Нарушения рефлексов при поражении этого
корешка не типичны. Вегеталгии
распространяются по наружной поверхности
голени. Нейродистрофические расстройства
проявляются в виде голеностопного
периартроза, сопровождаются болью по
передней поверхности сустава, отеком
тканей, иногда остеопорозом костей
голени. Может наблюдаться также
тазобедренный периартроз.
Для поражения S1корешка характерны гипестезии и
локализация боли по задней поверхности
ноги, по линии ягодица —пятка, распространяющихся по наружному
краю стопы, в IV, Vпальцы
стопы, в которых могут наблюдаться
парестезии. Иногда возникают гипотрофия
и слабость икроножной мышцы, слабость
длинного сгибателя большого пальца,
снижение или отсутствие ахиллова
рефлекса. По мнению М.К. Бротмана
(1972),характерным является перекрестный
симптом Ласега. Вегеталгии в виде
пяточной боли, судорог икроножной мышцы,
кальканео-ахиллодинии.
Источник