Лечение народными средствами дискинезия желчного пузыря
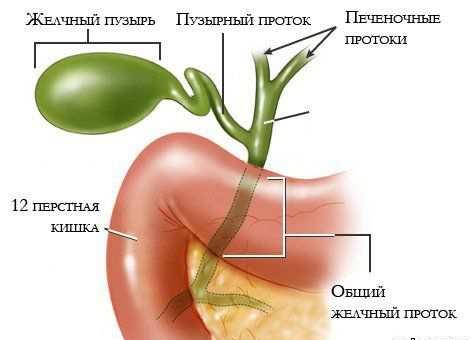
Дискинезия желчевыводящих путей и желчного пузыря — это функциональное расстройство двигательной функции желчного пузыря и внепеченочных протоков.
Причины заболевания — нарушение функции центральной нервной системы, различные болезни внутренних органов, перенесенные инфекции, нарушения режима питания, интоксикация организма и аллергия. Различают гипотоническую и гепертоническую формы дискинезии желчного пузыря. В первом случае пузырь плохо сокращается и желчь из него постоянно вытекает. Во втором случае пузырь сокращен и не выделяет желчи.
Дискинезия желчевыводящих путей и желчного пузыря — заболевание, сопровождающееся затруднением выделения желчи. Желчевыводящие пути при этом находятся либо в спазмированном состоянии, и желчь застаивается в желчном пузыре, либо, наоборот — они не сокращаются вовсе, что также приводит к застою желчи. Причиной могут быть заболевания желудка и двенадцатиперстной кишки, эндокринно-гормональные нарушения, вирусный гепатит, перенесенные кишечные инфекции (сальмонеллез, дизентерия), лямблиоз.
Больные отмечают боль в правом подреберье, ноющие, колющие или схваткообразные, отдающие в правую лопатку, плечо, спину; которая чаще бывает после приема пищи, особенно жирной, отрыжку, горечь во рту, снижение аппетита. Может наблюдаться учащение стула, вздутие живота. Кроме того, постоянный застой желчи может стать причиной отложения камней в желчном пузыре, развития воспаления его стенки. Иногда кратковременная желтуха.
В лечении дискинезий желчевыводящих путей значительную роль играет регулирование двигательного режима (ограничение двигательных нагрузок в период обострения, обязательный дневной отдых), положительный эмоциональный фон, щадящая диета. При назначении диеты рекомендуют дробное питание 4-5 раз в день, строгое соблюдение режима приема пищи, избегание переедания. При любом типе дискинезий исключают жареные, острые блюда, жирные сорта мяса и рыбы, маринады, копчености, консервы, изделия из сдобного и слоеного теста.
При гипертонически-гиперкинетическом типе ДЖВП ограничивают употребление продуктов, обладающих свойствами механических или химических раздражителей: холодная или очень горячая пища, продукты, содержащие грубую клетчатку, мороженое, шоколад, газированная вода.
При гипокинетической дискинезии показано обогащение диеты продуктами, обладающими холекинетическим (желчегонным) действием: богатые растительной клетчаткой капуста, свекла, морковь, огурцы, сливы, яблоки, абрикосы, черный хлеб, а также растительные масла, молоко, сметана, сливки, неострый сыр, яйца всмятку.
Некоторые продукты (яйцо, сливки, кефир с добавлением 2-3 чайных ложек растительного масла, отвар шиповника с ксилитом или сорбитом) желательно употреблять вечером за 1 час перед сном.
Медикаментозная терапия при ДЖВП направлена на нормализацию нейрогуморальных регуляторных механизмов желчеотделения, устранение дистонии вегетативной нервной системы и патологических рефлексов мускулатуры желчевыводящих путей. Больным с гиперкинетически-гипертоническим типом дискинезии для нормализации функционального состояния нервной системы назначают седативные препараты, преимущественно фитосборы: отвары и настои корня валерианы, травы пустырника, пассифлоры, мелиссы, плодов боярышника. Можно использовать препараты брома, белладонны, комбинированные седативные препараты на основе растительного сырья. Выбор лекарственного средства и продолжительность лечения (от 2 до 4 недель) определяется степенью выраженности невротических расстройств. Для купирования болевого синдрома назначают спазмолитики: папаверин, бенциклан, платифиллин, дротаверин. Хороший терапевтический эффект оказывает пирензепин, который особенно показан детям с ДЖВП на фоне повышенной желудочной секреции. Спазмолитики применяют коротким курсом, до полного купирования болевого синдрома, так как при функциональных расстройствах длительное лечение этими препаратами все равно не гарантирует надежной профилактики приступа уже через 1-2 дня после их отмены.
Основу лечения при гиперкинетически-гипертонической ДЖВП составляют холеретики (препараты, усиливающие секрецию желчи) и холеспазмолитики (снимают спазм с желчных ходов). Чаще назначаются истинные холеретики: холензим, аллохол, холагон, фламин. К холеретикам относятся и препараты химического синтеза: циквалон, оксафенамид. Все эти препараты применяют не более 2-3 недель, после чего препарат необходимо сменить. В качестве гидрохолеретиков рекомендуют слабоминерализованные воды (2-5 г/л). Воду следует принимать в теплом дегазированном виде за 1 час до еды.
Целесообразно применение лекарственных растений, обладающих желчегонным действием: барбарис обыкновенный, бессмертник песчаный, кукурузные рыльца, мята перечная, календула лекарственная, шиповник майский. Учитывая сложный генез дискинезий, назначают не отдельные лекарственные растения, а сборы из них. Основной курс лечения желчегонными препаратами может быть проведен в стационаре или амбулатории в течение месяца (со сменой препарата каждые 2 недели). Поддерживающая терапия проводится не менее трех месяцев (2 недели каждого месяца) преимущественно сборами лекарственных растений с обязательной сменой сбора. Хороший лечебный эффект имеет психотерапия, различные виды акупунктуры и физиотерапевтические методы: тепловые процедуры, парафиновые аппликации, диа- и индуктотерапия, электрофорез со спазмолитиками, массаж воротниковой зоны, ЛФК по щадящей методике. Однако к назначению физиотерапевтических процедур на правое подреберье следует прибегать лишь в том случае, если врач полностью исключил наличие у ребенка воспалительных заболеваний печени.
Более сложную проблему представляет лечение детей с гипокинетически-гипотонической дискинезией билиарной системы. В первую очередь следует широко использовать мероприятия, направленные на повышение общего тонуса организма — лечебную физкультуру, водные стимулирующие процедуры, массаж. Назначаются тонизирующие препараты: настойка женьшеня, экстракт элеутерококка, настойка аралии, пиридоксин в комбинации с лактатом магния. Не используются холиноблокаторы, спазмолитики, тепловые процедуры. Из желчегонных препаратов назначаются, прежде всего, вещества холекинетического действия (способствующие выделению желчи): магния сульфат, сорбит, ксилит, маннит, растительные масла. Базовый курс холекинетической терапии заключается в назначении 10-25% раствора ксилита или сорбита по 1-2 столовых ложки 3 раза в день за 30 минут до еды или растительного масла (лучше оливкового) по 1 десертной или столовой ложке 3 раза в день после еды в течение 3-4 недель. Одновременно проводят «слепые» зондирования (тюбажи) не реже двух раз в неделю в течение 1 месяца. В качестве холекинетика при проведении тюбажа могут быть использованы сырые яичные желтки (1-2 штуки), растительные масла в теплом виде по 15-30 мл, 25% раствор сорбита или ксилита по 30-50 мл, свекольный сок по 50-100 мл. При этом не следует использовать грелку, поскольку местные тепловые процедуры обладают спазмолитическим действием. По окончании курса холекинетической терапии назначают лекарственные растения в виде сборов (рябина обыкновенная, цветки ромашки, трава золототысячника, кукурузные рыльца, шиповник, календула). Наряду с холекинетиками при гипотонически-гипокинетическом типе ДЖВП назначают истинные холеретики (аллохол, холензим, хофитол, холивер, холагогум, циквалон), гепатопротекторы курсом длительностью не более двух недель.
Рекомендуются минеральные воды высокой минерализации (Нафтуся, Трускавецкая, Моршинская и др.), газированные, в холодном виде, 2-3 раза в день в течение 1-1,5 месяцев.
Хороший лечебный эффект оказывают физиотерапевтические процедуры: диадинамотермия, электрофорез с сульфатом магния на область печени. После окончания курса лечения больному необходимо в течение 2-3 месяцев соблюдать щадящую диету с последующим переходом на общий стол. Два раза в год целесообразно провести курс желчегонной терапии, используя при этом сборы лекарственных растений, подобранных с учетом данного типа дискинезии.
Длительность диспансерного наблюдения детей с ДЖВП — не менее двух лет. Показано оздоровление в бальнеологических санаториях (1 раз в год).
Если мама понимает, что у ребенка есть предрасположенность к данному заболеванию, но оно пока никак себя не проявило, какие могут быть профилактические меры? Прежде всего выявление основного заболевания. Если ребенок наблюдается у невропатолога, то коррекция с этой стороны. Если при ультразвуковом исследовании у маленького пациента выявляется изменение желчного пузыря, то, чтобы не доводить до появления болей, конечно, нужна диета. Это классический «печеночный» стол. Диета №5, включающая некоторое ограничение животных жиров. Вместо сливочного масла, например, лучше употреблять современные высококачественные маргарины, которые представляют собой смесь животных и растительных жиров. Также желательно свести к минимуму пищу с высоким содержанием углеводов. То есть основная задача — разгрузить печень и желчный пузырь, чтобы не было выработки большого количества секрета. Хотя желчь вырабатывается постоянно, но когда жирной пищи поступает много, то желчный пузырь должен с силой сокращаться, выбрасывать ее постоянно и концентрированно. Это создает большую нагрузку. В то же время не надо крайностей — ведь ребенок практически здоров. Щадящая диета не предполагает полного исключения каких-то продуктов. Дело только в их количестве и качестве.
Методика проведения тюбажей.
Тюбажи хорошо помогают освободить желчный пузырь от желчи при гипотонических дискинезиях. Их проводят 1-2 раза в неделю, предпочтительнее утром. Утром после туалета до еды ребенку дают «желчегонный завтрак» (один из приведенных ниже), после чего укладывают на левый бок (в этом положении желчный пузырь как бы «опрокинут» вверх дном и желчь будет свободно вытекать даже под своей собственной тяжестью). На правый бок в области реберной дуги кладут грелку. В таком положении ребенок должен находиться 1,5-2 часа, в течение которых происходит естественное опорожнение желчного пузыря.
«Желчегонные завтраки»
1-2 ст.л. 25% раствора сернокислой магнезии или 2-3 ч.л. сорбита или ксилита, растворенные в небольшом количестве воды
«гоголь-моголь» из 1-2 свежих желтков, взбитых с 1-2 ст.л. сахара, куда добавляется 1 ч.л. меда (если у ребенка нет аллергической реакции на мед). Такой коктейль запивается небольшим количеством воды
3-5 ч.л. оливкового масла
смесь свежевыжатых соков моркови и свеклы 1:1 100-200 мл
сок черной редьки с сахаром или медом – 2-3 дес.л.
Тюбажи надо делать не менее 5-7, если после приема «желчегонного завтрака» или во время зондирования у ребенка появляются боли, то перед началом тюбажа ребенку следует дать 0,5 -1 таблетку но-шпы.
Питание ребенка: что можно и чего нельзя
Будьте тверды: мороженым, чипсами, газировкой вашему ребенку лакомиться нельзя! От холодного, газированного может произойти спазм желчных путей, провоцирующий приступ боли. И на просьбы купить жевательную резинку надо отвечать решительным «Нет!».
Примерное меню:
1-й завтрак: молочная каша, яйцо всмятку, чай с сахаром, хлеб с маслом и сыром.
2-й завтрак: фрукты.
Обед: суп вегетарианский из сборных овощей, отварная рыба с картофельным пюре, салат из свежих огурцов или капусты с растительным маслом, компот из сухофруктов.
Полдник: стакан молока или кефира, зефир — 1-2 штуки.
Ужин: мясные паровые фрикадельки с вермишелью, сладкий чай, хлеб со сливочным маслом.
Перед сном: стакан кефира.
Запомните, родители! При дискинезии желчных путей ребенок должен есть 4-5 раз в день, небольшими порциями.
Исключаются: все бульоны (мясные, куриные, грибные, рыбные); жареные, жирные и острые блюда; тугоплавкие жиры (свиной, бараний, утиный, гусиный); копчености и соленья; орехи, грибы, горох, бобовые, черный хлеб (из-за содержащейся в них грубой клетчатки); «острые» овощи — репа, редька, лук, чеснок, редис; из круп — пшено (оно имеет плотные клеточные оболочки, которые плохо перевариваются); свежая выпечка, кофе, какао, шоколад (переваривание этих продуктов заставляет слишком напрягаться ферментные системы); газированные напитки, мороженое, жевательная резинка.
Рекомендуются:
Первые блюда: вегетарианские (овощные и овощно-крупяные супы, щи, борщи) или молочные крупяные супы.
Вторые блюда: нежирные сорта мяса, птицы, рыбы — отварные или в виде паровых котлет; гарниры — рис, гречка, макароны, вермишель, отварные овощи; молочные каши из всех круп, кроме пшена, паровая творожная запеканка и паровой омлет; яйца всмятку (при хорошей переносимости их можно давать ребенку 2-3 раза в неделю); молоко и кисломолочные продукты — творог, кефир, нежирные ряженка и йогурт, сметана (только для заправки супов); неострые и несоленые сыры — российский, пошехонский, «атлет», некоторые сорта голландского; сливочное и растительное масло; белый подсушенный хлеб либо так называемый второго дня (получерствый), сухие бисквиты или галеты; спелые фрукты только сладких сортов; клубника, земляника (эти ягоды в свой сезон могут даже заменить настои желчегонных трав), все овощи, кроме перечисленных в «запретном списке», сладкие фруктовые, ягодные соки и пюре; некрепкий чай, мед, варенье, зефир, пастила, мармелад, карамель.
Как видите, нет поводов для тревоги, что ребенок из-за диеты останется голодным. При обеих формах дискинезии полезно включать в рацион продукты, обладающие желчегонным действием: растительное и сливочное масло, молоко, сметану, свежие фрукты, капусту, свеклу, морковь, огурцы. Источником легкоусвояемых углеводов могут быть пастила, мармелад, варенье, мед. Мама может научиться по-разному готовить паровые или отварные овощи, «поколдовать» с мясными и рыбными тефтелями и паровыми котлетами, сделать даже пельмени с отварным мясом. Учтите только, что: лук ребенку не рекомендуется, но с определенными оговорками его все-таки стоит использовать для приготовления супов (содержит много полезных веществ, особенно эфирных масел).
Потребуется предварительная обработка: лук мелко нарежьте и на 15 минут залейте кипятком, затем слейте воду и, не обжаривая, положите в суп; вегетарианские супы можно разнообразить мясным дополнением: сварите отдельно мясные фрикадельки и положите прямо в тарелку; в первые блюда полезно добавлять чайную ложку растительного (иногда сливочного) масла, не помешает щепотка мелко нарезанной зелени петрушки или укропа растительным маслом неплохо сдабривать и крупяные, и овощные гарниры. Растительное масло с овощами обладает благоприятным легким желчегонным действием. Кроме того, в нем много полиненасыщенных жирных кислот, ускоряющих окислительно восстановительные процессы, облегчая пищеварение. Особенно хороши нерафинированные отечественные сорта растительного масла.
Без сладкого, как вы поняли, ребенок не останется. Не забывайте о разнообразии! Порадуйте ребенка, например, печеным яблоком с медом, фруктовыми пудингами, сваренными на пару, муссом из сладких ягод, мармеладом, намазанным на сухое галетное печенье. Единственное требование — не злоупотребляйте галетами и сухими бисквитами, не допускайте, чтобы ребенок постоянно их жевал. Печенье — дополнение к чаю, фруктовому пюре, сокам, кефиру!
Если наступило обострение...
В первые 2 недели острого периода всю пищу ребенок должен получать измельченной или протертой. Мясо обязательно пропускайте через мясорубку. Фрукты давайте только запеченные или протертые. В первые 2-3 дня обострения бананы обработайте 5-7 минут на пару и давайте только протертые (лишь на вторую неделю можно перейти на свежие).
Исключите концентрированные соки, особенно овощные, а фруктовые и ягодные на половину или на треть разбавляйте кипяченой водой.
Если выявлена пищевая аллергия
Она при дискинезии желчных путей нередка, особенно на молоко и молочные продукты, когда организм ребенка не переносит либо белки коровьего молока, либо молочный сахар — лактозу. Естественно, молоко в таких случаях из рациона исключают. Для детей до трех лет как заменители хороши безлактозные смеси с соей. Если у ребенка появились аллергические реакции, в перечень запрещенных продуктов внесите яйца всмятку (их лишь можно раз в неделю добавлять в запеканки), мед, рыбу, все овощи и фрукты с красной окраской — помидоры, морковь, клубнику, малину, смородину, вишню, черешню, сливу (черешню и сливу желтых сортов есть можно). По согласованию с врачом придется ограничить и сладости.
Позаботьтесь также о том, чтобы все, с кем малыш может остаться наедине хотя бы минутку, тоже крепко-накрепко запомнили, Что именно ему нельзя есть. Ведь вы не хотите неожиданных и резких обострений болезни из-за доброты ничего не подозревающих тети или дяди, решивших угостить ребенка парой шоколадных конфет, потому что он сказал, что никогда этого не пробовал?
В предлагаемый комплекс можно включить дыхательные упражнения. Так как эти упражнения сопровождаются значительным изменением внутрибрюшного давления, их необходимо выполнять в стадии выздоровления, следя за тем, чтобы не появились болевые ощущения.
Источник
Нарушение нормального процесса функционирования системы желчных протоков, следствием которых является недостаточное, чрезмерное попадание желчной жидкости в двенадцатиперстную кишку – дискинезия желчевыводящих путей.
Дискинезии желчевыводящих путей
Виды дискинезии
В зависимости от диагностируемого функционального типа нарушения деятельности желчевыделительной системы различают:
- Гипертонический тип – характеризуется повышенным тонусом желчного пузыря, происходят резкие, сильные выбросы желчи в начальный отдел тонкой кишки.
- Гипотонический тип – желчный пузырь находится в релаксационном состоянии, стенки слабо сокращаются, происходит застой содержимого, нарушается основная функция органа.
Существуют общие симптомы проявления заболевания и характерные для каждого типа.
Симптомы заболевания
Признаки дискинезии могут проявляться одиночными симптомами и комплексом болезненных проявлений. Для обеих форм заболевания характерны:
- Болезненные ощущения в подреберье с правой стороны;
- Нарушение правильного функционирования пищеварительного тракта (чередование диареи и запоров);
- Снижение аппетита;
- Появление метеоризма, тошноты или рвоты;
- Горький привкус во рту;
- Кожные покровы приобретают желтоватый цвет;
- Постоянное чувство слабости;
- Повышенная потливость;
- Постоянные переходы от вялого состояния к возбуждённому;
- Нарушение сексуальной функции.
При спастической форме дискинезии возникает острая пульсирующая боль, распространяющаяся на весь правый бок от подреберья до шеи и челюсти. Приступ продолжается от двадцати до тридцати минут и периодически повторяется в течение суток. Иногда сопровождается тошнотой, рвотой, диареей.
При гипотоническом типе способна возникать ноющая боль с правой стороны тела, не имеющая четкой локации. Болевой синдром имеет длительность в несколько дней и более. Желчегонные препараты, принятые во время таких приступов, помогают уменьшить болевой симптом.
Причины возникновения
Причина возникновения дискинезии возможна первичная и вторичная. К первичным относят врожденные нарушения желчегонной системы. К вторичным нарушение функций организма приобретённые вследствие различных факторов за весь срок жизни:
- Неправильный режим питания: голодовки, переедания;
- Стрессовые ситуации;
- Воспалительные процессы в ЖКТ или репродуктивной системе;
- Аллергические реакции;
- Глистная инвазия;
- Болезни эндокринной системы;
- Нарушение баланса микрофлоры кишечника;
- Полостные операции.
Лечение дискинезии
При диагностировании дискинезии определяется форма заболевания, так как от типа изменения функционирования желчного пузыря зависит вид и метод назначаемой терапии, которая включает:
- Коррекцию режима питания. Необходимо соблюдать режим и исключить некоторые продукты, отрицательно влияющие на желчегонную систему.
- Лечение с использованием народных рецептов. Включает в себя приём травяных сборов, настоев, чаев.
- Терапия с помощью медикаментозных средств. Направлена на снижение болезненных симптомов при приступах.
- Проведение общеоздоровительных процедур: лечебная физкультура, массаж.
Народные методы лечения
Народные средства лечения дискинезии применяются наравне с медикаментозным лечением, а в ряде случаев терапия проводится только растительными средствами. При гипертоническом типе нарушения лечение направлено на уменьшение активности желчного пузыря, приводя к уменьшению силы выброса желчи. При таком типе заболевания хорошо помогают травы: мята перечная, кукурузные рыльца, барбарис, бессмертник и др. Из кукурузных рылец готовят настой: на 0,5л кипятка 13 г сырья. Пить за полчаса до еды.
Сбор из равных частей травы орегано, зверобоя, мяты, цветков златоцвета песчаного, календулы и листьев березы заливают кипящей водой в пропорции на две ст.л. трав два стакана воды. Поместить в термос и дать настоятся 12 часов. Пить по 75 мл четырежды в день. Курс приёма полтора месяца.
Шиповник используется по многих рецептах отваров, помогающих при патологии функционирования желчевыводящих путей в сочетании с различными травами. Высушенные ягоды шиповника, семена укропа, шишки хмеля смешивают с тысячелистником, чистотелом и полынью. Отвар принимают по стандартной схеме лечения.
Указанная пропорция в приготовлении настоев используется во всех перечисленных рецептах.
Тридцать семь грамм смеси из тысячелистника, златоцвета песчаного, корней ревеня в пропорции 5:3:2 заливают 0,25 л кипящей воды, держат на водяной бане тридцать минут. Процеженную смесь пить по стакану перед сном.
Смесь из рылец кукурузы, горца птичьего и полыни в долях 5:1:1 поместить в 0,2 л воды, протомить на водяной бане 45 минут. Пить по 1/4 стакана перед едой.
Перемешать мяту, шиповник коричный, листья березы и почечный чай в соотношении 4:4:2:1. 50 г сбора добавить в пол-литра кипящей воды. Отставить на шесть часов, затем прокипятить пять минут. Употреблять отвар до четырёх раз в день натощак.
При гипомоторной форме дискинезии использование трав направлено на повышение активности мышц желчного пузыря, уменьшение и выведение застоявшейся желчи. Используют настои и отвары из лимонника, родиолы розовой, бессмертника, корней аралии и др.
Из бессмертника готовят настой: 2 ложки травы на стакан кипятка. Полчаса заваривают. Первый приём следует начать с трети стакана в день, увеличивать количество приёмов на один до третьего дня. На четвертый день увеличить дозу до половины стакана до еды по три раза за день. С пятого по шестой снижать количество приёмов. Повторить курс через семь дней. Такой способ приёма помогает постепенно вывести лишнюю желчь из организма.
Вылечить дискинезию помогает коктейль из готовых настоек календулы, барбариса, аира, аралии в соотношении 3:3:2:2. В зависимости от проявления симптоматики назначают развести от 1 до 10 капель на 18 мл жидкости, пить за шесть минут до приёма травяных сборов в течение месяца.
Спиртовой настой из плодов и семян лимонника готовится в соотношении пять к одному. Настаивается семь дней в темноте и при температуре выше комнатной на несколько градусов. Принимать по тридцать капель на пустой желудок или по прошествии четырёх часов после еды дважды в день в первой части суток.
По 20 грамм золотого корня, заманихи, ягод шиповника, по 15 грамм листьев крапивы и ягод боярышника, 10 грамм зверобоя смешать. Прокипятить в течение пятнадцати минут одну ст. л. сбора в стакане воды. Подогретый настой принимают по 75 мл.
Льняное масло облегчает симптоматику заболевания, проявляющуюся через ЖКТ (устраняет запоры, снижает проявления метеоризма, помогает при изжоге). Пить масло рекомендуют утром и вечером по две чайных ложки до еды. При наличии панкреатита льняное масло способно вызвать рвотные позывы, поэтому перед употреблением проконсультируйтесь с гастроэнтерологом.
Настоянное на цветах зверобоя оливковое масло рекомендуют пить по одной ч. л. перед трапезой до четырёх раз в день. Масляный настой готовится в пропорции на одну часть цветов десять частей масла и настаивается сорок дней.
Лечение соками
Помимо трав и настоев лечить заболевание помогают соки овощей и фруктов. При дискинезии в течение месяца до еды нужно выпивать по 250 мл свежевыжатых фрешей: сок листьев шпината и моркови в долях два к пяти, соки петрушки, сельдерея и моркови, смешанные долях 1:2:9. Чередовать приёмы с коктейлями из:
- Сок свеклы, моркови и огурца смешивают в одинаковых пропорциях и выпивают за 15 минут до еды;
- Смесь из яблочного сока и меда принимают 5 раз за день;
- Еду запивают стаканом смеси из томатного сока и капустного рассола, смешанных в равных долях.
Грейпфрутовый сок полезно пить до еды, в течение дня рекомендуют употреблять по 50 мл сока лимона, перед сном выпить стакан тыквенного сока.
При гипотонической форме болезни действенны соки хрена (разбавленный водой), щавеля, репы, кислых яблок.
При гипертоническом типе заболевания полезны соки шелковицы белой и черной, сладких яблок, укропа.
Диетический стол при дискинезии
Для улучшения работы желчегонной системы и профилактики приступов стоит изменить рацион и режим питания. Для этого следует:
- Раздробить приёмы пищи и распределить их пропорционально на весь день. Это позволит организму привыкнуть к определенному режиму и наладить нормальную работу и взаимодействие всех систем организма.
- Основными типами температурной обработки блюд должны стать запекание и отварка. Полностью исключить жареные блюда, так как они отрицательно влияют на деятельность желчевырабатывающего органа и желчных протоков.
- Отказаться от употребления блюд, имеющих низкую температуру, так как холодные продукты вызывают спазматические сокращения желчных протоков.
- В каждодневный рацион включать овощи, фрукты, зелень, соки из них.
Совмещение терапии народными средствами с медикаментозными и другими методами лечения позволяет снизить болезненные симптомы проявления дискинезии. Диета и общее изменение образа жизни помогут уменьшить нагрузку на желчный пузырь и избежать повторения приступов обострения болезни.
Источник

