Лестничная деформация поясничного отдела позвоночника
Позвоночник является нашим внутренним каркасом. Он выполняет опорную, двигательную, амортизационную, защитную функции. Нарушение этих функций происходит при деформациях позвоночника. Чтобы их вернуть, нужно заниматься профилактикой и своевременным лечением искривлений позвоночника. Патологией занимается ортопед, вертебролог и невролог. Все зависит от причины искривления и наличия сопутствующих патологий. В норме он имеет несколько изгибов в каждом своем отделе, которые располагаются в сагиттальной плоскости (если смотреть сбоку).
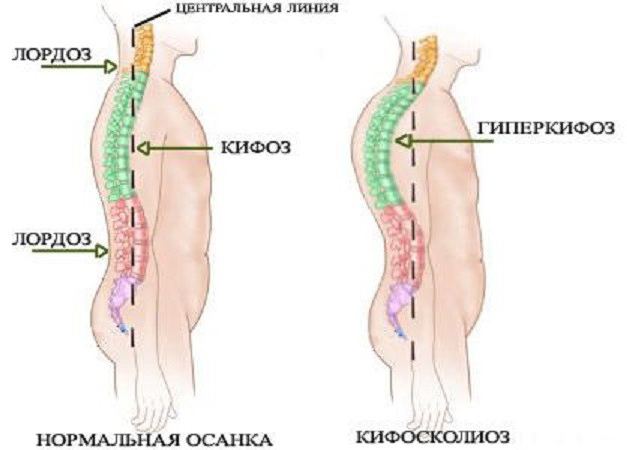
Физиологические изгибы позвоночного столба
- Шейный и поясничный лордозы. Формируются в процессе физического развития ребенка, когда расширяются его двигательные возможности (начинает удерживать головку и сидеть). Являются выпуклостью позвоночника кпереди.
- Грудной и крестцовый кифозы формируются внутриутробно, младенец уже рождается с ними. Представлены выпуклостью сзади.
Во фронтальной плоскости линия позвоночника проходит по средней оси тела. Активное и правильное удержание тела в пространстве — это осанка. Деформация позвоночника приводит к развитию патологической осанки и наоборот.
Виды заболевания
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Почему происходит искривление?
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.

Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
Деформация шейного отдела позвоночника
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Лечение кривошеи
Консервативные методы:
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Нарушения грудного отдела
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Лечение грудного кифоза
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Деформация поясничного отдела
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.
Сколиоз
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
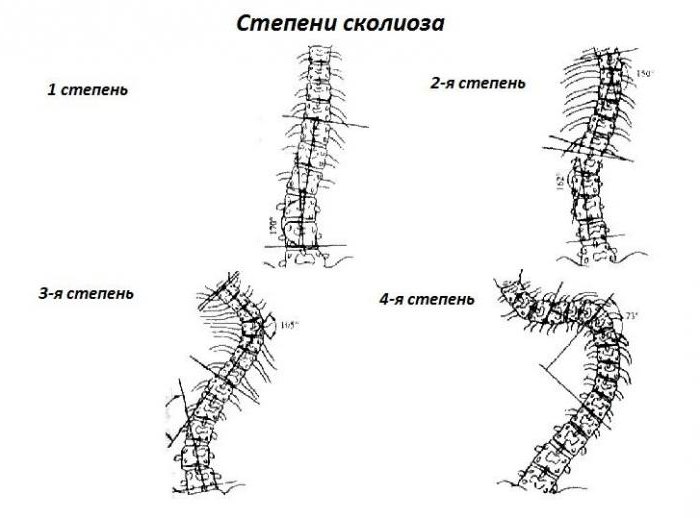
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Лечение сколиоза
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Показания к оперативному лечению
- Эстетический дефект, который беспокоит взрослого или родителей маленького пациента.
- Угол искривления более 40 градусов, но при незавершенном росте.
- Любая деформация больше 50 градусов.
- Стойкие неврологические осложнения и болевой синдром.
- Деформации, сопровождающиеся нарушением сердечно-сосудистой и дыхательной систем.
Виды хирургического лечения
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Профилактика искривлений позвоночника
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Источник

Большая часть патологий пояснично-крестцового сегмента позвоночника обусловлена возрастными изменениями. Травмы и малоподвижный образ жизни, тяжелые физические нагрузки увеличивают вероятность развития этих заболеваний. Основной механизм развития патологий связан с разрушением межпозвонковых дисков, состоящих из хрящевой ткани, и суставов. Для того чтобы предупредить такие изменения, необходимо вести правильный образ жизни: скорректировать диету, дозировать физическую активность, нормализовать вес.
Причины
Патологии пояснично-крестцового отдела позвоночника встречаются часто. Обусловлено это тем, что на этот сегмент позвоночного столба воздействует постоянная нагрузка, и он не имеет такой защиты, как грудной отдел. Поясничные позвонки поддерживают положение тела при ходьбе, а крестец принимает на себя вес человека, когда он садится. Способствуют возникновению заболеваний ожирение, травмы, экстремальные физические нагрузки (например, у спортсменов, людей, занимающихся тяжелым физическим трудом), малоподвижный образ жизни.
Одно из наиболее часто встречающихся заболеваний позвоночника – остеохондроз. Эта патология относится к группе дегенеративных, поскольку с течением времени остеохондроз разрушает межпозвонковые диски. Они смещаются – возникают протрузии и грыжи, сдавливаются нервы, отходящие от спинного мозга, в них развиваются костные выросты – остеофиты.
При остеохондрозе нарушается питание межпозвонкового диска, кровоснабжение как диска, так и самого позвонка. Как правило, в процесс одновременно вовлекаются поясничный и крестцовый отделы позвоночника.
Дегенеративные процессы затрагивают с течением жизни все органы человеческого организма. Они необратимы, но их развитие можно замедлить.
Среди факторов риска, увеличивающих возможность развития патологий пояснично-крестцового отдела позвоночника, можно выделить следующие:
- Малоподвижный образ жизни. Современная работа все чаще предполагает нахождение на одном месте, работу за персональным компьютером. В результате долгого пребывания в сидячем положении перераспределяется нагрузка на позвонки и мышцы, изменяется кровоток.
- Чрезмерные нагрузки на данный отдел позвоночника и на позвоночник в целом. Люди, занимающиеся тяжелым физическим трудом, спортсмены ежедневно подвергают позвонки экстремальным нагрузкам. При этом нередко возникают микротравмы, растяжения. Выполняя тяжелую физическую работу, необходимо носить ортопедический пояс для поддержки позвоночника.
- Искривление позвоночника. Имеющиеся сколиоз или кифоз поясничного отдела усиливают нагрузку на позвоночник.
- Неправильное распределение нагрузки. Возникает при нарушении техники безопасности во время переноса тяжестей (например, на одном плече, одной рукой).
- Плоскостопие. Неправильная форма стопы также вызывает перераспределение нагрузки на позвоночный столб.
- Травмы позвоночника. В данную группу входят как переломы позвонков, так и вывихи и растяжения связочного аппарата. При растяжениях человек часто не обращается за медицинской помощью, предпочитая лечение на дому. Это приводит к тому, что заживают разрывы и растяжения неправильно, провоцируя в будущем развитие более тяжелых патологий или даже приводя к инвалидности.
- Ожирение, несбалансированное питание. Избыток соли, жирная пища, употребление большого количества сахара приводят к развитию нарушений обмена той или иной категории веществ – и как следствие, к нарушению обменных процессов в хрящевой ткани межпозвонкового диска. Лишний вес, кроме этого, способствует увеличению нагрузки на позвоночный столб и, в частности, на пояснично-крестцовый отдел.
Возрастные изменения развиваются в позвоночнике каждого человека. Нарушается кровоснабжение костной и хрящевой ткани, истончаются тела позвонков, костная ткань разрежается – развивается остеопороз. Эти процессы до известной степени являются физиологическими, однако, в некоторых случаях изменения прогрессируют слишком быстро и разрушают позвонки, вызывая боль, нарушения подвижности в поясничном отделе позвоночника, неврологические нарушения, иногда – нарушения работы органов малого таза.
Признаки и осложнения остеохондроза
Остеохондроз – патология хрящевой ткани, поражающая межпозвонковые хрящи. В результате нарушения питания хряща он теряет форму и под давлением позвонков сжимается.
Возникает боль, нарушается подвижность пораженного отдела позвоночника. Позвонки могут сдавливать корешки выходящих из спинного мозга нервов. В этом случае развивается клиника радикулита – воспаления спинномозгового корешка. При сдавливании нерва возникают следующие симптомы:
- нарушение чувствительности в нижних конечностях (жжение, онемение, чувство покалывания, мурашки);
- тазовые нарушения вплоть до непроизвольной дефекации и мочеиспускания;
- боль по ходу сдавленного нерва, отдающая в пах, задний проход, в ногу.
У вас есть вопрос? Задайте его нашим врачам.
Пояснично-крестцовый спондилез
 Спондилез. Нормальный и повреждённый позвоночные диски
Спондилез. Нормальный и повреждённый позвоночные диски
При истончении межпозвонковых дисков тела позвонков начинают касаться друг друга и тереться друг о друга во время движения. С течением времени в результате такого трения поверхности позвонков деформируются. Костная ткань в этих местах растет неравномерно, образуя шипы и наросты, которые также трутся о диск и усугубляют его деформацию.
Усиление деформации вызывает усиление трения между позвонками – и порочный круг замыкается.
Сдавливание корешков при таком виде деформации носит хронический характер и усиливается с течением времени. Возрастает боль, ухудшается подвижность в пораженной области. В некоторых случаях боль становится непереносимой и требуется оказание медицинской помощи.
Протрузия межпозвонкового диска
 Межпозвоночный диск, с лева на право: нормальный, протрузия, межпозвоночная грыжа
Межпозвоночный диск, с лева на право: нормальный, протрузия, межпозвоночная грыжа
Межпозвонковый диск состоит из пульпозного ядра, окруженного фиброзным кольцом. Такая структура позволяет обеспечивать мобильность позвоночного столба. Под влиянием изменений, вызванных остеохондрозом, межпозвонковый диск теряет свою эластичность и деформируется. При этом может произойти смещение диска без нарушения целостности фиброзного кольца – протрузия.
Смещенный диск способен ущемлять нервы, вызывая те же симптомы, что и описанный выше спондилез – нарушения чувствительности и подвижности, боль.
В некоторых случаях протрузия может вправляться без последствий, однако иногда под давлением позвонков фиброзное кольцо разрывается, и пульпозное ядро выходит через этот разрыв наружу. Это серьезное осложнение называется грыжей межпозвонкового диска.
Грыжа диска поясничного отдела позвоночника
 Грыжа межпозвоночного диска
Грыжа межпозвоночного диска
Данное осложнение развивается при разрыве фиброзного кольца. Пульпа выходит через разрыв, межпозвонковый диск сжимается под возросшим давлением позвонков – и, как следствие, сжимается отходящий от спинного мозга корешок нерва. Для того чтобы компенсировать это сильное сдавливание, мышцы спины сокращаются, формируя защитный корсет.
Возникают сильные боли по ходу нерва, ухудшается чувствительность. Пациент с грыжей диска не может повернуться, наклониться, принимает вынужденное положение. Боли отдают по ходу сдавленного нерва.
Если разрыв кольца направлен внутрь, грыжевое выпячивание вызывает сужение позвоночного канала, по которому проходит спинной мозг. Сдавливание спинного мозга – угрожающее здоровью и даже жизни осложнение. Сильное сдавливание ведет к необратимым изменениям. Развивается паралич или парез нижних конечностей, нарушения в работе тазовых органов. Даже после устранения компрессии паралич и парез могут сохраниться. Без своевременного лечения компрессия спинного мозга часто приводит к инвалидности.
Грыжа межпозвонкового диска требует серьезного, часто оперативного лечения, которое в большинстве случаев достаточно сложное из-за близости разрыва к спинному мозгу.
Люмбалгия
Термин «люмбалгия» буквально означает боль в поясничной области. Народное название этой боли – прострел. Приступ боли в пояснице заставляет человека застыть в одном вынужденном положении, лишая его возможности выпрямиться или наклониться.
Причиной люмбалгии является ущемление корешка нерва, в ответ на которое компенсаторно развивается защитный спазм мышц. Именно этот спазм лишает человека возможности изменить положение тела. Таким образом организм защищает нерв от дальнейшего повреждения.
Люмбалгия – это не заболевание, а один из симптомов целой группы заболеваний поясничного отдела позвоночника, начиная протрузией и заканчивая смещением позвонка при резком повороте у человека, страдающего дегенеративным заболеванием позвоночника.
Врачи рекомендуют принимать следующие меры при люмбалгии:
- Не пытаться выпрямиться, через боль изменить положение тела. Необходимо усесться или улечься (если возможно) и попытаться расслабить напряженные мышцы. Попытка насильственно распрямить позвоночник может усилить сдавливание.
- Принять обезболивающий препарат или вызвать врача (скорую помощь).
- После купирования боли обязательно обратиться к неврологу. Люмбалгия может быть признаком серьезных заболеваний позвоночника.
Ишиас
Ишиасом называется воспаление седалищного нерва. Его другое название – пояснично-крестцовый радикулит.
Он проявляется следующей симптоматикой:
- острая сильная боль, распространяющаяся по задней поверхности ноги, усиливающаяся при попытке встать;
- ограничение подвижности, трудности при ходьбе, наклонах, сгибании ноги;
- нарушение чувствительности нижней конечности (или конечностей при двухстороннем поражении).
В начальной стадии боли могут быть выражены слабо, но с развитием воспаления усиливаются. Ишиас может прогрессировать медленно, в течение длительного времени. Обострение наступает при резком движении, после физической нагрузки, после переохлаждения.
Принципы лечения
Достаточно часто пациент обращается к доктору с острыми болями в поясничной области, и первоочередной задачей врача является снятие болевого синдрома. С этой целью используются обезболивающие, противовоспалительные средства группы НПВС. Если боль не купируется, может быть проведена паравертебральная (позвоночная) блокада.
После снятия обострения проводится лечение, направленное на предупреждение рецидива и замедление прогресса патологических изменений. Могут назначаться курсы препаратов-хондропротекторов, помогающих восстановить хрящевую ткань.
Корректируется режим двигательной активности, диета. Рекомендуется нормализация веса. Назначаются массаж и физиотерапия.
Пациентам, имеющим заболевания позвоночника, необходимо спать на умеренно жесткой поверхности. С этой целью применяются ортопедические матрасы.
Источник


