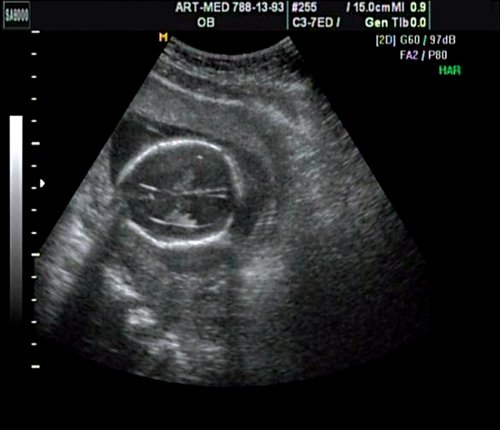
Менингоцеле поясничного отдела у плода
Spina bifida — дефект развития нервной трубки, представляющий собой расщепление спинномозгового канала (спинальный дизрафизм), часто с формированием грыж спинного мозга.
Центральная нервная система формируется из эктодермы на 3-й неделе эмбрионального развития. Длина эмбриона в этот период составляет всего 15 мм. Листки эктодермы сближаются и формируют невральный желобок, а затем, сблизившись, нервную трубку (рис. 1). Вокруг формируется костное кольцо. В норме закрытие невральной трубки происходит к 28-му дню гестации. Однако при нарушениях закрытия формируются такие ее дефекты, как анэнцефалия, энцефалоцеле и spina bifida (рис. 2).
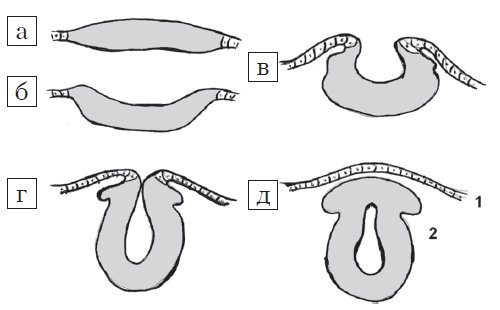
Рис. 1. Стадии эмбриогенеза нервной трубки: поперечный схематических разрез.
а) Медуллярная пластинка.
б, в) Медуллярная бороздк.
г, д) Нервная трубка: 1 — роговой листок (эпидермис); 2 — нейральные гребни.
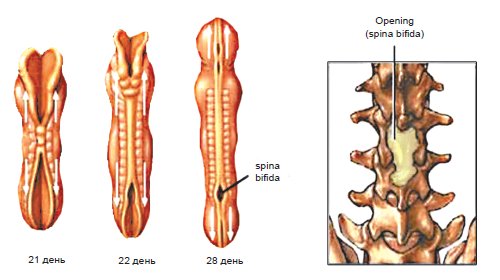
Рис. 2. Формирование дефекта нервной трубки.
Типичным для всех видов и форм спинальных дизрафий является их заднее расположение с дефектом заднего полукольца позвоночного канала. Крайне редко (менее 1% случаев) незаращение формируется на переднебоковой поверхности канала, и возникают передние спинномозговые грыжи.
Передняя и задняя расщелины позвонка могут проходить по срединной линии, а также располагаться асимметрично. В ряде случаев щель располагается косо. Если расщепление позвонков происходит по срединной линии, то деформация позвоночника может быть незначительной или вовсе не выражена. Однако при асимметричном и косом расположении щели в сочетании с другими аномалиями развития позвонков (например, односторонней микроспондилией половины позвонка, аномалией суставных отростков) развивается выраженная деформация позвоночника.
Наиболее часто (до 70% случаев) spina bifida локализуется в пояснично-крестцовой области, в 21% — в грудном отделе и в 9% — прочей локализации [1].
Выделяют три варианта spina bifida
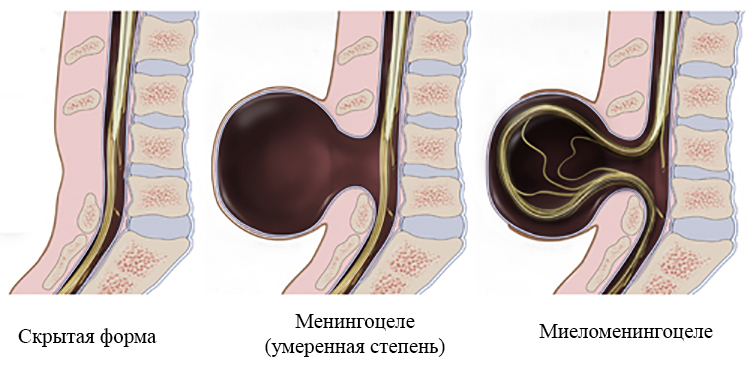
- Spina bifida occulta. Этот вариант еще называют «скрытым», так как видимого наружного дефекта нет. Скрытые незаращения позвоночника обычно локализуются в пояснично-крестцовой области и, как правило, клинически ничем не проявляются. Часто они являются случайной «находкой» при рентгенологическом исследовании позвоночника или МРТ. Анатомическая сущность скрытой расщелины позвоночника состоит в неполном заращении дужки позвонка. Это наиболее благоприятный вариант spina bifida. Иногда в области дефекта имеются «маркеры» или кожные стигмы в виде липом, кистозных и/или солидных масс, участков аномального оволосения, гиперпигментации. При закрытых дефектах также встречаются аномалии позвонков, деформации стоп и аномально низкорасположенный конус. Закрытый вариант spina bifida не сопровождается синдромом Арнольда Киари II, вентрикуломегалией и другими интракраниальными изменениями [2].
- Meningocele. Менингоцеле представляет собой расщепление позвоночника с выпячиванием в дефект твердой мозговой оболочки, но без вовлечения в процесс нервных структур (рис. 3). Содержимое грыжевого мешка — мозговые оболочки и ликвор, форма его — обычно стебельчатая с суженной ножкой. Костный дефект захватывает обычно два-три позвонка. Клинические проявления заболевания вариабельны и колеблются от бессимптомного течения до нарушения функции тазовых органов, двигательных и чувствительных расстройств. Данный вариант spina bifida встречается редко.
- Myelomeningocele. Это наиболее тяжелая форма spina bifida, с вовлечением в грыжевой мешок оболочек, спинного мозга и его корешков. Костный дефект обычно широкий и протяженный, захватывает от 3 до 6-8 позвонков. Степень неврологического дефекта всегда тяжелая параплегия нижних конечностей, чувствительные расстройства, нейрогенный мочевой пузырь и парез кишечника. Именно эта форма спинномозговых грыж встречается наиболее часто — около 75% всех форм [3-5]. Почти во всех случаях миеломенингоцеле сочетается с синдромом Арнольда — Киари II. Таким образом, обнаружение признаков аномалии Арнольда — Киари II у плода является маркером наличия spina bifida. Кроме того, в 70-80% случаев у плода развивается гидроцефалия [5, 6].
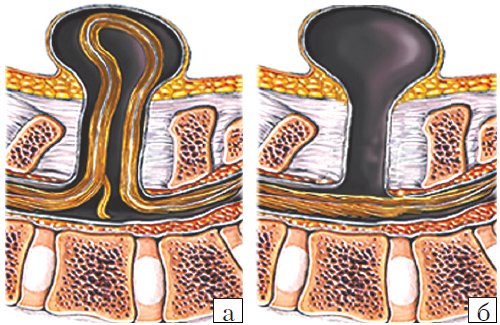
Рис. 3. Схема дефектов позвоночника плода.
а) Meningomyelocele.
б) Meningocele.
Представляем клинические наблюдения, демонстрирующие возможности эхографии в диагностике дефектов позвоночника плода.
Клиническое наблюдение 1
Пациентка К., 26 лет, обратилась в клинику в 23 нед беременности. Беременность первая. Исследование проводилось на аппарате Accuvix-XQ (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. Показатели фетометрии полностью соответствовали сроку беременности. В процессе сканирования позвоночника во фронтальной и сагиттальной плоскостях выявлена угловая деформация позвоночника в грудном отделе, протяженностью около трех позвонков. В поперечной плоскости сканирования нарушения структур и целостности тканей не было обнаружено. В режиме 3D/4D реконструкции было выявлено асимметричное расхождение ребер правой и левой стороны грудной клетки (рис. 4).
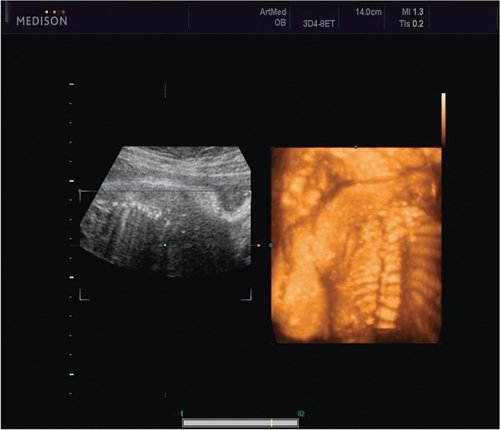
Рис. 4. Эхографическая картина асимметрии ребер в режиме 3D реконструкции.
Ребра левой стороны были сближены, межреберные промежутки уменьшены по сравнению с противоположной стороной (рис. 5, 6). Другой патологии у плода не было выявлено. Заподозрен врожденный сколиоз, основой которого является наличие боковых полупозвонков (hemivertebrae) или боковых клиновидных позвонков. В 26 нед ультразвуковая картина сохранялась. При проведении трехмерной эхографии получено отчетливое изображение асимметрии реберных дуг и сколиотическая деформация позвоночника.
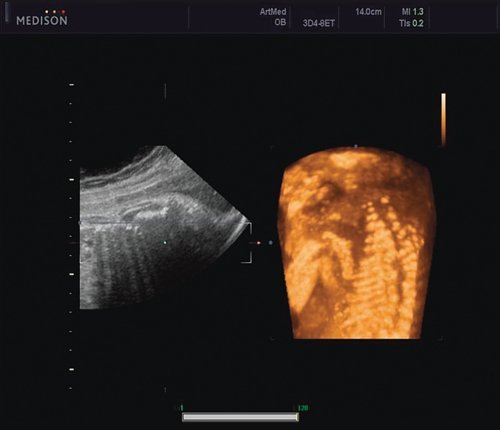
Рис. 5. Асимметрия межреберных промежутков в режиме 3D реконструкции.
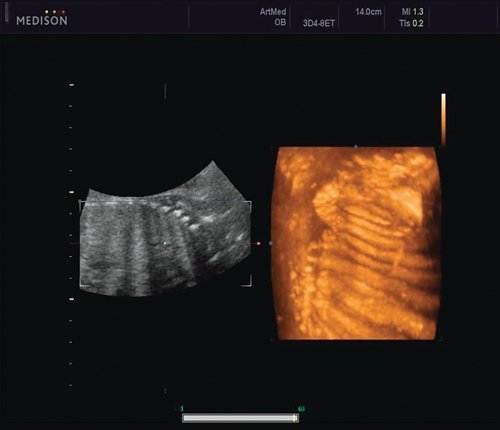
Рис. 6. Асимметрия межреберных промежутков в режиме 3D реконструкции.
В 30 нед фетометрические показатели плода соответствовали сроку беременности. Сколиотическая деформация позвоночника сохранялась. Дополнительно выявлена оболочечная грыжа, исходящая из грудного отдела позвоночника, в области деформированных позвонков. Грыжа представляла собой стебельчатой формы образование с суженной ножкой (рис. 7, 8). Концевая часть ее была расширена в виде петли и заполнена анэхогенным содержимым (ликвором), которое отчетливо дифференцировалось на фоне «мутных» околоплодных вод (рис. 9). Таким образом, диагноз был уточнен: spina bifida — менингоцеле.
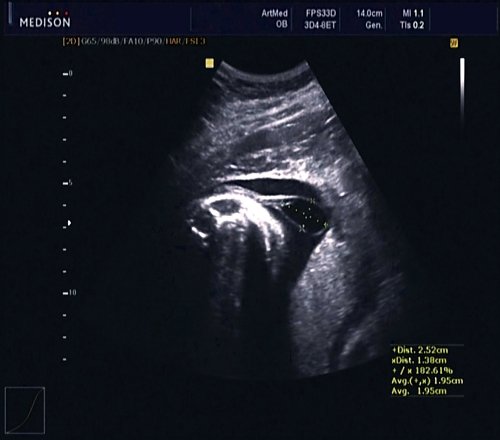
Рис. 7. Беременность 30 нед. Стебельчатая форма менингоцеле.
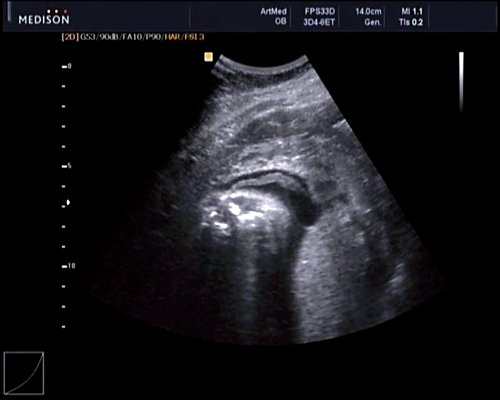
Рис. 8. Место выхода мозговой оболочки.
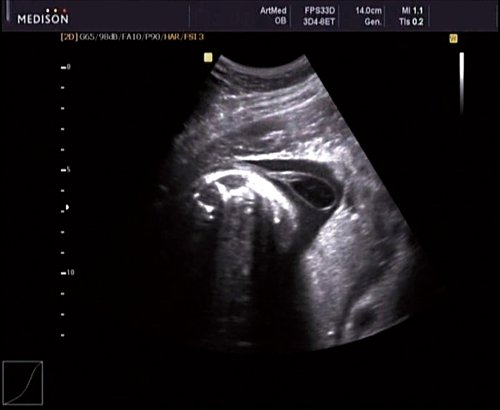
Рис. 9. Беременность 30 нед. Эхогенность ликвора ниже эхогенности околоплодных вод.
Дальнейшее наблюдение не выявило значительной динамики обнаруженных изменений.
После рождения диагноз spina bifida — менингоцеле подтвержден. Ребенок успешно оперирован, у него отсутствуют какие-либо неврологические расстройства.
В данном случае, локальная угловая деформация позвоночника в грудном отделе и асимметрия ребер явились начальными ультразвуковыми признаками открытой формы spina bifida — менингоцеле во II триместре беременности. Манифестация грыжи возникла только в III триместре.
Клиническое наблюдение 2
Беременная М., 21 года. Впервые обратилась в клинику в срок 20 нед беременности. Исследование проводилось на аппарате SonoAce-R7 (Samsung Medison) с использованием режима поверхностной объемной реконструкции 3D/4D. При изучении позвоночника плода в трех плоскостях костных деформаций не выявлено. В грудном отделе позвоночника обнаружено тонкостенное кистозное образование с анэхогенным содержимым, стебельчатой формы (рис. 10-12). Степень «прозрачности» содержимого была выше околоплодных вод, что позволяло идентифицировать его как ликвор. В проекции грыжевого выпячивания располагалась петля пуповины, дифференциальную диагностику которой без труда удалось провести с помощью ЦДК (рис. 13).
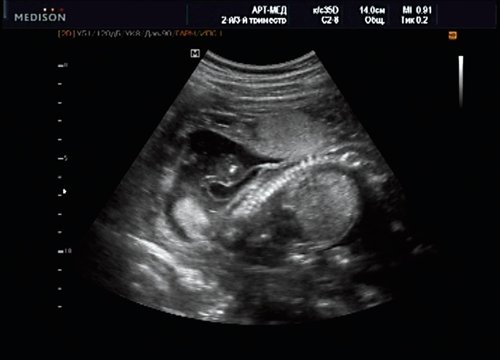
Рис. 10. Беременность 20 нед. Менингоцеле: типичное кистозное образование стебельчатой формы.
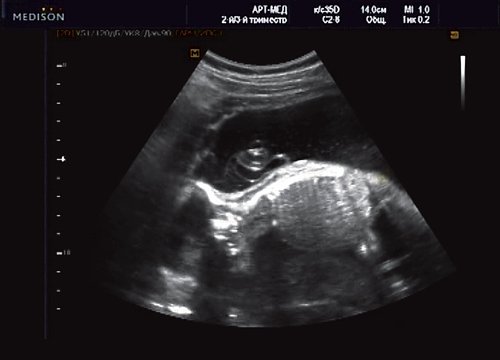
Рис. 11. Беременность 20 нед. Менингоцеле.
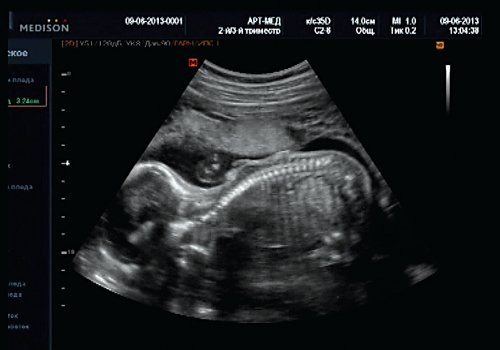
Рис. 12. Менингоцеле. В сагиттальном срезе видна неровность кожи в проекции расщелины.
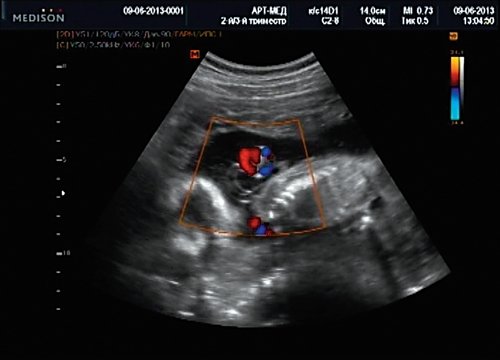
Рис. 13. Петля пуповины в режиме ЦДК.
У плода наблюдалась выраженная гидроцефалия, обусловленная синдромом Аронольда — Киари II (рис. 14, 15).
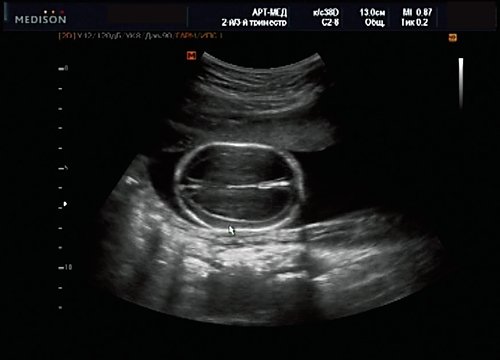
Рис. 14. Беременность 20 нед. Гидроцефалия.
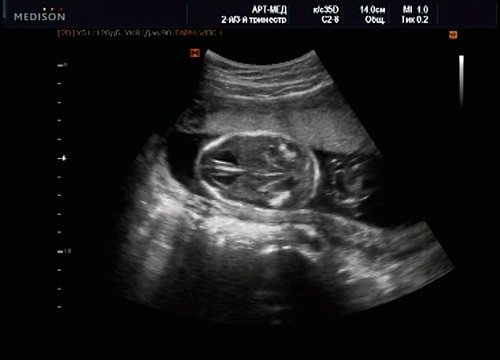
Рис. 15. Беременность 20 нед. Удлинение ножек мозга и вклинение мозжечка в затылочное отверстие при синдроме Арнольда — Киари II.
Учитывая типичную форму грыжевого выпячивания и отсутствие элементов нервной ткани, было высказано предположение о наличии у плода менингоцеле (рис. 16). Женщина приняла решение о прерывании беременности.
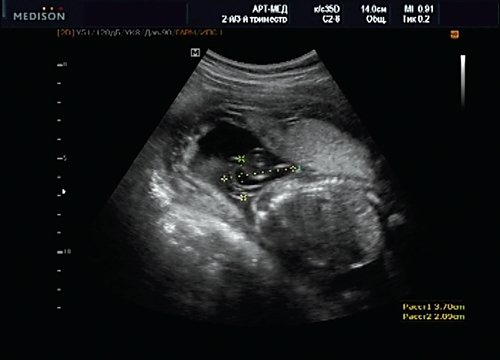
Рис. 16. Беременность 20 нед. Менингоцеле размером 37х21 мм.
Клиническое наблюдение 3
Беременная 27 лет, обратилась в клинику в 18 нед. При эхографии обнаружен синдром Арнольда — Киари II, умеренно выраженная гидроцефалия (рис. 17).
В крестцовом отделе позвоночника выявлена spina bifida cysticа (рис. 18).
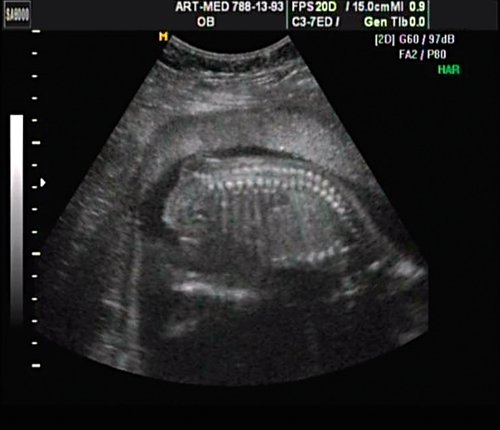
Рис. 18. Беременность 18 нед. Spina bifida в крестцовом отделе.
Женщиной принято решение о прерывании беременности.
Клиническое наблюдение 4
Беременная 25 лет, обратилась в клинику в срок 18 нед. При эхографии выявлена грубая кифотическая деформация позвоночника в поясничном отделе (рис. 19).
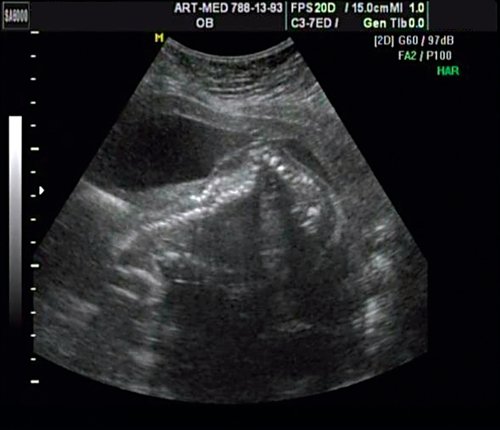
Рис. 19. Деформация позвоночника.
В проекции деформации определяется миеломенингоцеле (рис. 20).
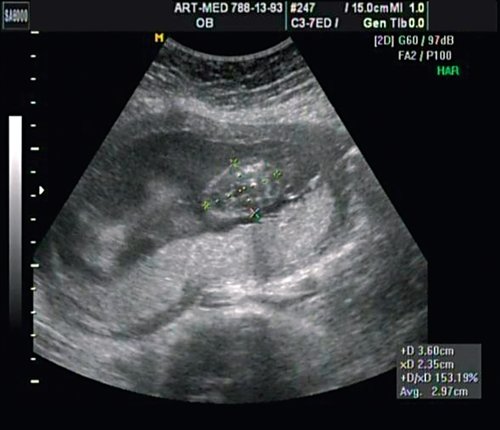
Рис. 20. Миеломенингоцеле.
Обнаружение типичных эхографических признаков позволило установить диагноз миеломенингоцеле.
Женщиной принято решение о прерывании беременности.
Заключение
Диагностика открытых форм spina bifida не является трудной задачей во II триместре беременности. Обнаружение таких изменений, как синдром Арнольда — Киари II и дефект позвоночника с формированием грыжевого выпячивания не оставляют сомнений в диагнозе. Исключение составляют лишь те случаи, когда ультразвуковая манифестация порока представлена только деформацией позвоночника. В настоящее время наибольший интерес представляет выявление данного порока в I триместре беременности. Изучаются такие ультразвуковые критерии, как отсутствие интракраниальной «прозрачности» (intracranial translucency), сглаженность угла ствола мозга, уменьшение бипариетального размера ниже 5-го процентиля и т.д. Таким образом, диагностика spina bifida остается важной задачей пренатальной диагностики.
Литература
- Amari F., Junkers W., Djalali S., Hartge D.R. et al. Fetal spina bifida — prenatal course and outcome in 103 cases // J. Ultrasound in Obstetrics & Gynecology. 2009. N 34. P. 82.
- Pugash D., Irwin B., Lim K., Thiessen P., Poskitt K., Cochrane D. Prenatal diagnosis of closed spinal dysraphism // J Ultrasound in Obstetrics & Gynecology. 2006. N 28. P. 547.
- Tortori-Donati P., Rossi A., Cama A. Spinal dys-raphism: a review of neuroradiological features with embryological correlations and proposal for a new classification // Neuroradiology. 2000. N 42. P. 471-491.
- Van den Hof M.C., Nicolaides K.H., Campbell J., Campbell S. Evaluation of the lemon and banana signs in one hundred thirty fetuses with open spina bifida // Am J Obstet Gynecol. 1990. N 162. P. 322-327.
- Ghi T., Pilu G., Falco P., Segata M., Carletti A., Cocchi G., Santini D., Bonasoni P., Tani G., Rizzo N. Prenatal diagnosis of open and closed spina bifida.Ultrasound Obstet Gynecol. 2006. N. 28. P. 899-903.
- D’Addario V., Rossi A.C., Pinto V., Pintucci A., Di Cagno L. Comparison of six sonographic signs in the prenatal diagnosis of spina bifida // J Perinat Med. 2008. N 36. P. 330-334.

SonoAce-R7
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
Источник
Одним из серьёзных заболеваний позвоночника является менингоцеле. Болезнь носит врождённый характер и возникает в период внутриутробного развития из-за неполного закрытия нервной трубки у плода. Патология выявляется врачом при обследовании во время беременности, что позволяет заранее принять меры для проведения безопасных родов и не навредить ребёнку.
Характеристика патологии
Развитие менингоцеле пояснично-крестцового, копчикового отдела происходит в два этапа:
- Появление костного дефекта (spina bifida occulta) в виде расщеплённых позвонков. Выпячивания пока не видно, нет признаков воспаления.
- Образование менингоцеле , следующий этап. Через костный дефект выпячиваются наружу спинномозговые оболочки, заполненные жидкостью. Под кожей образуется киста большой величины. Корешки нервных окончаний ещё не попали в спинной мозг. Только при развитии осложнений и образования менингомиелоцеле образовавшаяся киста попадает туда.
При определении аномалии в период внутриутробного развития принимаются соответствующие меры. Проводят кесарево сечение, чтобы не навредить плоду и не задеть его спинной мозг.
Врождённая форма
 Врождённая форма заболевания делится на лёгкую форму и тяжёлую в зависимости от участка поражения и сопутствующих нарушения функций организма. После проведённых операций при лёгкой форме болезни пациенты становятся адаптированными к повседневной жизни.
Врождённая форма заболевания делится на лёгкую форму и тяжёлую в зависимости от участка поражения и сопутствующих нарушения функций организма. После проведённых операций при лёгкой форме болезни пациенты становятся адаптированными к повседневной жизни.
При тяжёлой форме осложнение переходит в менингомиелоцеле. В этом случае больному устанавливают инвалидность, несмотря на успешно проведённую операцию. Обе формы заболевания имеют одинаковый воспалительный процесс, относящийся к спинно-мозговым грыжам.
Причины
Определить точную причину недуга не сложно. Известно, что он вызван неправильным формированием позвоночника плода из-за нехватки витаминов и минералов. При дефиците фолиевой кислоты особенно высок риск заболевания. Беременные должны принимать витаминные средства с содержанием этого элемента. Имеет значение и генетическая предрасположенность: у родителей с дефектом костей позвоночника нередко рождаются дети с аномалиями крестцово-поясничного отдела. Возможно развитие воспалительного процесса при:
- пренатальных (внутриутробных) инфекциях,
- облучении ионизирующего характера,
- повышенной температуры у беременной,
- воздействии химических компонентов,
- приёме лекарственных средств против судорог.
Менингоцеле развивается при наличии сахарного диабета у беременной. Повышенное содержание сахара в крови на протяжении 3 месяцев должно вызывать беспокойство.
Врач-ортопед, стаж работы 12 летСвоевременно выявленная болезнь , гарантия успешного лечения и безопасных родов.
Симптомы
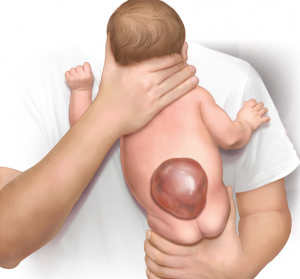
Главным доказательством болезни является спинномозговая грыжа. Она имеет мягкую структуру и выступает под кожей. Размеры варьируются от зёрнышка до крупного яблока. Характеризуется истощённостью кожи и сине-фиолетовым или красноватым оттенком.
В крестцово-поясничном отделе позвоночника патология локализируется чаще всего. Также встречаются аномалии грудного и шейного отдела позвоночника. Менингоцеле развивается без тяжёлых осложнений. На фоне патологии появляются параличи и порезы. Необходимо хирургическое вмешательство, чтобы не допустить проникновения инфекции и возможных осложнений.
Диагностика
Для определения болезни проводится неврологический осмотр пациента. После обследования на МРТ становится известным содержимое грыжевого мешочка. Обязательно оценивается состояние мышц конечностей. Также проводятся дополнительные консультации с генетиком и нейрохирургом. После назначаются уточняющие методы диагностики:
- трансиллюминация , просвечивание грыжевого мешочка и определение его содержимого,
- контрастная миелография , ввод препарата для выявления нарушений в спинном мозге и уровня развития патологии,
- МРТ , определяет слои формирования позвоночника и спинной мозга.
Новорождённым достаточно провести МРТ для диагностики заболевания. Лишнее излучение для маленького организма нежелательно. Болезнь также мо жно выявить в период беременности с помощью УЗИ.
Лечение
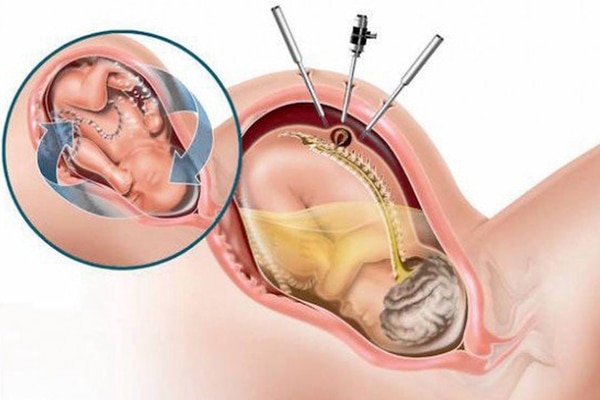
Болезнь лечится только хирургическим путём. Операция проходит без осложнений, так как нервные окончания не задеты и в кисте нет тканей спинного мозга. Ребёнок полностью выздоравливает. Действия нейрохирурга направлены на закрытие опасного участка на спине и недопущение проникновения инфекции в организм. Хирургическое вмешательство назначается специалистом индивидуально: всё зависит от состояния больного, вида и размера патологии, а также степени риска осложнений. В наше время также существуют методики внутриутробной корректировки аномалий позвоночника.
Врач-ортопед, стаж работы 12 летМладенчестве, у кого заболевание было с рождения, очень важен временной фактор для лечения Прооперировать новорождённого следует в первую неделю жизни, а при необходимости , в первые 24 часа.
Операция может быть отложена, если болезнь имеет слабовыраженный характер и нет явных симптомов. Хирургическое вмешательство в этот период не рекомендуется, поскольку присутствует риск нанесения ущерба здоровью и повреждения оболочек спинного мозга.
Необходимо проводить восстановительные мероприятия после операции. К ним относятся лечебная физкультура, физиотерапия и витаминизация. Следует ходить на массаж и проявлять умеренную физическую активность. В дальнейшем никаких препятствий для нормального развития ребёнка нет. Медикаментозных способов лечения менингоцеле не существует.
Профилактика
Женщинам, находящимся в зоне риска развитиязаболевания у плода, необходимо планировать беременность. Стоит пройти полное обследование и провести лечение с принятием комплекса витаминов. При беременности нужно регулярно консультироваться с врачом-гинекологом и принимать фолиевую кислоту. Возникнуть заболевание может при несоблюдении будущей матерью режима питания, чрезмерном перегреве тела, злоупотреблении алкоголем и при сахарном диабете.
Менингоцеле , врождённый порок развития плода. Основная причина болезни , безответственный подход беременной женщины к своему здоровью и неполноценный рацион питания. Регулярное посещение врача во время беременности, здоровый образ жизни, выполнение всех рекомендаций доктора существенно снижают риск появления патологии у будущего ребёнка.
Источник

