Неврология лечение остеохондроз поясничного отдела

Поясничный остеохондроз представляет собой сложное заболевание позвоночника, сковывающее движения и приносящее существенный дискомфорт. В процессе прогрессирования заболевания межпозвоночный диск изнашивается, что приводит к его стиранию, выпячиванию. Нередко это сопровождается и ростом костных наростов – остеофитов. Если же остеохондроз сопровождается развитием неврологических проявлений, весь процесс лечения и выздоровления пациента усложняется. Поэтому при возникновении первых симптомов заболевания важно сразу обратиться к врачу.
Симптоматика остеохондроза
 Заболевание возникает в результате старения, быстрого изнашивания вследствие интенсивных и неравномерных нагрузок, а также механического повреждения тканей. В зависимости от причины поражения симптоматика может несколько различаться. Общие симптомы выглядят следующим образом:
Заболевание возникает в результате старения, быстрого изнашивания вследствие интенсивных и неравномерных нагрузок, а также механического повреждения тканей. В зависимости от причины поражения симптоматика может несколько различаться. Общие симптомы выглядят следующим образом:
- Болевой синдром (люмбаго). Как правило, имеет спазматический характер и проявляется в форме внезапных приступов. Чаще всего обострения вызывают тяжелые физические нагрузки, переохлаждение. В среднем боли могут продолжаться в течение четырех-пяти суток.
- Люмбалгия. Представляет собой болевой синдром постоянного характера, имеющий меньшую интенсивность, чем при люмбаго. Как правило, пациенты испытывают некоторый дискомфорт во время ходьбы и движений корпусом.
- Люмбоишиалгия. Боль локализуется в области нижних конечностей и ягодиц.
- Подколенный синдром. Боль возникает под коленной чашечкой и вызывает судороги.
- Кокцигодиния. Боли имеют приступообразный характер и локализуются в области копчика и таза, при этом отделы постоянно напряжены.
Возможно онемение и покалывание в области нижних конечностей. Нередко болевой синдром облегчается в лежачем положении пациента. Подобное явление говорит о запущенной стадии прогрессирования заболевания.
Методы диагностики
Как правило, для выявления наличия и определения типа заболевания применяется комплексный подход в диагностике. На первом этапе проводится первичный осмотр с тестами на масштаб и тип поражения. Вторая часть исследований включает в себя:
- рентгенографию (для изучения костных тканей и хрящей);
- компьютерную и магнитно-резонансную томографию (для обследования мягких тканей).
Аппаратные методы позволяют визуализировать исследуемую часть тела и максимально точно поставить диагноз.
Выявление причин и постановка диагноза
Помимо результатов диагностики во внимание принимаются факторы:
- возраст пациента;
- масса тела;
- физическая активность;
- наследственность;
- род деятельности.
Опрос позволяет определить возможные травмы в прошлом, возникшие осложнения и предпосылки для развития болезни. Для постановки диагноза могут потребоваться консультации специалистов нескольких направлений.
Правильный подход в оказании помощи больному
 Лечение поясничного остеохондроза с неврологическими проявлениями и все мероприятия, касающиеся помощи пациенту, необходимо начинать с правильной диагностики. При этом недопустимо самолечение. Терапия назначается с учетом индивидуальных особенностей. Как правило, в этом случае может быть выбрана консервативная методика или хирургическое вмешательство.
Лечение поясничного остеохондроза с неврологическими проявлениями и все мероприятия, касающиеся помощи пациенту, необходимо начинать с правильной диагностики. При этом недопустимо самолечение. Терапия назначается с учетом индивидуальных особенностей. Как правило, в этом случае может быть выбрана консервативная методика или хирургическое вмешательство.
Методы терапии
Консервативный метод лечения поясничного остеохондроза с неврологическими проявлениями включает в себя следующие мероприятия:
- прием поддерживающий и болеутоляющих лекарственных средств (кортикостероиды, противовоспалительные средств негормонального типа, анальгетики);
- физиотерапия;
- лечебная гимнастика;
- ограничение физической активности;
- диета.
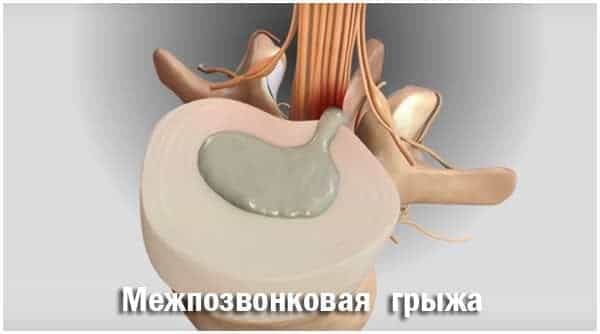
Хирургическое вмешательство обычно требуется для удаления костных наростов и устранения межпозвоночной грыжи.
Лечение при выявлении межпозвоночной грыжи
Возникновение межпозвоночной грыжи возможно в любом возрасте при множестве предпосылок. Такая патология вызывает серьезные неврологические изменения, болевой синдром в конечностях и пояснице, онемение. На ранних этапах развития болезнь удается лечить консервативными методами, включающими ЛФК, мануальную и точечную терапию. В тяжелых случаях, в том числе при формировании нескольких грыж, может требоваться хирургическое вмешательство с удалением поврежденного диска и заменой его на искусственный.
Терапия при выявлении остеоартрита
Определить наличие остеоартрита обычно удается при помощи визуализации рентгенографом. Одним из наиболее распространенных и ярких симптомов патологии является сильный болевой синдром в поясничном отделе. В случае обнаружения остеоартрита пациенту назначается поддерживающая, болеутоляющая терапия, а также комплекс мероприятий, направленных на обновление пораженных костных и хрящевых тканей.
Лечение на раннем этапе
 В первую очередь важно верно определить болезнь. Проблема в том, что симптоматика, возникающая при остеохондрозе поясничного отдела, схожа с признаками заболеваний органов малого таза (особенно у женщин). Если диагноз будет поставлен верно при тщательном обследовании, проявление ранних этапов развития патологии купируется при помощи противовоспалительных и обезболивающих средств.
В первую очередь важно верно определить болезнь. Проблема в том, что симптоматика, возникающая при остеохондрозе поясничного отдела, схожа с признаками заболеваний органов малого таза (особенно у женщин). Если диагноз будет поставлен верно при тщательном обследовании, проявление ранних этапов развития патологии купируется при помощи противовоспалительных и обезболивающих средств.
Определение формы остеоартрита поясничного отдела
Неврологический статус при заболевании позвоночника разделяют на случаи общей и местной ориентации. В первом случае болевой синдром становится источником патологических импульсов, поэтому наиболее важными мерами терапии в данном случае являются направленные на его устранение. В данной ситуации лечение производится в неврологическом отделении, а комплекс мер для лечения поясничного остеохондроза с неврологическими проявлениями составляется исходя из особенностей пациента.
При местном типе остеоартрита также требуются эффективные анальгетики. Кроме того, пациентам прописывают избегание холода и излишних физических нагрузок, особенно неравномерно распределенных.
Медикаментозное воздействие при патологии
Чаще всего для купирования симптомов остеохондроза и устранения неврологических изменений применяются следующие группы медикаментов:
- обезболивающие (Кетонал, Диклофенак);
- препараты, нормализующие кровоснабжение и работу нервной системы (Мильгамма);
- хондропротекторы (таблетки: Терафлекс, Структум, инъекции: Алфлутоп, Хондролон);
- препараты, снимающие отечность (Актовегин, Кавинтон);
- кортикостероиды;
- НВПС;
- диуретики.
Медикаментозное воздействие позволяет снять основную симптоматику.
Методы реабилитации их применение на практике
 Восстанавливающее лечение требуется после применения интенсивной терапии и хирургического вмешательства. Оно позволяет избежать новых обострений и осложнений. Как правило, в таких случаях применяются
Восстанавливающее лечение требуется после применения интенсивной терапии и хирургического вмешательства. Оно позволяет избежать новых обострений и осложнений. Как правило, в таких случаях применяются
- миорелаксанты;
- обезболивающие препараты;
- физиотерапевтические методы (электрофорез, фонофорез, гирудотерапия, иглоукалывание, водная терапия и др.);
- ЛФК;
- мануальная терапия;
- прием витаминно-минеральных комплексов;
- диета.
Физиотерапия как важный аспект лечения и восстановления
Сама по себе физиотерапия не может полностью устранить заболевание. Однако совместное использование физиопроцедур с основными методами (консервативными и хирургическими) позволяет значительно сократить период лечения или восстановления, улучшить общее состояние и качество жизни пациента, а также поддерживать подвижность скелета на должном уровне.
Физиотерапия обычно применяется курсами по несколько процедур. Возможно совмещение сразу нескольких типов воздействия с применением лекарственных препаратов и анальгетиков.
Возможности применения рецептов народной медицины
Рецепты народной медицины не следует применять как альтернативу классическим методам. Однако они могут быть использованы после консультации с лечащим врачом как эффективное дополнения. Наиболее полезными и безопасными можно считать следующие рецепты:
- Водочная настойка хрена. Натереть свежий корень хрена и смешать с обычной водкой в равных пропорциях, настоять в течение одних суток, процедить. Средство возможно использовать для растирания пораженных областей и накладывания компресса на 30-40 минут.
- Мазь из хмеля. Измельчить шишки хмеля и смешать в равных пропорциях со свежим сливочным маслом. Следка подогреть небольшое количество полученного средства и нанести на болезненную область на ночь. Продукт хранить в холодильнике.
- Картофельный компресс. В одинаковых количествах смешать свежий натертый картофель с жидким медом. Полученную кашицу наложить на болезненный участок и закрыть пищевой пленкой и теплым одеялом. В таком положении необходимо находиться до появления слабого жжения.
Одобрить лечение поясничного остеохондроза с неврологическими проявлениями с помощью нетрадиционных средств должен лечащий врач.
Профилактические мероприятия
 Профилактику остеоартроза, артрита, остеохондроза и протрузий важно в любом возрасте, однако наибольшее значение меры принимают после 40-50 лет, особенно при наличии генетической предрасположенности. Для того, чтобы снизить риски возникновения болезни, рекомендуется:
Профилактику остеоартроза, артрита, остеохондроза и протрузий важно в любом возрасте, однако наибольшее значение меры принимают после 40-50 лет, особенно при наличии генетической предрасположенности. Для того, чтобы снизить риски возникновения болезни, рекомендуется:
- правильно распределять нагрузки на позвоночник и скелет;
- ежедневно выполнять гимнастику, растяжку;
- во время малоподвижной работы делать перерывы;
- обеспечивать организму достаточно отдыха и сна;
- отказаться от вредных привычек;
- обогатить рацион свежими овощами и фруктами, белковыми блюдами, принимать поливитаминные комплексы.
При обнаружении проблем с позвоночником рекомендуется носить согревающий корсет и выполнять комплексы физических упражнений, подобранных специалистами. Важно избегать переохлаждения организма и неравномерных нагрузок.
Терапия остеоартроза, межпозвоночной грыжи и протрузии
Для восстановления подвижности, снятия воспалительных процессов, болевого синдрома и отечности, совмещают следующие виды воздействия:
- применение медикаментов;
- мануальную и точечную терапию;
- блокаду.
Важным в период лечения поясничного остеохондроза с неврологическими проявлениями может стать применение терапевтической блокады с использованием традиционных анестетиков и гормональных комплексов. Препараты, как правило, вводятся в просвет между суставами и временно восстанавливают подвижность скелета.
Заключение
Лечение поясничного остеохондроза, осложнениями которого являются неврологические изменения, проходить значительно труднее, чем другие заболевания позвоночного столба. Полностью избавиться от патологии практически невозможно, однако своевременно оказанная помощь способна вернуть пациента к привычному образу жизни.
Статья принадлежит сайту osteok.ru При копировании активная, индексируемая ссылка на источник обязательна.
Источник
Клиника
- Главный врач и организация медицинской помощи
- Симптомы и заболевания
- Инсульт
- Рассеянный склероз
- Боковой амиотрофический склероз
- Болезнь Паркинсона
- Невралгия тройничного нерва
- Эпилепсия
- Консультации
- Очные консультации
- Выездные консультации
- Консультации с применением телемедицинских технологий
- Запись к врачу
- Акции
- Прейскурант
- Диагностика
- Лучевая диагностика
- Функциональная диагностика
- Лабораторная диагностика
- Молекулярно-генетические исследования
- Ультразвуковая диагностика
- Стационарное лечение
- Стационар
- Дневной стационар
- Дневной стационар МКДЦ
- Реабилитация
- «Классическая» физиотерапия
- Интерфейс Мозг-компьютер
- Роботизированная механотерапия
- Неинвазивная стимуляция мозга
- Технологии виртуальной реальности
- Баланстерапия
- Ботулинотерапия при лечении спастичности
- ВМП
- Комплексные программы
- Набор больных в клинические и научные исследования
- Поликлиника на Воронцовом поле
- Отзывы и благодарности
- Нормативные и правовые документы
- Научно-популярные статьи
- Новости
П.В. Галкин
кандидат медицинских наук
Боль в пояснице (люмбаго) и боль, отдающая в ногу по ходу седалищного нерва (ишиас) являются одной из самых распространенных жалоб, с которыми пациенты обращаются за медицинской помощью. В связи с тем, что эти симптомы встречаются довольно часто в общей популяции, а также отмечается их неуклонный рост, диагностика и лечение таких больных будет оставаться одним из основных направлений деятельности нейрохирургических стационаров. Несмотря на широкое распространение данной патологии, хирургическое удаление грыжи межпозвонкового диска (МПД) требуется лишь у 10% пациентов с клинической картиной люмбоишалгии. У оставшейся части больных лучший эффект оказывает консервативное лечение, включающее медикаментозную терапию, лечебную физкультуру, использование физиотерапевтических методов лечения, а также возвращение к прежней повседневной физической активности.
Хирургическое лечение оправдано лишь в тех случаях, когда уровень компрессии спинномозгового корешка, определенный клинически, соответствует данным обследования, подтверждающим разрыв фиброзного кольца с «выпадением» грыжи МПД в просвет позвоночного канала [3–6]. Результаты хирургического лечения у пациентов с небольшими протрузиями диска, как правило, разочаровывают доктора и самого пациента. Методом, позволяющим установить точный диагноз, является магнитно–резонансная томография (МРТ). Приблизительно у 10% людей общей популяции невозможно проведение рутинного МРТ по причине клаустрофобии (боязни закрытых пространств). У этой категории лиц возможно использование так называемого «открытого» МРТ, правда, с соответствующей потерей качества полученных изображений. Больным, ранее перенесшим хирургическое лечение, требуется проведение МРТ с контрастным усилением для отграничения послеоперационных рубцово–спаечных изменений от истинного грыжевого выпячивания диска. У больных с подозрением на грыжевое выпячивание МПД, когда выполнение МРТ невозможно, либо полученные результаты малоинформативны, компьютерно–томографическая (КТ) миелография приобретает особую диагностическую ценность.
Специалисты лучевой диагностики, интерпретирующие результаты полученных исследований, как правило, преувеличивают степень поражения диска по причине невозможности сопоставления клинических данных с «находками» при томографии. Такие заключения, как «изменения соответствуют возрасту пациента», практически никогда не встречаются в протоколах исследований. Несмотря на совершенствование нейровизуализационных методик, ответственность за правильно постановленный диагноз лежит на плечах клинициста, поскольку лишь он может сопоставить клиническую картину с данными, полученными при томографии. Повышение разрешающей способности томографов незначительно улучшило исходы хирургического лечения, зато стали выявляться отклонения от нормы у асимптомных больных.
Изучение процессов, сопровождающих дегенеративно–дистрофическое поражение позвоночника, претерпело серьезный прогресс за последние годы. Артропатия дугоотростчатых суставов широко распространена в общей популяции и выявляется довольно часто у лиц средней и старшей возрастной группы при проведении КТ–исследований. Дегенеративные изменения МПД, также имеющие широкое распространение, довольно часто обнаруживаются, и более специфичным методом для их диагностики является МРТ. При этом нередки выраженные изменения МПД, не сопровождающиеся разрывом фиброзного кольца, а лишь проявляющеися незначительным «выбуханием» диска в просвет позвоночного канала либо межпозвонковых отверстий. В ряде случаев дегенеративные процессы, происходящие в МПД, могут приводить к разрушению фиброзного кольца с последующими разрывами, что вызывает миграцию части пульпозного ядра за пределы диска со сдавлением прилежащих корешков спинного мозга. Утверждение, что если отмечается боль в ноге, то обязательно должно быть ущемление корешка спинного мозга, не совсем верно. К болям в ягодице с иррадиацией по задней поверхности бедра может приводить как дегенерация самого МПД, так и дугоотростчатых межпозвонковых суставов. Для истинного приступа ишалгии, вызванного компрессией корешка нерва грыжей МПД, характерна боль, иррадиирующая по задней поверхности бедра и голени. Боли неопределенного характера, ограничивающиеся лишь ягодичной областью либо областью бедра без распространения по ходу седалищного нерва, а также двусторонняя боль в ягодичных областях либо бедрах, боли, меняющие свою локализацию (то справа, то слева), чаще обусловлены артропатией дугоотростчатых суставов либо диффузной дегенерацией МПД. Симулировать клиническую картину компрессии корешка грыжей МПД может и сопутствующая патология (например, артроз коленных суставов). У больных с такими болями хирургическое лечение не окажет должного эффекта независимо от того, какая патология будет обнаружена при томографическом исследовании. Другими словами, у больных только лишь с клиникой болей в спине удаление грыжи МПД будет неэффективным, даже если на томограммах определяются протрузии МПД, как это обычно и случается. Но встречаются и такие пациенты, у которых типичная картина ишиаса сопровождается выраженным инвалидизирующим болевым синдромом, тогда как при исследованиях, выполненных с использованием высокоразрешающих томографов, не определяется сдавление корешков спинного мозга. Этой категории больных нецелесообразно выполнение хирургического вмешательства, так как со временем корешковая симптоматика у них, как правило, стихает.
Необходимо четко представлять себе механизмы, ведущие к развитию грыжевого выпячивания МПД, чтобы рекомендовать пациентам объем допустимых движений, не забывая о рабочей деятельности. Силы, способствующие формированию грыжевого выпячивания, являются следствием дегенеративных изменений в МПД и снижения вертикальных размеров (высоты) как фиброзного кольца, так и пульпозного ядра. Выбухающий фрагмент МПД в 80% смещается в задне–боковом направлении, внедряясь при этом в просвет позвоночного канала и медиальные отделы межпозвонкового отверстия. Такому смещению грыжи МПД в сторону от средней линии способствует удерживающая сила задней продольной связки. До 10% грыжевых выпячиваний локализуются латерально и распространяются в межпозвонковое отверстие (фораминальные грыжи) либо у наружного края отверстия, где из него выходит спинномозговой корешок, тем самым сдавливая его.
В процессе жизнедеятельности дегидратационные и дегенеративные изменения приводят к потере высоты МПД. Эти патологические процессы вовлекают как фиброзное кольцо, так и пульпозное ядро. Более выраженное разрушение пульпозного ядра на фоне сопутствующей дегенерации фиброзного кольца, как правило, ведет лишь к потере высоты МПД без его значимых выбуханий. При преимущественных изменениях в фиброзном кольце вертикальные силы, воздействующие на сохранившееся пульпозное ядро и являющиеся производной собственного веса, а также сил мышц спины, действующих на диск в боковом направлении, оказывают избыточное давление на оставшийся фрагмент пульпозного ядра, удержать который на месте не в состоянии дегенеративно измененные волокна фиброзного кольца. Суммирование этих двух сил приводит к росту центробежного давления на МПД, которое совместно с растягивающей составляющей, действующей на волокна фиброзного кольца, может приводить к его разрыву и выбуханию фрагментов оставшегося пульпозного ядра. После того, как сформировалось грыжевое выпячивание, а «избыточный» фрагмент пульпозного ядра оказался за пределами фиброзного кольца, структура МПД вновь становится стабильной [2]. В результате силы, воздействующие на дегенеративно измененное ядро и фиброзное кольцо МПД, уравновешиваются, а их вектор, способствующий дальнейшему выпячиванию фрагментов ядра, угасает. В ряде случаев частичные дегенеративные изменения пульпозного ядра способствуют газообразованию внутри МПД с последующим избыточным давлением на его оставшийся фрагмент. Формирование грыжи также сопровождается процессом газообразованием внутри диска.
Избыточная и резкая физическая нагрузка, оказываемая на спину пациента, на фоне существующего дегенеративно–дистрофического поражения позвоночника, как правило, является лишь пусковым моментом, который приводит к развернутой клинической картине компрессионного корешкового синдрома, что нередко и ошибочно расценивается самим больным, как первопричина люмбоишалгии. Клинически грыжа МПД может проявляться рефлекторными и компрессионными синдромами. К компрессионным относят синдромы, при которых над грыжевым выпячиванием натягивается, сдавливается и деформируется корешок, сосуды или спинной мозг. К рефлекторным относят синдромы, обусловленные воздействием грыжи диска на рецепторы указанных структур, главным образом окончания возвратных спинальных нервов, что приводит к развитию рефлекторно–тонических нарушений, проявляющихся вазомоторными, дистрофическими, миофасциальными расстройствами.
Как было отмечено выше, хирургическое лечение при дегенеративно–дистрофическом поражении позвоночника целесообразно лишь у 10% больных, остальные 90% хорошо реагируют на консервативные мероприятия. Основными принципами использования последних являются:
1) купирование болевого синдрома;
2) восстановление правильной осанки для поддержания фиксационной способности измененного МПД;
3) ликвидация мышечно–тонических расстройств;
4) восстановление кровообращения в корешках и спинном мозге;
5) нормализация проводимости по нервному волокну;
6) устранение рубцово–спаечных изменений;
7) купирование психо–соматических расстройств.
Методы консервативного лечения включают различные ортопедические воздействия на позвоночник (иммобилизация корсетом, вытяжение, мануальная терапия), физиотерапию (лечебный массаж, лечебная физкультура, иглорефлексотерапия, электролечение, грязелечения, различного рода прогревания), паравертебральные, перидуральные блокады и медикаментозную терапию. Лечение дегенеративно–дистрофического поражения позвоночника должно быть комплексным и поэтапным. Как правило, общим принципом консервативных мероприятий является назначение анальгетиков, нестероидных противовоспалительных препаратов (НПВП), миорелаксантов и физиопроцедур.
Анальгетический эффект достигается назначением диклофенака, кетопрофена, лорноксикама, трамадола. Выраженным анальгетическим и противовоспалительным эффектом обладает лорноксикам, существующий как в инъекционной, так и таблетированной формах. В острой стадии воспаления возможно назначение до 16 мг лорноксикама в сутки, по стихании болевого синдрома; обычно через 5–7 дней целесообразно перейти на таблетированную форму с приемом до 2–х недель.
НПВП являются самыми широко применяемыми лекарственными средствами при дегенеративно–дистрофическом поражении позвоночника. Они оказывают противовоспалительное, анальгезирующее и жаропонижающее действие, связанное с подавлением фермента циклооксигеназы (ЦОГ–1 и ЦОГ–2), регулирующего превращение арахидоновой кислоты в простагландины, простациклин, тромбоксан. У пожилых и пациентов с факторами риска побочных эффектов терапию НПВП целесообразно проводить под «прикрытием» гастропротекторов (омепразол, ранитидин). У таких больных по завершении курса инъекционной терапии НПВП целесообразен переход на таблетированные формы ингибиторов ЦОГ–2, имеющих меньшую выраженность побочных эффектов со стороны желудочно–кишечного тракта (нимесулид, мелоксикам).
Для устранения болей, связанных с повышением мышечного тонуса, в комплексную терапию целесообразно включать миорелаксанты центрального действия: тизанидин по 2–4 мг 3–4 раза в сутки либо толперизон внутрь по 50–150 мг 3 раза в сутки или в внутримышечно по 100 мг 2 раза в сутки.
Механизм действия тизанидина существенно отличен от механизмов действия других препаратов, используемых для снижения повышенного мышечного тонуса, поэтому его применение обосновано, когда отсутствует антиспастический эффект других средств. Преимуществом тизанидина по сравнению с другими миорелаксирующими препаратами, использующимися по тем же показаниям, является то, что при снижении мышечного тонуса на фоне назначения тизанидина не происходит уменьшения мышечной силы. Тизанидин является производным имидазола, и его эффект связан со стимуляцией α2–адренергических рецепторов. Он избирательно угнетает полисинаптический компонент рефлекса растяжения и оказывает независимое антиноцицептивное и умеренное противовоспалительное действие. Тизанидин снижает сопротивление пассивным движениям, уменьшает спазмы и клонические судороги, а также повышает силу произвольных сокращений скелетной мускулатуры. Тизанидин также обладает гастропротективным действием, что оправдывает его применение в комбинации с НПВП.
Хирургическое лечение дегенеративно–дистрофического поражения позвоночника оправдано при неэффективности комплексных консервативных мероприятий (в течение 2–3 недель) у больных с грыжами МПД (как правило, размером более 10 мм) и некупирующейся корешковой симптоматикой. Существуют экстренные показания к оперативному вмешательству при «выпавшем» секвестре в просвет позвоночного канала и выраженном сдавлении корешков спинного мозга. Развитию каудального синдрома способствует острая радикуломиелоишемия, приводящая к выраженному гипералгическому синдрому, когда даже назначение наркотических анальгетиков, использование блокад (с глюкокортикоидными и анестезирующими средствами) не уменьшает выраженности болей. Важно заметить, что абсолютный размер грыжи диска не имеет определяющего значения для принятия окончательного решения об оперативном вмешательстве и должен рассматриваться в связи с клинической картиной и находками, обнаруженными при томографическом исследовании.
В 95% случаев при грыжах МПД используется открытый доступ в позвоночный канал. Различные дископункционные методики (холодноплазменная коагуляция, лазерная реконструкция и т.д.) не нашли в настоящее время широкого применения, а их использование оправдано лишь при протрузиях МПД. Классическое открытое микрохирургическое удаление грыжи диска проводится с использованием микрохирургического инструментария, бинокулярной лупы либо операционного микроскопа. Анализ отдаленных результатов лечения (в сроки более 2–х лет) 13 359 пациентов, перенесших удаление грыжи МПД, 6135 из которых было выполнено удаление секвестра, а 7224 проводилась агрессивная дискэктомия, показал, что рецидив болевого синдрома встречался в 2,5 раза чаще (27,8% против 11,6%) у больных, перенесших агрессивную дискэктомию, тогда как рецидив грыжеобразования был отмечен в 2 раза чаще (7% против 3,5%) у пациентов, которым проводилось лишь удаление секвестра. Авторы делают вывод: качество жизни снижается больше у больных, испытывающих болевой синдром, тогда как повторное грыжеобразование не всегда проявляется клинически.
В заключение еще раз хотелось бы подчеркнуть необходимость тщательного клинического обследования и анализа томограмм для принятия оптимального решения о выборе тактики лечения конкретного пациента.
ФОРМА записи на приём…
Источник