Объем сгибания и разгибания в поясничном отделе позвоночника
Лечение при защемлении нерва в пояснице – что нужно знать?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
К ак известно, точного определения причин и симптоматики заболевания не существует, поскольку медицинские специалисты еще не пришли к общему мнению.
ак известно, точного определения причин и симптоматики заболевания не существует, поскольку медицинские специалисты еще не пришли к общему мнению.
В современной медицинской практике состояние защемления нерва в пояснице объясняется сдавливанием отходящих от спинного мозга нервных ответвлений, которое вызвано сужением междискового пространства в результате протрузии, грыж либо переизбыточным тонусом спазмированных мышц.
Характеризующееся острой «рвущей» болью (прострелом) в пояснице люмбаго возникает у мужчин старше 30 лет, занятых тяжелыми каждодневными физическими нагрузками, которые провоцируют перегревание с последующим резким переохлаждением.
Чаще всего, такое состояние можно спутать с радикулитом.
Симптомы защемления нерва в пояснице
Защемление нерва проявляется болевыми ощущениями, а в отдельных случаях, – онемением мышц и нарушением работы прилегающих внутренних органов.
В зависимости от локализации болевого синдрома, вследствие защемления двигательного, чувствительного либо вегетативного нерва, различают состояния:
- ишалгии – болей в крестце, переходящих на область ягодичной мышцы и задней поверхности ноги;
- люмбагии – болевые ощущения в пояснице и спине;
- люмбоишалгии – поясничные боли с переходом на заднюю поверхность ноги;
- цервикалгии, цервикбрахиалгии – болей в руке и в области шеи.
Особого внимания заслуживает ишиас, при котором боль сопровождается ощущением жжения, покалывания в зоне поясницы, переходящим на заднюю поверхность нижней конечности.
Такое состояние характеризуется существенным ослаблением мышц, вследствие снижения подвижности ноги. Обыкновенно, болезненные ощущения локализуются в ноге и могут возрастать при смехе и кашле (чихании).
Причины появления характерных болей при защемлении
Наиболее частой формой проявления болей в поясничном отделе позвоночника является защемление седалищного нерва.
Склонным к полноте и страдающим ожирением необходимо понимать, что защемление седалищного нерва является результатом имеющегося у них избыточного веса.
Соответственно, в комплекс лечебных процедур включаются мероприятия по устранению избыточного веса, производится корректировка питания, проводятся фитотерапевтические процедуры и иглоукалывание.
Диагностика и лечение болевого синдрома при защемлении нерва в пояснице
Безусловно, диагноз «ущемление нерва» в пояснице не вызывает сомнений, ввиду наличия характерных симптомов.
Между тем, этого недостаточно для принятия лечебных мер.
Адекватное медикаментозное лечение возможно при выявлении причины ущемления нервного корешка (например, остеохондрозные изменения, опухоли, травмы и рубцы).
Первым этапом диагностики является рентгенографическое обследование позвоночника.
Дополнительно, причина защемления нервов может быть установлена с помощью МРТ-диагностики или компьютерной томографии, а также проведения рентгенологического исследования с применением контрастного вещества (миелография).
В качестве медикаментозных препаратов врач назначает:
- инъекционно – нестероидные противовоспалительные препараты (вольтарен или ибупрофен), а также обезболивающие новокаиновые блокады в местах выхода нервов (наиболее болезненных точек);
- местного действия – наружные средства (мази, крема и гели).
В остром периоде течения заболевания больному показан жесткий постельный режим в позе «лежа на спине». Кроме того, рекомендуется диетическое питание, с исключением из рациона острых, соленых блюд, копченостей, а также приготовленных на крепких бульонах блюд, которые могут вызывать обострение заболевания.
После наступления вторичного периода ремиссии больному могут быть назначены сеансы массажа и лечебно-профилактической физкультуры, а рефлексотерапия и физиотерапевтические процедуры (электрофорез с обезболивающими лекарственными препаратами, УВЧ) помогают снять остаточные явления болевого синдрома. Крайне желательным мероприятием является направление больного на санаторно-курортное лечение.
Самостоятельные занятия спортом и ведение активного образа жизни способствует снятию дневной загруженности одних и тех мышечных связок в поясничном отделе позвоночника.
Полное отсутствие лечения защемления нервных ответвлений в поясничном отделе позвоночника приводит к невропатическим изменениям, характеризующимся тяжелым поражением спинномозговых нервов. Конечная «остановка» невропатии в пояснице – временный паралич нижних конечностей.
С течением времени, поврежденные нервы восстанавливаются, поэтому к конечностям возвращается подвижность, однако на это могут потребоваться годы.
Видео. Упражнения при защемлении нерва в пояснице
Комплекс упражнений для снятия острой боли.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Рентген пояснично-крестцового отдела позвоночника: что показывает
Рентген пояснично-крестцового отдела – это простой и доступный метод диагностики, позволяющий выявлять опухоли, переломы, деформации, воспалительные и дегенеративные заболевания позвоночника. Рентгенографию можно сделать в любом медицинском учреждении.
Рентгенологическое исследование визуализирует только костные структуры позвоночника. Связки, нервы, сосуды, мягкие ткани, межпозвонковые диски (МПД) и суставы на рентгенограммах не видны. Из-за этого исследование уступает по информативности магнитно-резонансной томографии (МРТ). Последнюю назначают, если традиционная рентгенография не позволяет получить нужную информацию о состоянии позвоночника.
Кому и зачем назначают рентгенографию
Исследование назначают людям с травмами спины. Основная цель рентгенографии– выявление травматической деформации позвоночного столба, вывихов, подвывихов и переломов позвонков. Лучевое обследование может назначать хирург или невропатолог.
Для диагностики травматических повреждений связочного аппарата врачи используют функциональную рентгенографию. Ее суть заключается в получении снимков в фазы максимального сгибания и разгибания. О нестабильности позвоночника говорит смещение позвонков более чем на 1-2 мм.
Рентгенографию обязательно делают пациентам с вертеброгенным болевым синдромом, который может быть проявлением остеохондроза, сколиоза, спондилолистеза, анкилозирующего спондилоартроза, туберкулезного спондилита, ревматоидного артрита, лигаментоза, межпозвонковых грыж, опухолей спинного мозга или других заболеваний.
На рентгенограммах не всегда удается хорошо рассмотреть патологические изменения в позвоночном столбе. Поэтому врачи дополнительно назначают пациентам КТ, МРТ, сцинтиграфию, миелографию или другие исследования.
Пару слов о других методах лучевой диагностики:
- На компьютерных томограммах хорошо видны переломы тел, дуг и отростков позвонков, стенки позвоночного канала. При введении в субарахноидальное пространство контрастного вещества (миелографии) с помощью КТ выявляют дислокацию спинного мозга, гематомы, абсцессы, опухоли и травматические грыжи межпозвонковых дисков.
- МРТ позволяет визуализировать любые повреждения спинного мозга и мягких тканей позвоночника. В отличие от КТ, это исследование малоинформативно в выявлении костных дефектов.
Подготовка и проведение обследования
При острой травме рентген пояснично-крестцового отдела делают без подготовки. Пациента ставят, сажают или укладывают в нужную позу, делают снимки. Для выявления травматических повреждений позвоночника обычно делают рентгенографию в двух проекциях.

Если рентген пояснично-крестцового отдела позвоночника выполняют в плановом порядке, человеку требуется специальная подготовка.
Ее основные шаги:
- За 2-3 дня до обследования пациента просят полностью исключить из рациона газообразующие продукты (дрожжевую выпечку, газированные напитки, бульоны, молокопродукты). Это необходимо, чтобы скопившиеся в кишечнике газы не помешали получить четкое изображение позвоночника.
- В это же время человеку нужно принимать активированный уголь. Рекомендованная доза – 2 таблетки по 3 раза в день.
- За несколько часов до обследования пациенту делают очистительную клизму. Это необходимо для удаления из кишечника газов и каловых масс, которые мешают нормальному прохождению рентгеновских лучей.
- Накануне исследования ужинать нужно не позже 19 часов. В день посещения рентгенологического кабинета завтракать нельзя. Рентгенография проводится натощак.
Приведенных выше советов достаточно, чтобы вы смогли правильно подготовиться к процедуре. Выясним, как делают рентген пояснично-крестцового отдела позвоночника.
Снимки могут делать в разных проекциях и положениях. Во время обследования пациент может сидеть, стоять или лежать. Выбор положения тела зависит от того, изображение каких структур позвоночника нужно получить. Проследив, чтобы исследуемый принял правильную позу, рентгенолог устанавливает рентгеновскую трубку, выходит из комнаты и делает снимок. Все это время пациент должен оставаться неподвижным.
Получив изображения, врач описывает и расшифровывает их. Затем он отдает рентгенограммы вместе с заключением на руки пациенту. Тот может показать снимки лечащему врачу или любому другому специалисту.
Нынешние технологии позволяют выполнять не только обычную, но и цифровую рентгенографию. Последняя позволяет сохранить полученный снимок на цифровом носителе. Такое изображение можно хранить на диске или флэшке.
Что показывает рентген пояснично-крестцового отдела позвоночника
Большинство рентгенологических признаков, которые выявляют при исследовании, являются неспецифическими. Это значит, что они не позволяют достоверно поставить точный диагноз. Чтобы подтвердить заболевание, врачи должны учитывать анамнестические данные, клинические симптомы и результаты других методов исследования.
Большинство болезней диагностируют по их косвенным признакам (например, разрыв связок – по смещению позвонков при функциональном исследовании, остеохондроз – по наличию остеофитов и уменьшению расстояния между позвонками). Трудностей в диагностике обычно не возникает при переломах, которые хорошо визуализируются на рентгенограммах.
Для многих заболеваний позвоночника характерна похожая рентгенологическая картина. Например, уменьшение межпозвонковых щелей и субхондральный склероз могут указывать на остеохондроз, болезнь Бехтерева, спондилоартрит, ревматоидный артрит, протрузии или грыжи межпозвоночных дисков.
Дефекты, которые выявляются при рентгенографии:
- остеофиты — костные разрастания по краям позвонков. Внешне выглядят, как крючки;
- изменение расстояния между дисками. Является следствием дегенеративных или травматических повреждений МПД. Выглядит, как сужение щели между отдельными позвонками;
- субхондральный склероз и остеосклероз. Характеризуются патологическим разрастанием и уплотнением костной ткани рядом с МПД и/или в области межпозвонковых суставов;
- оссификация передней продольной связки. Развивается из-за отложения солей кальция. Внешне выглядит, как уплотнение на передней поверхности позвонков. Обычно указывает на спондилез;
- остеопения. Проявляется снижением плотности костной ткани, которую легко заметить на снимках. Может говорить о системном остеопорозе или туберкулезном поражении позвоночного столба. Остеопения – один из косвенных признаков деформирующего остеоартроза.
Таблица 1. Рентгенологические признаки распространенных заболеваний и травм позвоночника
| Патология | Описание болезни | Проявления на рентгенограммах |
| Перелом | Представляет собой нарушение целостности тел, дуг или отростков позвонков | Выглядит, как четкая линия, которую легко заметить на снимке |
| Спондилолистез | Характеризуется смещением позвонка со своего места. Может быть следствием травм, пороков развития или дегенеративных изменений позвоночника | Проявляется смещением пораженного позвонка, его соскальзыванием вперед |
| Сколиоз | Для патологии характерно боковое искривление позвоночного столба | Деформацию позвоночного столба хорошо видно на рентгенограммах в боковой проекции |
| Остеохондроз | Постепенно разрушаются ядра МПД. В дальнейшем в патологию вовлекаются фиброзные кольца дисков и межпозвоночные суставы | К типичным признакам остеохондроза относится сужение межпозвоночных щелей, субхондральный склероз, появление краевых остеофитов и оссификация продольной связки. На начальных стадиях болезни рентгенологических изменений нет. Выявить патологию можно только с помощью МРТ |
| Грыжа межпозвонкового диска | Для патологии характерен разрыв фиброзного кольца со смещением ядра МПД | Проявляется уменьшением расстояния между позвонками |
| Анкилозирующий спондилит | Тяжелое заболевание, которое со временем приводит к полному обездвиживанию поясничного отдела позвоночника | Проявляется склерозом замыкательных пластинок, уменьшением щелей между позвонками, появлением краевых остеофитов и кальцификатов. На поздних стадиях болезни образуются анкилозы |
| Спондилез | Проявляется дегенеративными изменениями межпозвонковых суставов, ограничением подвижности. Нередко развивается на фоне остеохондроза | На рентгенограммах выглядит, как остеохондроз |
| Туберкулез позвоночника | Характеризуется специфическим воспалением костей позвоночника. Возникает из-за гематогенного занесения микобактерий | При костно-суставном туберкулезе на рентгенограммах можно увидеть участки подхрящевой эрозии и деструкцию замыкательных пластинок. Врачи выявляют повышенную прозрачность костной ткани, свидетельствующую об остеопении |
| Опухоли и их метастазы | Новообразования различной локализации, злокачественные или доброкачественные | Выглядят, как очаговые дефекты костной ткани. Опухоли позвоночника и субарахноидального пространства определяются на КТ с контрастом |
Не пытайтесь самостоятельно расшифровать рентген пояснично-крестцового отдела позвоночника. Не имея знаний, вы не сможете этого сделать. Если сомневаетесь в заключении врача – покажите снимок другим специалистам.
Источник
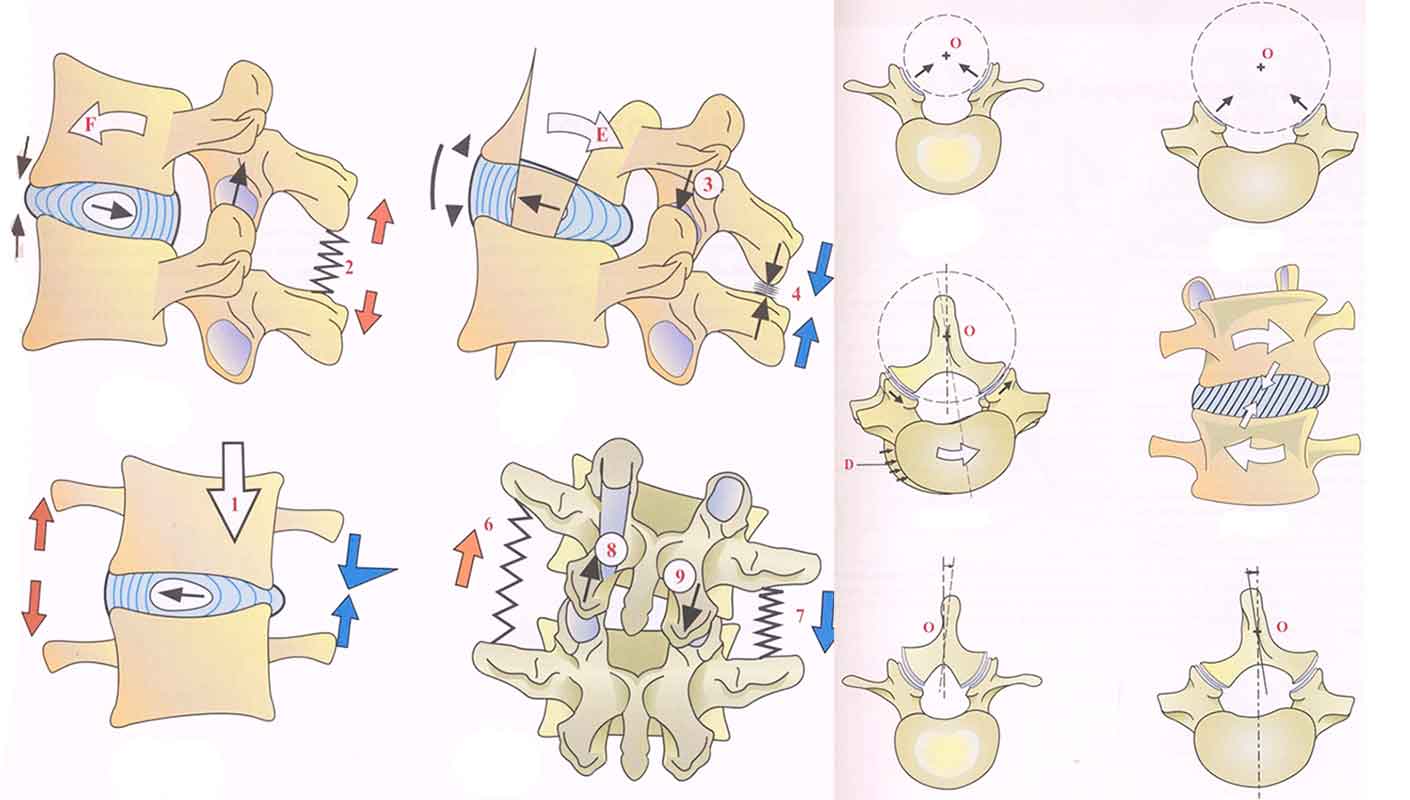
Во время сгибания тело вышележащего позвонка наклоняется и смещается немного вперед в направлении стрелки (F), уменьшая толщину межпозвоночного диска впереди и увеличивая сзади. Диск, следовательно, становится клиновидным с основанием, направленным назад, и смещенным назад пульпозным ядром, которое растягивает задние волокна фиброзного кольца.
В это же время нижние суставные отростки вышележащего диска смещаются вперед и стремятся сдвинуться с верхних отростков нижележащего позвонка (черная стрелка). В результате суставные связки между двумя этими суставными отростками максимально натягиваются, так же как и связки между позвонковыми дугами: желтая связка, межостистая связка (2), надостистая и задняя продольная связка — эти натянутые связки в конечном счете ограничивают сгибание.
Во время разгибания тело вышележащего позвонка наклоняется и смещается назад, в направлении стрелки (Е). В то же время межпозвоночный диск уплощается сзади и расширяется впереди, принимая форму клина с основанием, направленным вперед. Ядро смещается вперед, растягивая передние волокна кольца и переднюю продольную связку (4), расслабляя в то же время задние продольные связки.
Следовательно, нижние суставные отростки верхнего позвонка становятся связанными более прочно с верхними суставными отростками нижнего позвонка (3), а остистые отростки касаются друг друга.
Таким образом, разгибание ограничено костными структурами позвонковой дуги и натяжением передней продольной связки.
Во время латерофлексии (боковой наклон тела) тело вышележащего позвонка наклоняется в сторону наклона (стрелка 1), а позвоночный диск принимает форму клина, основание которого направлено в сторону, противоположную наклону.
Ядро также несколько смещается в сторону, противоположную наклону. Межпоперечные связки противоположной стороны (6) натягиваются, тогда как на стороне наклона — расслабляются (7).
При виде сзади суставные отростки сдвигаются относительно друг друга так, что суставной отросток на противоположной стороне поднимается (8), тогда как отросток на стороне наклона опускается (9). Это ведет в то же время к расслаблению противоположной желтой связки и суставной капсулы между отростками и к натяжению таких же структур на стороне наклона.
| 1. Сгибание, разгибание и латерофлексия поясничного отдела позвоночника 2. Ротация в поясничном отделе позвоночника |
 |
Ротация в поясничном отделе позвоночника
На изображении спереди верхние суставные поверхности поясничных позвонков обращены кзади и медиально. Они не плоские, а вогнутые в поперечной плоскости и прямые по вертикали. Геометрически они могут описать цилиндр с центром (0), расположенным сзади от суставной поверхности, примерно у основания остистого отростка.
Науровне верхних поясничных позвонков центр цилиндра расположен почти сразу сзади от линии, соединяющей задние края суставных отростков. Тогда как у нижних поясничных позвонков цилиндр имеет намного больший диаметр, из-за чего его центр отодвигается более кзади по отношению к телу позвонка.
Важно, что центр цилиндра не совпадает с центром площадок позвонков, таким образом, когда вышележащий позвонок поворачивается на нижнем, это движение ротации, происходящее вокруг центра цилиндра, и должно обязательно сопровождаться скольжением тела верхнего позвонка по отношению к телу нижележащего позвонка. Таким образом, межпозвоночный диск (D) участвует не только в осевом повороте, что обеспечивает ему довольно большую амплитуду движений, но также еще и в скольжении.
Это объясняет, что осевая ротация, будучи очень слабой на уровне поясничного отдела, как и на каждом уровне, становится более заметной на позвоночнике в целом.
Исследования Грегерсона и Лукаса (Gregersen и Lucas) показали, что полная ротация справа налево поясничного отдела позвоночника между (L1) и (S1) достигает 10°. Предположительно, если разложить ротацию поровну на сегменты, она составит по 2° в каждом отделе позвоночника, по 1° в каждую сторону в каждом отделе.
Следовательно, можно сделать вывод, что поясничный отдел позвоночника совсем не создан для осевой ротации, которая тут очень слабо выражена из-за определенного расположения суставных поверхностей в пространстве.
Источник
Специалистам / Практика / Практика (статья)
Статья |
7-07-2019, 14:08
|
 Диагностика позвоночникаПозвоночник (Columna vertebralis) состоит из позвонков и межпозвоночных дисков, переднезадняя асимметрия тел которых обуславливает физиологические изгибы – шейный и поясничный лордоз, грудной и крестцовый кифоз. Равномерное распределение силы гравитации на запирательную пластинку и наружное фиброзно-хрящевое кольцо позвонков обеспечивает центральное пульпозное ядро межпозвоночных дисков.
Диагностика позвоночникаПозвоночник (Columna vertebralis) состоит из позвонков и межпозвоночных дисков, переднезадняя асимметрия тел которых обуславливает физиологические изгибы – шейный и поясничный лордоз, грудной и крестцовый кифоз. Равномерное распределение силы гравитации на запирательную пластинку и наружное фиброзно-хрящевое кольцо позвонков обеспечивает центральное пульпозное ядро межпозвоночных дисков.
Сгибание и разгибание позвоночника в сагиттальной плоскости возможно во всех его отделах, но наиболее свободно эти движения выполняются в атлантозатылочном суставе (Articulatio atlantooccipitalis), а более ограничено – в шейном и поясничных отделах. Боковые сгибания возможны в атлантозатылочном суставе, поясничном и шейном отделах. Ротация (вращение вокруг оси) – атланто-осевое сочленение, а также в грудном отделе позвоночника (нужно отметить, что степень ротации зависит от формы апофизеальных (синовиальных) суставов).
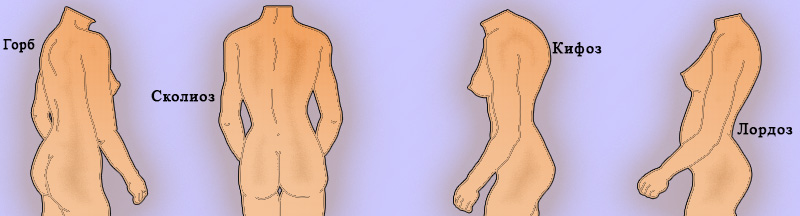
Перед обследованием позвоночника пациента нужно раздеть. В первую очередь врач осматривает пациента со стороны спины, при этом оценивая состояние областей анатомической локализации позвоночника. Затем проводится осмотр отделов позвоночника. Особое внимание нужно обращать на осанку пациента (рисунок 1). При этом могут определяться увеличенные изгибы позвоночника (кифоза и лордоза) и боковые искривления (сколиоз).

Рисунок 1. Деформация позвоночника
Сколиоз легко выявляется при осмотре пациента со спины, особенно при наклоне вперед. Также хорошо выявляются и локальные искривления позвоночника (горб), что может быть обусловлено компрессионным переломом позвонков (при разного рода травмах, инфекционной (туберкулез) или опухолевой патологии).
Для оценки объема движений в каждом отделе и определения локальной болезненности позвоночника применяют пальпацию.
При обследовании шейного отдела пациент должен находится в сидячем положении. Во время осмотра врач должен выявлять возможные искривления в этом отделе, после чего провести пальпацию остистых отростков шейных позвонков. Бывают случаи, когда в надключичной ямке выявляется добавочное шейное ребро (часто обуславливает синдром верхней апертуры грудной клетки), косвенным признаком которого является отсутствие пульса лучевой артерии при оттягивании руки больного вниз – проба Адсона. Затем оценивается объем пассивных и активных движений шейного отдела. Для этого врач располагается сбоку от пациента и просит его прижать подбородок к груди – оценка сгибания (норма – 45°), — потом максимально запрокинуть голову назад – оценка разгибания (норма – до 45°). Оценка бокового сгибания (норма – до 45°) врач располагается сзади или спереди от пациента и просит максимально наклонить голову в стороны. Оценка ротации (вращения) шейного отдела позвоночника (норма – примерно 80°) проводится в положении пациента стоя: сначала пациент смотрит (оглядываясь) назад на пятки через левое плечо, потом через правое (рисунок 2). Важно отметить, что во время выполнения таких движений у пациента может возникать боль, причем не только в шее, но и в руках.
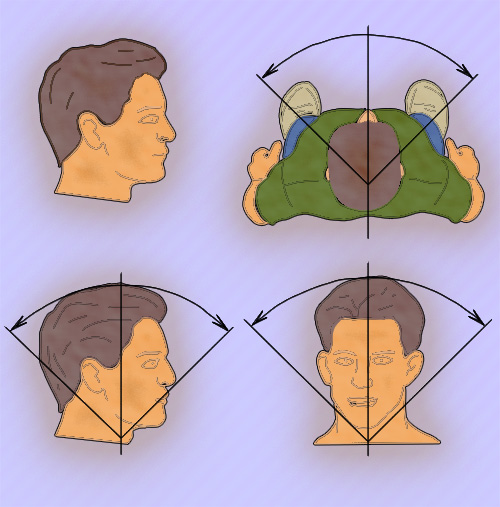
Рисунок 2. Оценка движений в шейном отделе позвоночника
Также для оценки подвижности шейного отдела позвоночника применяют пробу Спурлинга – врач осторожно надавливает руками на голову пациента (пациент в положении сидя) (рисунок 3). В случае усиления боли или возникновении парастезии в верхних конечностях, следует подозревать поражение фасеточных суставов или ущемление корешков в межпозвоночном отверстии.
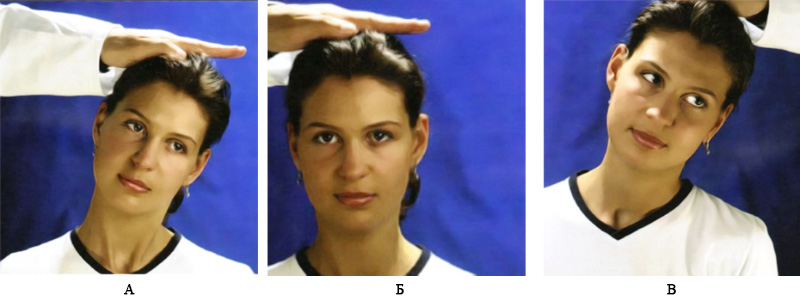
Рисунок 3. Проба Cпурлинга
Врач должен проявлять особую осторожность при обследовании шейного отдела у пациентов с ревматоидным артритом и синдромом Дауна.
После проведения пробы Спурлинга пациента просят в положении сидя скрестить руки на груди и повернуть туловище сначала в одну, потом в другую сторону. В этом случае объем движений врачу удобно оценивать сверху.
Подвижность реберно-позвоночных суставов оценивается путем оценки величины дыхательной экскурсии грудной клетки (в норме показатель экскурсии – 5 сантиметров). При хронической обструктивной болезни легких и болезни Бехтерева (анкилозирующий спондилоартрит – Ankylosing Spondylitis) показатель экскурсии грудной клетки снижается до 1-2 см.
Для обнаружения болезненных зон проводят пальпацию остистых отростков позвонков (при этом позвоночник должен быть слегка согнутым).
Поясничный отдел позвоночника также осматривается, пальпируется (остистые отростки) и оценивается объем его движений. Оценка степени сгибания позвоночника подразумевает проведение пробы Томайера (измерение расстояния от кончиков пальцев рук пациента до пола при максимальном наклоне туловища вперед, колени при этом прямые; норма – 0-5 см). В согнутом состоянии позвоночник образует плавную дугу. Если при сгибании остается поясничный лордоз, это признак ограничения подвижности позвоночника в поясничном отделе.
Для более точной оценки подвижности позвоночника в поясничном отделе применяют тест Шобера: пациент находится в положении стоя, на уровне остистого отростка L5 и на 10 см выше отмечают две точки и измеряют расстояние между ними; при максимальном наклоне туловища вперед проводят повторное измерение расстояния между этими точками (рисунок 4). В норме расстояние между точками при наклоне туловища увеличивается примерно на 4 сантиметра, при патологии – значительно меньше (например, при болезни Бехтерева).
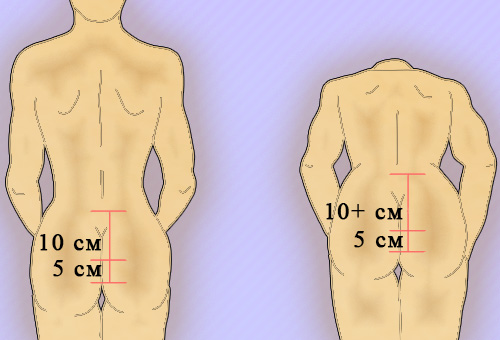
Рисунок 4. Тест Шобера
Стабилизировав таз руками, пациента просят прогнуться назад – разгибание; потом выполнить боковые наклоны туловища – боковое сгибание. При этом врач оценивает амплитуду движений (рисунок 5).
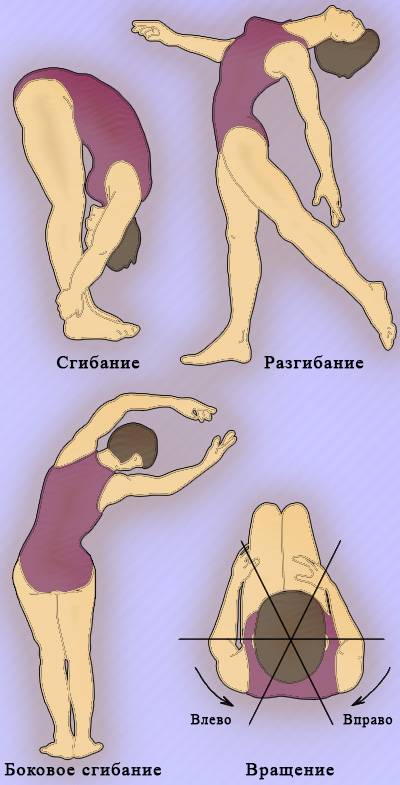
Рисунок 5. Оценка подвижности грудного и поясничного отделов позвоночника
Сакроилеит (воспаление крестцово-подвздошных суставов) характеризуется появлением локальной боли при пальпировании кожных ямок в области поясницы (ossae lumbales laterales – «ямочки Венеры» или «боковые поясничные вдавления»).
Есть и другие диагностические признаки, позволяющие определять поражение крестцово-подвздошных сочленений, таких как симптомы Кушелевского. Для этого используют специальные приемы Кушелевского. Первый прием: пациент занимает положение лежа на спине, врач размещает руки на гребнях подвздошных костей и резко на них надавливает (рисунок 6). При саркоилеите у пациента возникает боль в крестцовой области.
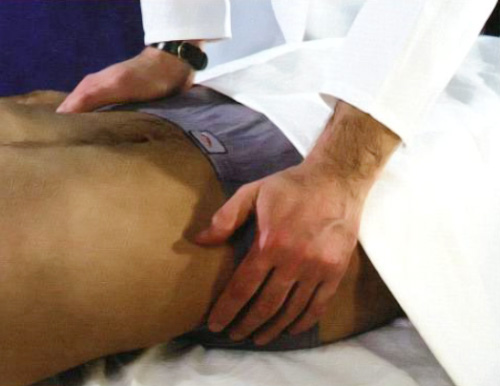
Рисунок 6. Первый прием Кушелевского
Второй прием Кушелевского: пациент в положении лежа на боку, врач располагает руки в области подвздошной кости с противоположной стороны и резко надавливает. В случае появления боли в крестцовой области симптом Кушелевского считается положительным. Третий прием Кушелевского: пациент в положении лежа на спине, одна нога выпрямлена, другая – согнута в коленном суставе и немного отведена в сторону. Врач одной рукой опирается на коленный сустав согнутой ноги, другой рукой оказывает давление на подвздошную кость с противоположной стороны (рисунок 7). В случае воспаления крестцово-подвздошных сочленений у пациента появляется боль.
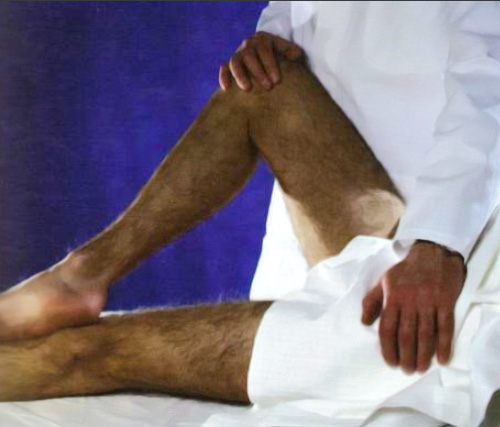
Рисунок 7. Третий прием Кушелевского
Боли, вызванные патологией нервных корешков, как правило, усиливаются при натяжении. Для определения этой патологии часто применяют прием Ласега (Lasegue), первая фаза которого подразумевает сгибание прямой ноги в тазобедренном суставе (пациента находится в положении лежа на спине; при пояснично-крестцовом радикулите у пациента в области поясницы, на задней поверхности бедра и голени возникает боль, которая усиливается при тыльном сгибании стопы). Вторая фаза приема Ласега: при выполнении действий, описанных в первой фазе, пациенту сгибают ногу в коленном суставе, при этом боль стихает, что делает возможным дальнейшее поднятие ноги (рисунок 8).
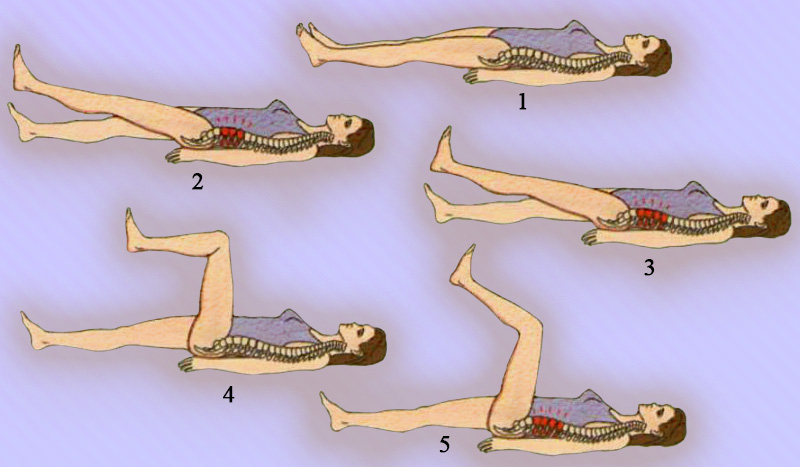
Рисунок 8. Прием Ласега
После этого пациент ложится на живот и сгибает ногу в коленном суставе. Таким образом определяется симптом натяжения бедренного нерва. Если при этом появляется боль на передней поверхности бедра, это указывает на патологию нервных корешков L2-L4 – симптом Мацкевича. В некоторых случаях у пациента при попытке разгибания тазобедренного сустава может возникать усиление боли – положительный симптом Вассермана (рисунок 9).
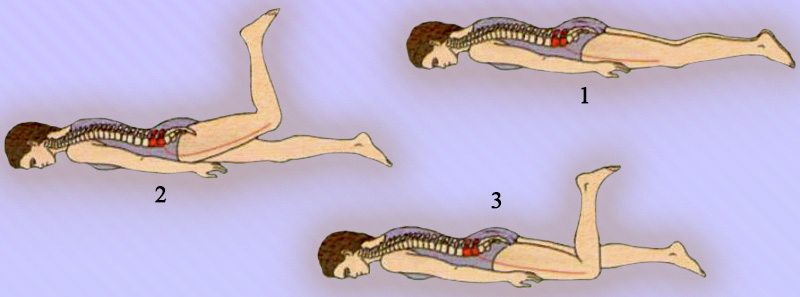
Рисунок 9. Приемы натяжения бедренного нерва
Источник


