Операция сколиоза в поясничном отделе
Ïðèâåò, óâàæàåìûé ïèêàáóøíèê.
Ñåãîäíÿ õî÷ó ðàññêàçàòü âàì î ñâîåé áîëåçíè, êîòîðàÿ ïðåñëåäóåò ìåíÿ åùå ñ äåòñòâà, è îò êîòîðîé ÿ èçáàâèëñÿ ïàðó ìåñÿöåâ íàçàä. Ñïàñèáî ïîñòó @Chechulina è ïàðíÿì â êîììåíòàõ, ÷òî ñìîòèâèðîâàëè ìåíÿ íàïèñàòü ýòó èñòîðèþ.
Íà÷íó ñ ïðåäûñòîðèè: Ñêîëèîç ó ìåíÿ îáíàðóæèëè åùå â 7 ëåò. Íà òî âðåìÿ èñêðèâëåíèå áûëî âñåãî ïàðó ãðàäóñîâ, íà ÷òî âðà÷è ñêàçàëè ÷òî ñ âîçðàñòîì âñå ïðîéäåò(êàê îêàçàëîñü — íåò). Ìàòü ìåíÿ çàïèñàëà íà ËÔÊ è áàññåéí ïðè ïîëèêëèíèêå. ß òóäà ïðîõîäèë ïàðó ìåñÿöåâ, ïîòîì çàëåòåë â áîëüíèöó, óæå íå âñïîìíþ ñ ÷åì, è íà ýòîì ìîè õîæäåíèÿ ïðåêðàòèëèñü.
 ïåðèîä ñ 10 äî 15 ëåò íè÷åãî ïðèìå÷àòåëüíîãî íå ïðîèñõîäèëî, ïîýòîìó ïåðåéäåì ñðàçó ê ïðè÷èíå. Êàê ÿ óæå âûøå ñêàçàë, ÿ áûë î÷åíü ìàëåíüêèì, è êîãäà ÿ ïîøåë â 10 êëàññ, ÿ íà÷àë àêòèâíî ìåíÿòüñÿ, è ìîé ðîñò, ñîîòâåòñòâåííî, òîæå. Ìåíüøå ÷åì çà ãîä ÿ óìóäðèëñÿ âûðàñòè íà 14 ñàíòèìåòðîâ. Ìîé ñèäÿ÷èé îáðàç æèçíè è áûñòðûé ðîñò è ñïðîâîöèðîâàë î÷åíü áûñòðîå ïðîãðåññèðîâàíèå ñêîëèîçà.
Ïåðåä 11 êëàññîì ÿ ïîøåë ïðîõîäèòü ìåäîñìîòð â ïîëèêëèíèêó. Ïðèøåë ÿ ê õèðóðãó, îí ñêàçàë ÷òî ó ìåíÿ âñå ïëîõî è ìíå ñðî÷íî íóæíî ÷òî-òî äåëàòü ñî ñïèíîé. Ïàðó ìèíóò ÿ ïîñëóøàë î òîì, ÷òî ñïèíîé âàæíî çàíèìàòüñÿ èëè áóäóò ïîñëåäñòâèÿ è óøåë ñïîêîéíî ñ åãî êàáèíåòà ñî øòàìïîì «çäîðîâ». Äà, ýòî ìåäèöèíà â Óêðàèíå.  ïîñëåäñòâèè íà ìîþ ñïèíó îáðàùàòü âíèìàíèå íà÷àëà ìàòü. Ïîíà÷àëó îíà ìåíÿ ïèíàëà êàæäûé äåíü, ÷òî á ÿ èñêàë â èíòåðíåòå çàðÿäêó è äåëàë åå. Äåëàë ÿ åå, åñòåñòâåííî, íå âñåãäà äà è ñîâñåì íå òó çàðÿäêó. Äåëî â òîì, ÷òî åñëè óæ âû ðåøèëè ëå÷èòü âàø ñêîëèîç ËÔÊ(à äåëàòü ýòî ðåêîìåíäóåòñÿ äî 16-òè ëåò, ïîêà åùå ïîçâîíî÷íèê íå ñòàòè÷åí è ïðîäîëæàåòñÿ ðîñò), òî íóæíî èäòè ê âðà÷ó è ðàçðàáàòûâàòü óïðàæíåíèÿ èíäèâèäóàëüíî. Ìû æå, ïî ñâîåé ãëóïîñòè, ýòîãî íå ñäåëàëè, è èç-çà äàâëåíèÿ íà ãðàäóñû, ñêîëèîç ïðîãðåññèðîâàë âñå áîëüøå è áîëüøå.
 îêòÿáðå 16 ãîäà ìû îáðàòèëèñü ê âðà÷ó ñ ýòîé ïðîáëåìîé. Ñíèìîê ïîêàçàë, ÷òî ó ìåíÿ S-îáðàçíûé ñêîëèîç, èñêðèâëåíèå äîñòèãëî 39 ãðàäóñîâ â ïîÿñíè÷íîì îòäåëå è 24 â ãðóäíîì. Õèðóðã ïîñîâåòîâàë íàì ëîæèòüñÿ íà îïåðàöèþ íó è ïðèìåðíî ðàññêàçàë ÷òî ýòî ïîë ãîäà âîññòàíîâëåíèÿ è ò.ï. ß î÷åíü áîÿëñÿ îïåðàöèè, äà è ñëàáî ïðåäñòàâëÿë êàê ýòî ïðîèñõîäèò, ïîýòîìó ñîãëàñèëèñü íà àëüòåðíàòèâíîå ëå÷åíèå — ëå÷åíèå êîðñåòîì Øåíî. Íîñèë ÿ åãî íà ïðîòÿæåíèè ñåìè ìåñÿöåâ. Íî ìîè êîìïëåêñû íå ðàçðåøàëè íîñèòü åãî â øêîëó, èáî ÿ áîÿëñÿ ïîñòîÿííîé òðàâëè, êîòîðàÿ ïðèñóòñòâîâàëà â ìîåì êëàññå. Êîðñåò ðåêîìåíäîâàëè íîñèòü êàê ìèíèìóì 22 ÷àñà â ñóòêè, èç íèõ ÿ íîñèë åãî ìàêñèìóì 12.  ìàå 17 ãîäà ÿ ïîøåë íà ïîâòîðíûé ñíèìîê è âàó — êîðñåò äàë ðåçóëüòàò — 34 ãðàäóñà â ïîÿñíè÷íîì è 22 â ãðóäíîì.
Åùå òîãäà íàì âðà÷ ðåêîìåíäîâàë çàïèñàòüñÿ íà ËÔÊ ïî ìåòîäó «Øðîò»(çàãóãëèòå, åñëè êîìó èíòåðåñíî). Îòõîäèë ÿ 10 çàíÿòèé, îäíî çàíÿòèå ñòîèëî 400 ãðèâåí. Äàëüøå ìíå ñêàçàëè âûïîëíÿòü ýòè óïðàæíåíèÿ äîìà, ÷åãî ÿ íå äåëàë.
Ïàðó ðàç ìû ïðîâîäèëè êîððåêöèþ êîðñåòà è ïðè ýòîì ïðîâîäèëè îñìîòð ó âðà÷à. Ñ êàæäûì ðàçîì òåêñò áûë ïðèìåðíî îäèíàêîâûì çàêëþ÷àëñÿ îí â «âñå õîðîøî». Îêåé, äóìàåì ìû è ïðîäîëæàåì ñëåïî íîñèòü êîðñåò. Âèçóàëüíî ñêîëèîç óæå íå îñîáî ïðîãðåññèðîâàë, äà è ÿ ñòàðàëñÿ ýòî íå ïîêàçûâàòü. Èç âèçóàëüíûõ íåäîñòàòêîâ ó ìåíÿ áûëî ëèøü âïàâøåå ëåâîå ïëå÷î è òîð÷àùàÿ ïðàâàÿ ëîïàòêà.
Êàê-òî îäíàæäû ÿ ïîåõàë ñ îòöîì â òîðãîâûé öåíòð. Îòåö ó ìåíÿ ðàáîòÿãà, ïîýòîìó ìû ðåäêî âèäåëèñü, à òåì áîëåå âûåçæàëè êóäà-òî. Ïðè ïðèìåðêå âåùåé îí çàìåòèë, êàê ó ìåíÿ âñå õåðîâî ñî ñïèíîé è ïî ïðèõîäó äîìîé îí ìíå çàÿâèë, ÷òî ïðàêòè÷åñêè çà ãîä íîøåíèÿ êîðñåòà íè÷åãî íå ïîìåíÿëîñü, íóæíî èñêàòü íîðìàëüíîãî îðòîïåäà è èäòè íà îïåðàöèþ. Åñòåñòâåííî, ÿ áûë íåìíîãî øîêèðîâàí òîãäà, íî ñîãëàñèëñÿ, èáî ïîòèõîíüêó íà÷àë îùóùàòü âñå «ïðåëåñòè» ñêîëèîçà, à èìåííî: áûñòðàÿ óòîìëÿåìîñòü, çàäûøêà è áîëè â ïîÿñíèöå. Çà íåäåëþ ìû çàïèñàëèñü ê îðòîïåäó è â íîÿáðå ìû ïîøëè ê íåìó. Ñäåëàâ ïîâòîðíûé ñíèìîê ìû óâèäåëè ðåçóëüòàò «ëå÷åíèÿ» êîðñåòîì: ñêîëèîç ïðîäîëæàë òîëüêî ïðîãðåññèðîâàòü è ãðàäóñû òîæå 61 ãðàäóñ ïîÿñíè÷íûé, 49 ãðàäóñîâ ãðóäíîé îòäåëû.
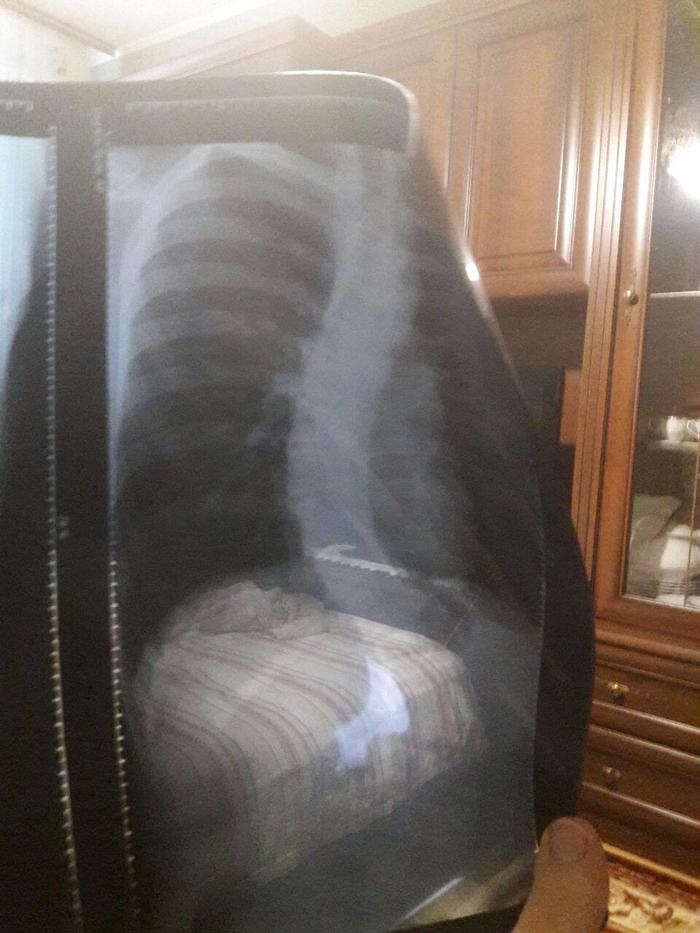
Ñíèìîê ìîåé ñïèíû, ñðàçó ïðîøó ïðîùåíèÿ çà êà÷åñòâî, íî äóìàþ âû ïðèìåðíî ìîæåòå ïðîñëåäèòü èñêðèâëåíèå
Íî ýòî áûëî òîëüêî íà÷àëî.  Óêðàèíå ïîäîáíûå îïåðàöèè ïî èñïðàâëåíèþ ïîçâîíî÷íèêà ïðîâîäÿò âñåãî äâà âðà÷à: îäèí â Êèåâå, äðóãîé â Õàðüêîâå. Íàñ çàïèñàëè íà ïðèåì ê ïðîôåññîðó Ëåâèöêîìó, êîòîðûé â äàëüíåéøåì ìåíÿ è îïåðèðîâàë. Ïðèøëîñü æäàòü öåëûé ìåñÿö, èáî ïðèåìû îí ïðîâîäèò âñåãî îäèí ðàç â 2-3 ìåñÿöà.
Ñïóñòÿ ìåñÿö ìû ïðèåõàëè ê íåìó íà ïðèåì è îí íàçíà÷èë íàì äàòó ãîñïèòàëèçàöèè íà 6 ôåâðàëÿ. Åñëè èíòåðåñíî, ïîëîæèëè ìåíÿ â êèåâñêóþ äåòñêóþ áîëüíèöó «Îõìàòäåò». Öåëûé ÿíâàðü ÿ òîëüêî è çàíèìàëñÿ òåì, ÷òî áåãàë ïî ïîëèêëèíèêàì çà ñïðàâêàìè, èáî ïåðåä ãîñïèòàëèçàöèåé ìíå íóæíî áûëî ñîáðàòü îãðîìíóþ êó÷ó äîêóìåíòîâ î òîì, ÷òî ÿ ïîëíîñòüþ «çäîðîâ».
Äàëüøå ñëåäîâàë ýòàï ãîñïèòàëèçàöèè. Ìåíÿ ïîñåëèëè â ïàëàòó, ãäå ëåæàëî 6 ÷åëîâåê è êàæäûé áûë ñ èíäèâèäóàëüíîé ïðîáëåìîé. Ñî ñêîëèîçîì â îòäåëåíèè ëåæàëî âñåãî 2 ÷åëîâåêà — ýòî ÿ è åùå äåâî÷êà, êîòîðóþ ïðîîïåðèðîâàëè äî ìåíÿ. Ïåðåä îïåðàöèåé ÿ â áîëüíèöå ëåæàë íåäåëþ, èç íèõ 3 äíÿ ÿ â ïðÿìîì ñìûñëå ëåæàë: êî ìíå íè ðàçó íå ïðèøåë ìîé ëå÷àùèé, äà è âîîáùå, ñêëàäûâàëîñü âïå÷àòëåíèå, ÷òî ïðî ìåíÿ çàáûëè. Ëèøü íà 4ûé äåíü óæå íà÷àëñÿ äâèæ è ìíå íàçíà÷èëè ïðèìåðíîå âðåìÿ îïåðàöèè. Ïî÷åìó ïðèìåðíîå? Äåëî â òîì, ÷òî ðåàíèìàöèÿ íàõîäèëàñü íà êàðàíòèíå, è òóäà îòïðàâëÿëè òîëüêî òåõ, êòî áîëåë âåòðÿíêîé. ß, ê ñ÷àñòüþ èëè ñîæàëåíèþ, â ýòî ÷èñëî íå âõîäèë, ïîýòîìó èì íóæíî áûëî âðåìÿ äëÿ î÷èñòêè. Óæå ê ìîåìó ñ÷àñòüþ, ðåàíèìàöèþ îòêðûëè è ìíå íàçíà÷èëè îïåðàöèþ íà 14 ôåâðàëÿ(à 15 ó ìåíÿ äð, ïîäàðîê, òàê ñêàæåì). Êàæäûé äåíü êî ìíå õîäèëè ìåäñåñòðû è âðà÷è è îñìàòðèâàëè ìåíÿ.
Òåïåðü íåìíîãî î ñàìîé êîíñòðóêöèè è öèôåðêàõ. Òàê êàê ìû íå õîòåëè ñòîÿòü â î÷åðåäè íà êâîòó è ó ðîäèòåëåé áûëè äåíüãè íà îïåðàöèþ, íàì ïðåäîñòàâèëè ÷åê íó è ïðèìåðíàÿ ñòîèìîñòü ìåäèêàìåíòîâ. Ñàìà êîíñòðóêöèÿ áûëà êóïëåíà îò Medtronic «Legacy System», êîòîðàÿ îáîøëàñü íàì â 106 òûñÿ÷ ãðèâåí(â ðóáëè ñàìè ïåðåâåäåòå). Ñàìà êîíñòðóêöèÿ âûãëÿäèò èç äâóõ òèòàíîâûõ ïàëîê è 16 áîëòîâ. Ìîé ðîñò íà òîò ìîìåíò ñîñòàâëÿë 183 ñàíòèìåòðà. Ìíå äàæå ðàçðåøèëè íà íåå ïîñìîòðåòü, ïîýòîìó ëîâèòå ôîòî÷êè.



Åùå òûñÿ÷ 5 ãðèâåí ìû çàïëàòèëè çà ìåäèêàìåíòû, êîòîðûå ïîòðåáóþòñÿ âî âðåìÿ îïåðàöèè è â ðåàíèìàöèè.  öåëîì, çà âåñü ïðîöåññ ëå÷åíèÿ ìû îòäàëè ïðèìåðíî 130 òûñÿ÷ ãðèâåí è ïëþñ âçÿòêè âðà÷àì(êàê æå áåç íèõ). Åùå åñòü î÷åíü èíòåðåñíàÿ èñòîðèÿ ïðî òâàðü-àíåñòåçèîëîãà, íî îí çàñëóæèâàåò îòäåëüíîãî ïîñòà.
Ïåðåä îïåðàöèåé ìíå ïðèøëîñü äåëàòü êëèçìó, èáî æåëóäîê äîëæåí áûòü ïîëíîñòüþ ÷èñòûì.  èòîãå ÿ íå åë è íå ïèë îêîëî 12 ÷àñîâ. Íàñòóïèë äåíü îïåðàöèè. Êî ìíå ïðèåõàëè ðîäèòåëè è ÿ áûë âñå âðåìÿ íà ñâÿçè ñî ñâîåé äåâóøêîé, äàáû îòâëåêàòü ñåáÿ îò ýòîé ìûñëè. Îïåðàöèÿ áûëà íàçíà÷åíà ïðèìåðíî íà 10 ÷àñîâ, íî òàê êàê â íàøåé ñòðàíå íå áûâàåò âñå òàê ïðîñòî, åå ïåðåíåñëè íà 2 ÷àñà, èáî ñëîìàëàñü ïîäà÷à âîçäóõà â îïåðàöèîííîé. Îêîëî 12 ïðèøåë àíåñòåçèîëîã è óñòàíîâèë ìíå 2 êàòåòåðà(ñ 3-åé ïîïûòêè, õåõ). Äàáû ÿ ñèëüíî íå íåðâíè÷àë, ìíå âêîëîëè êàêîé-òî ïðåïàðàò, êîòîðûé äèêî ìåíÿ ðàññëàáèë.  îïåðàöèîííóþ ÿ åõàë óæå áåç åäèíîé ìûñëè â ãîëîâå à ïî ïðèåçäó è âîâñå âûðóáèëñÿ.
Ïðîñíóëñÿ ÿ óæå ïîçäíî âå÷åðîì â ðåàíèìàöèè. Ðÿäîì ñî ìíîé áûëà ìàòü, êîòîðàÿ âñåìè ñèëàìè ïðîáèâàëàñü â ðåàíèìàöèþ.  òîò ìîìåíò ÿ àáñîëþòíî íè÷åãî íå ÷óâñòâîâàë. Êî ìíå áûëî ïîäêëþ÷åíî êó÷à ïðîâîäîâ è òåõíèêè è â ïðèäà÷ó åùå çîíä âî ðòó, êîòîðûé ÿ ÷óòü íå âûðâàë ñåáå(íî îá ýòîì ïîçæå). Áîëè íèêàêîé íå áûëî, ÿ ïðîñòî ñîëäàòèêîì è ÷åðåç ïàðó ìèíóò âûðóáèëñÿ.  ñëåäóþùèé ðàç ÿ ïðîñíóëñÿ â 3 íî÷è. Ðÿäîì áûëà ìåäñåñòðà, ñ êîòîðîé ÿ åùå è ïîçíàêîìèëñÿ(Àëåíà, 26 ëåò, ÿ ïîìíþ). Ïèòü ìíå íå ðàçðåøàëè àæ äî 10 óòðà, èáî áûëà âîçìîæíîñòü òîãî, ÷òî ìåíÿ âûðâåò. Íî âñå æå ÿ âûïðàøèâàë ó íåå øïðèö âîäû êàæäûé ÷àñ.
Ïîñëå ýòîãî ÿ îïÿòü âûðóáèëñÿ è ïðîñíóëñÿ óæå â 5 óòðà. Êàê ìíå ñêàçàëè, â ðåàíèìàöèþ ìåíÿ îòïðàâèëè òîëüêî íà íî÷ü, è óòðîì äîëæíû áûëè çàáðàòü ðîäèòåëè. Íî òîãäà ìíå áûëî î÷åíü ñêó÷íî è ÿ õîòåë ïîáûñòðåå â ïàëàòó, õîòÿ á äëÿ òîãî ÷òîá íàïèñàòü äåâóøêå. Íà òîò ìîìåíò ìíå áûëî î÷åíü äàæå õîðîøî è ÿ ïîçíàêîìèëñÿ óæå ñî âòîðîé ìåäñåñòðîé(èìåíè íå ïîìíþ). Ñïàòü ÿ óæå îñîáî íå õîòåë, ïîýòîìó ðåøèë îñìîòðåòü ñåáÿ è òî, ÷òî ñî ìíîé ïðîèñõîäèò. ß íà÷àë âîäèòü ðóêàìè è íå÷àÿííî âûðâàë êàêîé-òî ïðîâîä. Òóò ó ìåíÿ íà÷àëàñü ïàíèêà è ÿ ñðàçó æå ïîçâàë ìåäñåñòðó. Èç-çà ïàíèêè ìíå ñòàëî ïëîõî è ÿ îäèí ðàç âûðâàë. Çàòåì îíà ìåíÿ óñïîêîèëà è íà÷àëà ñìîòðåòü ÷å ÿ òàì ñäåëàë. Òàê ÿ ïðîëåæàë äî ÷àñîâ 6, ñòàáèëüíî òðåáóÿ âîäó êàæäûé ÷àñ è îïÿòü çàñíóë.
 ñëåäóþùèé ðàç ÿ ïðîñíóëñÿ óæå â 9.  ðåàíèìàöèè áûëà ïåðåñìåíêà è ìíîãèå âðà÷è çíàëè ÷òî ó ìåíÿ ÄÐ. Êàêèå-òî ëåâûå ëþäè õîäèëè è ïîçäðàâëÿëè ìåíÿ, ïðîâåðÿÿ ïðè ýòîì ñîñòîÿíèå, à ìíå, â ñâîþ î÷åðåäü, áûëî ïðèÿòíî. Ïîçæå ïðèøåë ìîé ëå÷àùèé è ïðîôåññîð, êîòîðûé òàê æå îñìîòðåëè ìåíÿ è ñêàçàëè, ÷òî ñêîðî îòïðàâÿò íà âåðõ, â ïàëàòó. ß ëåæàë, æäàë, ñïàòü íå õîòåë, ïèòü òîæå. Ìîå áóðíîå áåçáîëåçíåííîå ñîñòîÿíèå ñïîíñèðîâàëîñü íàðêîòè÷åñêèì âåùåñòâîì ìîðôèåì.
Øåë ÷àñ-âòîðîé è ìíå óæå ñòàëî íàäîåäàòü ëåæàòü íà îäíîì ìåñòå, ñìîòðÿ â ïîòîëîê. Âðà÷è íå ñïåøèëè ìåíÿ çàáèðàòü ñ ðåàíèìàöèè. ß íà÷àë ïàíèêîâàòü è ó êàæäîãî âñòðå÷íîãî ïðîñèòü ïîçâîíèòü. Âñå îòäåëåíèå òîãäà äèêî ñìåÿëîñü ñ ìåíÿ, à ÿ ïðîñòî õîòåë ïîáûñòðåå â ïàëàòó. Òîëüêî ê ÷àñàì 12 ìåíÿ çàáðàëè ñ ðåàíèìàöèè è îòâåçëè íà ïåðåâÿçêó. Êàê æå áûëî áîëüíî è íåïðèÿòíî, êîãäà òâîþ òîëüêî ïðîîïåðèðîâàííóþ ñïèíó òðîãàþò ìåäñåñòðû è ëå÷àùèé. Äàëüøå æäàëî ñàìîå íåïðèÿòíîå — ìåíÿ íóæíî áûëî ïåðåëîæèòü íà êîéêó. Ëåæàòü ïðîñòî íà êîéêå ìíå íåëüçÿ áûëî, ïîýòîìó ðîäèòåëè êóïèëè 3 áîëüøèõ ïîäóøêè, íà êîòîðûõ ÿ ëåæàë ïîñëåäóþùèå äâå íåäåëè. Ïîíà÷àëó îíè êàçàëèñü óäîáíûìè, íî ïîñëå íåäåëè ëåæàíèÿ âû ñòàíåòå èõ íåíàâèäåòü. Ëå÷àùèé ïîçâàë åùå äâóõ àìáàëîâ, êîòîðûå ïîäíÿëè ìåíÿ è ïîñòàâèëè íà íîãè. Îùóùåíèÿ áûëè óæàñíûìè — ãîëîâîêðóæåíèå, áîëü â ñïèíå è ÷óâñòâî, áóäòî íà òåáÿ ïîëîæèëè áåòîííóþ ïëèòó. Ïîñòîÿâ îò ñèëû ñåêóíä 10-15, ìåíÿ ïîëîæèëè íà êîéêó è ïîäêëþ÷èëè ðàçëè÷íûå àïïàðàòû äëÿ îïðåäåëåíèÿ ñîñòîÿíèÿ. Íàïèñàâ äåâóøêå ÿ îòêëþ÷èëñÿ íà ïàðó ÷àñîâ è ïðîñíóëñÿ áëèæå ê âå÷åðó. Âå÷åðîì êî ìíå ïðèøëè äåâóøêà è äðóçüÿ è íà÷àëè ïîçäðàâëÿòü ñ äíåì ðîæäåíèÿ. Íà ñàìîì äåëå, íå õîòåë òàê îòìå÷àòü 18 ëåò, íî íà òîò ìîìåíò ìíå áûëî òàê ïðèÿòíî ÷òî àæ ñïèíà ðàçáîëåëàñü. Ïðàâäà ïîáûëè îíè ó ìåíÿ îò ñèëû ìèíóò 5, ñïàñèáî ìåäñåñòðå, êîòîðàÿ íà÷àëà îðàòü íà âñþ áîëüíèöó è âûãíàëà èõ.
Ïåðâûå 2 äíÿ ïðîòåêàëè ñòàíäàðòíî: ðàç â äåíü ìåíÿ çàáèðàëè íà ïåðåâÿçêó, ïðè ýòîì ñòàâèâ íà íîãè, êî ìíå áûëî ïîäêëþ÷åíî 2 êàïåëüíèöû è ÿ ïðàêòè÷åñêè íè÷åãî íå åë. Ïî ïîâîäó åäû: àïïåòèò â áîëüíèöå ó âàñ íàïðî÷ü ïðîïàäåò. Çà 2 íåäåëè ÿ ïîõóäåë íà 5,5 êèëîãðàìì èáî êóøàë îò ñèëû 1-2 ðàçà â äåíü. È òî, ìîé ðàöèîí ñîñòîÿë èç îäíîé ïà÷êè òâîðîæêà äåòñêîãî è íåìíîãî ìàêàðîí ñ ñîñèñêîé. Åñòü íå õîòåëîñü, íî ïðèõîäèëîñü.
Íà 3èé äåíü ñîñòîÿíèå áûëî ïëîõèì, äàæå î÷åíü. Ïåðâûå 3 äíÿ â ìåíÿ âëèâàëè ìîðôèé, êîòîðûé ðàáîòàë êàê îáåçáîëèâàþùåå, íî òàê êàê ê íåìó íà÷èíàåòñÿ î÷åíü áûñòðîå ïðèâûêàíèå, âëèâàíèå ïðèøëîñü ïðåêðàòèòü è ïåðåâåñòè íà áîëåå ñëàáûå îáåçáîëèâàþùåå — êåòàðîë. Êîëîëè ìíå åãî äâà ðàçà â äåíü, ïðè íåîáõîäèìîñòè ìîãëè è òðè. Ê âå÷åðó ó ìåíÿ íà÷àëàñü íåáîëüøàÿ ëîìêà, ÷òî ÿ íå ìîã ñïàòü äî äâóõ íî÷è. Ïîìíèòñÿ, ÷òî òîãäà ÿ ïåðâûé ðàç âñòàë è ïîõîäèë. Åñòåñòâåííî, íå ñàì — ìíå ïîìîãàëà ãðóïïà èç òðåõ ìàì, êîòîðàÿ äåðæàëà ìåíÿ. Õîäèòü áûëî î÷åíü äàæå íåïðèâû÷íî, íî íå ñêàæó, ÷òî áîëüíî. Åùå áûëè ìîìåíòû, êîãäà òû óæå íå ìîã ëåæàòü íà ñïèíå è òåáå ïðèõîäèëîñü ÷òî-òî ñ ýòèì äåëàòü. Íà áîêó ïåðâîå âðåìÿ ëåæàòü íåðåàëüíî íåóäîáíî ïî ïðè÷èíå òîãî, ÷òî òåáå òðóäíî äûøàòü. Áëàãî ïîòîì òû ê ýòîìó ïðèâûêàåøü è íà äåíü 6-îé ÿ óæå è çàñíóë íà áîêó. Åùå ìíå î÷åíü ìåøàëî îãðàæäåíèå â êîíöå íîã. Ïîñëå îïåðàöèè ÿ ñòàë ðîñòîì 190 ñàíòèìåòðîâ(äà, ÿ âûðîñ íà 7 ñàíòèìåòðîâ) è ìîè íîãè íå ïîìåùàëèñü â êðîâàòü. Ìíå ïðèíîñèëî ýòî äèêèé äèñêîìôîðò è çà 2 äíÿ âûëîìàë äåðåâÿííóþ ïåðåãîðîäêó íà êðîâàòè è çàñîâûâàë òóäà íîãè. Ïðàâäà ñëó÷àëèñü ìîìåíòû, êîãäà ÿ ñèëüíî ñïîëçàë íî÷üþ è ìàìå ïðèõîäèëîñü ïîìîãàòü ìíå ïîäíèìàòüñÿ. Àõ äà, âñå 2 íåäåëè â áîëüíèöå ÿ áûë ñ ìàìîé. Áåç ïîääåðæêè, ê ñîæàëåíèþ, ïîñëå òàêîé îïåðàöèè íèêàê.
Äíè â áîëüíèöå ïðîõîäèëè ðóòèííî, íà 5-ûé äåíü ÿ óæå ñïîêîéíî õîäèë ïî êîðèäîðó. Áåç äèñêîìôîðòà íèêàê, îñîáåííî îí ÷óâñòâîâàëñÿ â ïîÿñíè÷íîì îòäåëå. ×àñòî íî÷üþ áûâàëî òàêîå, ÷òî ó òåáÿ õâàòàåò ìûøöû è òû íèêàê íå ìîæåøü ðàññëàáèòüñÿ. Òîãäà ïðèõîäèëîñü çâàòü ìåäñåñòðó, ÷òîá òà êîëîëà îáåçáîëèâàþùåå(áëàãî ó ìåíÿ òàêîå ñëó÷àëîñü 1 ðàç). Õîäèë ÿ ïðèìåðíî 3 ðàçà â äåíü, íà÷èíàë ñ 5 ìèíóò. 5 ìèíóò âïîëíå äîñòàòî÷íî, èáî çà òàêîå âðåìÿ âû óñòàíåòå íàñòîëüêî, áóäòî êðîññ ïðîáåæàëè. Åùå ìíå î÷åíü ïîìîãëè øàðèêè. Âî âðåìÿ õîæäåíèÿ ÷àñòî ïîÿâëÿåòñÿ çàäûøêà äà è áîëè â ãðóäè íèêòî íå îòìåíÿë. Ïîýòîìó ñîâåòóþ âñåì ðàçðàáàòûâàòü ëåãêèå, íàäóâàÿ øàðèêè. Ìíå ýòî î÷åíü ïîìîãëî èçáàâèòüñÿ îò ñèëüíîé îòäûøêè è áîëè â ãðóäè.
Ïðèìåðíî íà 7-îé äåíü ìíå ïåðåñòàëè ñòàâèòü êàïåëüíèöû è ÿ ïðèíèìàë ìåíüøåå êîëè÷åñòâî ïðåïàðàòîâ. Íà 10ûé äåíü ÿ ñàìîñòîÿòåëüíî âñòàâàë ñ êðîâàòè è õîäèë ïî êîðèäîðó ïî 20-25 ìèíóò. Åæåäíåâíî ìíå ïðîâîäèëè äâå ïðîöåäóðû. Ê ñîæàëåíèþ, íàçâàíèÿ ÿ óæå íå ïîìíþ, íî ñóòü â ÷åì: ïîä ñïèíó ïîäêëàäûâàþò äâà ìåøî÷êà, êîòîðûå ãðåþò òåáå ñïèíó. Ýòî ñïîñîáñòâóåò áûñòðîìó çàæèâëåíèþ. Ñèäåòü ìíå åùå íå ðàçðåøàëè, íî èíîãäà ãðåøèë, êîãäà âñòàâàë ñ êðîâàòè. Ãëàâíîå ïðîáëåìîé â áîëüíèöå áûë ïîõîä â òóàëåò. Èç-çà îãðîìíîãî êîëè÷åñòâà ìåäèêàìåíòîâ òâîÿ ïèùåâàðèòåëüíàÿ ñèñòåìà ïîøëà ïî ï*çäå, è ãäå-òî 7 äíåé ÿ íå ìîã íîðìàëüíî îïîðîæíèòüñÿ. Ìíå äåëàëè îêîëî äâóõ êëèçì, ÿ åë ÷åðíîñëèâ, íî âñå áûëî êîòó ïîä õâîñò. Íà 8îé äåíü, ïîïèâ êåôèðà è ñúåë î÷åðåäíóþ ïîðöèþ ÷åðíîñëèâà ìíå íàêîíåö óäàëîñü ñõîäèòü.
Åùå áîëüíîé òåìîé ìîæåò ñòàòü ïîõîä â òóàëåò ïî ìàëåíüêîìó, îáúÿñíÿþ ïî÷åìó. Ïåðâûå äíåé 5 òû íèêàê íå ñõîäèøü â òóàëåò, ïîýòîìó âî âðåìÿ îïåðàöèè òåáå â òâîé ïîëîâîé îðãàí çàâîäÿò êàòåòåð, êîòîðûé äåëàåò âñå çà òåáÿ — ìî÷à èñïóñêàåòñÿ â ñïåöèàëüíûé ìåøî÷åê. À òàê êàê ìóæ÷èíàì ñâîéñòâåííû ñòîÿêè ïî óòðàì, èç-çà íàõîæäåíèÿ êàòåòåðà âíóòðè òû íà÷èíàåøü ÷óâñòâîâàòü äèêóþ áîëü è ìîëèòüñÿ âñåì áîãàì, ÷òî á ýòî ñêîðåå êîí÷èëîñü. Ìó÷àòüñÿ âàì íåäîëãî, ïîýòîìó ìîæíî ïîòåðïåòü.
 áîëüíèöå ÷àñòî ïîäñêàêèâàåò òåìïåðàòóðà äî 38 ãðàäóñîâ, èáî êîíñòðóêöèÿ — èíîðîäíîå òåëî è îðãàíèçìó íóæíî ïðèâûêíóòü ê íåìó. Ýòî ïðèìåðíî êîí÷àåòñÿ íà 10ûé äåíü, íî ó ìåíÿ òàêîå ñëó÷àëîñü è äîìà. Àõ äà, ÷èõàòü ñ êîíñòðóêöèåé â ñïèíå — íå ñàìîå ïðèÿòíîå çàíÿòèå ïîíà÷àëó, ïîýòîìó ñîâåòóþ èçáåãàòü âàì ýòîãî.
Íà 13ûé äåíü ìåíÿ âûïèñàëè ñ áîëüíèöû è îòïðàâèëè äîìîé. Åõàë ÿ â ëåæà÷åì ïîëîæåíèè íà òàêñè ñêîðîé ïîìîùè. Äîìà åùå 3 äíÿ ÿ íàõîäèëñÿ â ëåæà÷åì ïîëîæåíèè è òîëüêî ïîòîì íà÷àë ñèäåòü. Ëå÷àùèé äàë ìíå óïðàæíåíèÿ, êîòîðûå ÿ äîëæåí áûë âûïîëíÿòü ÷åðåç ìåñÿö âûïèñêè. Èç-çà ïëîõîé ïîãîäû íà óëèöå ÿ íå âûõîäèë ãóëÿòü, ÷òî ìåíÿ î÷åíü íàïðÿãàëî. Ïîñòåïåííî ïðè ìàëåéøåì ïîòåïëåíèè ÿ âûïðàøèâàëñÿ íà óëèöó è ãóëÿë ñ äåâóøêîé ñíà÷àëà ïî ïîë ÷àñà, à ïîòîì ïî ÷àñó-äâà. Êîíêðåòíî âåñü äèñêîìôîðò ñî ñïèíû ïðîïàë ïðèìåðíî ÷åðåç ìåñÿö-ïîëòîðà ïîñëå îïåðàöèè è óæå â àïðåëå ÿ âåðíóëñÿ â óíèâåðñèòåò.  öåëîì, îïåðàöèÿ è âîññòàíîâëåíèå ó ìåíÿ çàíÿëî 2 ìåñÿöà.
«Íîðìàëüíî ñòåëèøü, ñíèìêè äàâàé» ñêàæåòå âû. Ïîæàëóéñòà, äåðæèòå.
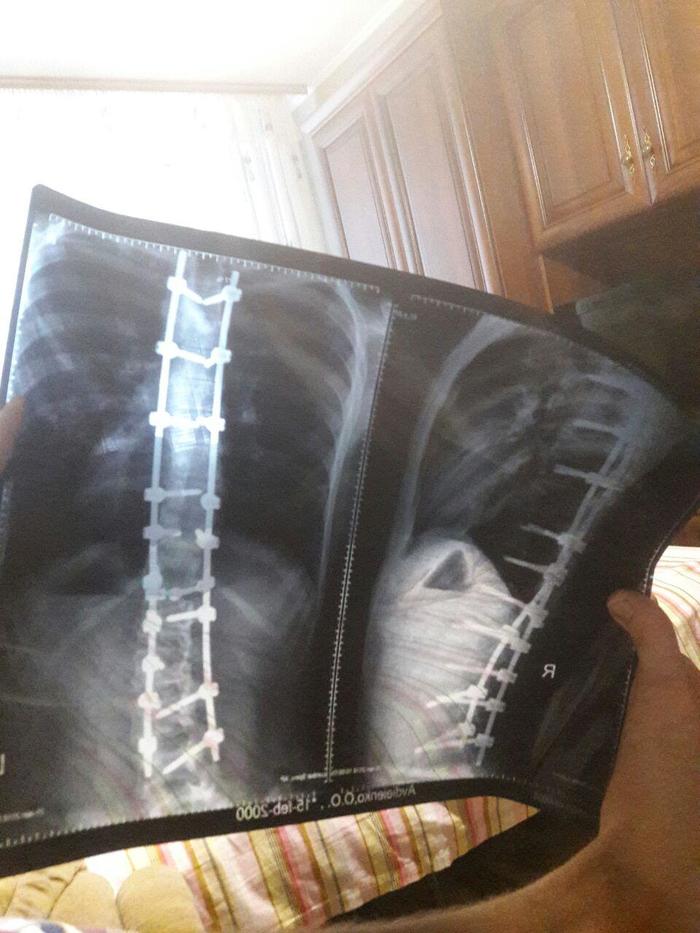
Ïîäâåäåì íåáîëüøèå èòîãè:
Ïîñëå îïåðàöèè ó ìåíÿ ñòàë ñêîëèîç 1-îé ñòåïåíè, 16 ãðàäóñîâ ïîÿñíè÷íûé è 0 ãðàäóñîâ ãðóäíîé îòäåëû. Ìîé ðîñò ñîñòàâèë 190 ñàíòèìåòðîâ, òî åñòü ÿ âûðîñ íà 7 ñàíòèìåòðîâ çà 8 ÷àñîâ.
Îãðàíè÷åíèÿ ïî æèçíè: åçäà âåðõîì çàïðåùàåòñÿ, ïðûãàòü ñ ïàðàøþòîì òîæå, åñëè áóäåòå çàíèìàòüñÿ â çàëå — âåðòèêàëüíàÿ òÿãà è ïðèñÿä ñî øòàíãîé ýòî íå äëÿ âàñ, óâû.
Ïîñëåäñòâèÿ — èõ íåò.
Æèçíü ïîñëå îïåðàöèè ïîøëà ëèøü â ëó÷øóþ ñòîðîíó. Âî-ïåðâûõ, âû èçáàâèòåñü îò áîëè è ñïîêîéíî ñìîæåòå çàíèìàòüñÿ ñâîèìè äåëàìè. Ëè÷íî ÿ â àïðåëå óæå âûñèæèâàë ïî 3-4 ïàðû â óíèâåðå è íèêàêîãî äèñêîìôîðòà íå ÷óâñòâîâàë.
Ñ ìàÿ íà÷àë õîäèòü â òðåíàæåðíûé çàë è íà ïëàâàíüå. Ðåêîìåíäóþ âñåì õîäèòü íà ïëàâàíüå, èáî ýòî óêðåïëÿåò âàøè ìûøöû è íåïëîõî ðàññëàáëÿåò ñïèíó. Êîíñòðóêöèÿ-êîíñòðóêöèåé, íî ìûøå÷íûé êîðñåò òîæå íóæíî èìåòü.
Íàñ÷åò ïîäúåìà òÿæåëûõ âåñîâ — ëè÷íî ìíå ëå÷àùèé ñêàçàë íà÷àòü ñ ïÿòè êèëîãðàìì. Ñåé÷àñ õîæó â çàë ðåäêî, èáî ïàðàëëåëüíî ðàáîòàþ, íî ïåðåõîæó íà áîëåå òÿæåëûå âåñà, à êîíêðåòíî 15-20 êã. Ðàáîòà ó ìåíÿ ñèäÿ÷àÿ è ïðèõîäèòñÿ âûñèæèâàòü ïî 6-8 ÷àñîâ îôèñå. Îïÿòü æå, íèêàêîãî äèñêîìôîðòíà íå îùóùàþ. Åñëè âû ïëàíèðóåòå çàíèìàòüñÿ áåãîì — íå ñàìàÿ ëó÷øàÿ çàòåÿ, ëè÷íî ÿ ïîñëå äîëãîé ïðîáåæêè íà÷èíàþ îùóùàòü ýòó ñàìóþ «ïàëêó» â ñïèíå.
Ðàññêàç ïîëó÷èëñÿ î÷åíü äîëãèì è, íàäåþñü, äëÿ êîãî-òî ïîëåçíûì. Åñëè èíòåðåñóåò êàêîé-ëèáî âîïðîñ — ïèøèòå â êîììåíòàðèè, ñ óäîâîëüñòâèåì âàì îòâå÷ó. Æåëàþ âñåì çäîðîâüÿ è ðîâíîé ñïèíû, íå ñóòóëüòåñü)
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии для Операция.Инфо ©
Сколиоз представляет собой тяжелую патологию позвоночника с отклонением его оси в сторону, при этом неминуемы не только серьезные косметические проблемы в виде асимметрии плечевого пояса, выпячиваний лопаток, перекашивания таза и бедер, нарушения осанки и походки. Деформация позвоночного столба влечет различные расстройства со стороны внутренних органов.
Прогрессирующее искривление позвоночника, которое невозможно устранить или остановить консервативными методами, требует радикальных мер. Операция при сколиозе призвана приостановить искривление и нивелировать нарушения, вызванные им.
 По данным специалистов, сколиозом страдает каждый шестой житель планеты, и заболеваемость продолжает расти. Скорее всего, это связано с меняющимся образом жизни, недостатком физической активности, сидячим образом жизни, статическими нагрузками на позвоночник, который недостаточно укреплен мышечным каркасом. Эти факторы наиболее пагубны для растущего организма ребенка и подростка, когда и появляются признаки патологии.
По данным специалистов, сколиозом страдает каждый шестой житель планеты, и заболеваемость продолжает расти. Скорее всего, это связано с меняющимся образом жизни, недостатком физической активности, сидячим образом жизни, статическими нагрузками на позвоночник, который недостаточно укреплен мышечным каркасом. Эти факторы наиболее пагубны для растущего организма ребенка и подростка, когда и появляются признаки патологии.
Особенно высок риск тяжелых форм сколиоза при врожденных пороках костно-мышечной системы, детском церебральном параличе, перенесенном полиомиелите, травмах позвонков. У взрослых людей значение имеет наличие межпозвонковых грыж, дегенеративных изменений, спондилоартроза.
Если к 10-12 годам течение сколиоза не будет стабилизировано, позвоночник продолжит интенсивно деформироваться в период активного роста. По этой причине детям со сколиозом уделяется особое внимание, направленное на безоперационную ликвидацию заболевания. В противном случае высок риск нарушений работы легких, сердца, сдавления спинномозговых корешков с выраженным болевым синдромом.
Едва ли не каждый десятый пациент со сколиотической болезнью позвоночника нуждается в хирургическом лечении, потому что болезнь достигла тяжелой степени, и другие методы уже не дают никакого эффекта. Операции сложны, требуют высокого профессионализма хирурга, применения дополнительных сложных и дорогостоящих конструкций, поэтому доступно такое лечение лишь в крупных центрах ортопедии и травматологии и в порядке очереди.
Показания и противопоказания к хирургическому лечению сколиоза
Операция по исправлению сколиоза проводится при тяжелых степенях заболевания, при которых либо уже диагностировано нарушение работы сердца, сосудов, легких либо есть высокий риск его возникновения. Показаниями к операции считают:

- Интенсивную хроническую боль;
- Ограничение подвижности позвоночника с нарушениями ходьбы, трудностями при сидении;
- Случаи, когда угол отклонения позвоночного столба от продольной оси составляет 40-45 градусов и выше, а с 60 градусов требуется срочная операция;
- Сращение ребер, добавочные аномально развитые позвонки, обнаруженные в детском возрасте;
- Дыхательную и сердечную недостаточность вследствие деформации грудных полостей;
- Быстрое прогрессирование патологии с высоким риском поражения спинного мозга, его сосудов и нервов.
Если сколиоз достиг 3-4 степени, то операция практически неизбежна, поскольку ни один корсет не способен исправить такую тяжелую деформацию туловища.
Противопоказаниями к хирургическому лечению искривления позвоночника могут стать:
- Тяжелые, декомпенсированные заболевания сердца, органов дыхания, печени, почек;
- Нарушения свертываемости крови;
- Местные воспалительные изменения в мягких тканях или коже, гнойничковые, экзематозные поражения;
- Беременность (операция длительная и требует общей анестезии).

степени сколиоза
Операция при сколиозе 3 степени и в более тяжелых и запущенных случаях считается необходимой, тогда как искривление 1-2 степени не предполагает хирургического вмешательства. Случается, что пациенты настаивают на операции, не желая длительно бороться за здоровье консервативными методами. Однако оправданным может быть вмешательство при 2 степени сколиоза лишь у ребенка, возраст которого приближается к пубертату, а налицо прогрессирование искривления позвоночника.
Подготовка к операции
Подготовка к операции на позвоночнике включает не только всестороннее лабораторное и инструментальное обследование, посещение узких специалистов, но и психологический настрой, ведь впереди ждет длительное вмешательство и еще более длительная реабилитация.

Обследования включают:
- Общий анализ крови и мочи;
- Биохимическое исследование крови;
- Коагулограмму;
- Определение резус-фактора и группы крови;
- Исследования на ВИЧ, гепатиты, сифилис.
Среди инструментальных обследований — УЗИ органов живота и средостения, электрокардиография, рентген или МРТ позвоночного столба. После уточнения всех особенностей позвоночника и оценки общего состояния, терапевт дает свое письменное заключение с разрешением на проведение операции, если таковая не противопоказана.
Если пациент страдает избытком веса, то лучше заранее предпринять меры по его снижению. В случае хронических заболеваний возможен пересмотр лечения, если оно недостаточно эффективно. Непосредственно перед операцией с пациентом еще раз беседуют хирург и анестезиолог. Последний выясняет информацию о наличии аллергий, перечне принимаемых препаратов, опыте наркоза в прошлом. Антиагреганты и антикоагулянты отменяются примерно за 2 недели до вмешательства.
За сутки до операции необходимо явиться в клинику с результатами всех обследований. Ввиду общей анестезии, с вечера запрещается прием пищи и воды, по показаниям проводится очистительная клизма. Перед сном пациент принимает душ, переодевается и принимает успокоительные средства, если они необходимы.
Разновидности операций при сколиозе
Операция при искривлении позвоночника проводится с применением металлических конструкций, позволяющих зафиксировать позвонки в нужном положении. Эти конструкции могут быть подвижными или статичными, а выбор осуществляется при учете степени искривления позвоночного столба и возраста пациента. Подвижные фиксирующие аппараты устанавливаются обычно детям, так как предполагается дальнейший рост позвоночника в длину.

Вмешательства на позвоночнике проводятся только в условиях общей анестезии и занимают от 2-3 до 6 и более часов, поэтому чрезвычайно важно правильно подготовить оперируемого и обследовать, чтобы патология внутренних органов не стала непреодолимым препятствием к хирургическому лечению или не возникло опасных осложнений.
Фиксирующие конструкции имплантируются на позвоночник раз и навсегда, оставаясь там пожизненно. Повторные операции проводятся при возникновении осложнений. После оперативного лечения пациенту предстоит долгое время использовать внешний корсет для фиксации спины.
Техника операции при сколиозе включает несколько этапов:
- Обработка кожи антисептиками, разрез вдоль позвоночника (при заднем доступе);
- Наложение специальных выпрямляющих и разворачивающих позвоночник в нормальное положение устройств (деротация), имплантация стержней, винтов, выполнение костной пластики;
- Остановка кровотечения, ушивание тканей в обратном порядке, обработка кожи и наложение повязки.
В течение операции проводится контроль прохождения импульсов от мозга к периферическим нервам посредством нейромонитора, благодаря чему риск неврологических осложнений сводится к нулю.
Сегодня существует много хирургических техник для лечения сколиоза, основанных на разработанных несколько десятилетий назад операциях:
- Операция Харрингтона;
- Способ Котреля-Дюбуссе;
- Методика Люке.

операция Харрингтона
Операция Харрингтона — одна из самых «старых». Этот способ был разработан полвека назад в США, но сегодня в «чистом виде» не применяется из-за высокого риска осложнений. Техника заключается в имплантации металлической конструкции, которая включает стержни — растягивающий и сдавливающий, а также крючки. Стержень-дистрактор фиксируется к вогнутой стороне позвоночного столба, компрессор — к противоположной, выпуклой. Крючки соединяют оба стержня с позвонками.
Операция завершается фиксацией позвонков в неподвижном состоянии с помощью металлических пластинок (спондилодез). После операции пациент находится в гипсе минимум три месяца, а затем до года применяет корсет. Описанная операция снижает искривление примерно наполовину.

способ Котреля-Дюбуссе
Способ Котреля-Дюбуссе разработан во Франции и используется чуть более 30 лет. Техника подобна описанной выше, а отличие состоит в имплантации намного более жесткой металлоконструкции, обеспечивающей довольно сильную фиксацию позвонков в нужной позиции. Жесткость импланта позволяет обойтись без спондилодеза и последующего гипсования.
Операция Люке также состоит в фиксации позвоночника, которая достигается внедрением в ткани цилиндрических прутьев, соединенных между собой не крючками, а проволокой. Фиксирующие проволоки проходят через канал спинного мозга, что провоцирует большой риск неврологических осложнений, однако такая фиксация позволяет достичь практически идеального результата — до 90% коррекции искривления.

способ Люке
При проведении операции при сколиозе применяются передний либо задний доступы. Задний включает разрез тканей вдоль позвоночного столба в грудном отделе, при этом пациент лежит на животе. При переднем доступе хирург проникает к позвоночнику через разрез в межреберье сбоку, удалив при этом соответствующее ребро.
Задний доступ показан при искривлении в грудном отделе. В ходе имплантации металлоконструкции могут быть удалены отдельные межпозвоночные диски, мешающие правильному срастанию позвонков. На их место может быть помещен фрагмент костной ткани пациента или донора. Процесс срастания позвонков и выпрямления позвоночника растянется на полгода-год.
Передний доступ может быть использован либо как первый этап для резекции диска в ходе лечения грудного сколиоза, либо для коррекции деформаций в нижне-грудном и поясничном отделе. После такой операции диски срастаются на протяжении полугода, косметический результат намного лучше, чем при заднем доступе, а сохранение подвижности спины дает возможность снизить общую нагрузку на позвоночник и избежать послеоперационных артритов. Недостатком доступа считают невозможность его выполнения при грудном сколиозе, который диагностируется наиболее часто.
Помимо описанных методов операции при сколиозе, современные специалисты предлагают и новые технологии. К примеру, метод Api Fix отличается малой травматичностью ввиду применения эндоскопического доступа, посредством которого устанавливается небольшой стержневой имплант, крепящийся всего двумя винтами. Операция занимает не более часа. В первые полгода хирург корректирует угол изгиба импланта специальной иглой.
Несомненные преимущества методики — отличный косметический результат, малая операционная травма, быстрое восстановление, низкий процент осложнений. Недостаток — стоимость лечения и возможность его проведения лишь за рубежом.
Еще одной операцией, выгодно отличающейся от радикальных классических вмешательств на позвоночнике, считается разработанная в Ирландии техника введения магнитных стержней. Позицию имплантов корректируют магнитным полем, без разреза тканей и наркоза.

Видео: хирургическое лечение искривления позвоночника
Восстановительный период
Восстановление после операции при сколиозе растягивается минимум на полгода, чаще — год, на протяжении которого пациент проходит реабилитацию в специальных центрах, носит фиксирующие корсеты, формирует мышцы спины. Реабилитация позволяет избежать негативных последствий в виде прогрессирования сколиоза, повреждения металлоконструкции, повторного вмешательства.
Важно, чтобы в ходе лечения не развились осложнения, среди которых возможны:
- Двусторонний паралич — очень редкое осложнение, возникающее при травме или сдавлении спинного мозга или его корешков, для предупреждения проводятся специальные пробы и нейромониторинг во время операции;
- Кровотечение;
- Инфицирование;
- Ликворея — истечение ликвора;
- Реакция отторжения металлических деталей имплантируемой конструкции;
- Прогрессирование сколиоза в послеоперационном периоде;
- Нарушение целостности элементов металлоконструкции — требует повторной операции и извлечения импланта.
После операции разрешается встать не ранее 2-3 дня, продолжительность госпитализации — около 2 недель. С третьих суток начинаются занятия с инструктором ЛФК, назначается физиотерапия, постепенно расширяется двигательный режим, однако спорт, резкие движения, танцы, подъемы тяжестей будут противопоказаны.

Для купирования сильных болей в первые дни применяются анальгетики и противовоспалительные средства. При высоком риске инфекционных осложнений обязательна антибиотикотерапия. Ввиду высокой нагрузки на позвоночник в положении сидя, хирурги настоятельно не рекомендуют садиться в ближайшие пару недель после операции.
Спустя месяц дети могут ходить в школу, а взрослые — на работу, если она не предполагает сильных нагрузок на опорно-двигательный аппарат. Исход операции зависит от выполнения пациентом рекомендаций врача, которые включают запрет на поднятие тяжестей, сгибание спины дугой, интенсивные физические нагрузки в первые несколько месяцев. Для фиксации спины в прямом положении применяются корсеты.
В целом, жизнь после операции и полноценного восстановительного периода мало чем отличается от таковой у тех, кто не имеет серьезных проблем с позвоночником. Женщины могут вынашивать детей, но роды, скорее всего, проведут путем кесарева сечения. Спортзал, танцы, игровые виды спорта, длительное сидение будут под запретом, однако плавание, специальные упражнения ЛФК — только приветствуются и идут на пользу.
Внешне об операции может говорить разве что рубец на спине, но ни движения, ни походка не расскажут окружающим о том, что в прошлом — и тяжелый сколиоз, и серьезная операция с длительным восстановлением.
Наблюдение за прооперированным продолжается до двух лет. В этот период он не только осматривается врачами, но и проходит регулярный рентгенологический контроль. Когда кости полностью срастутся, реабилитацию можно закончить. Прогноз после благополучно проведенного вмешательства хороший: прооперированные дети растут с ровной симметричной спиной, взрослые женщины, перенесшие операцию по коррекции сколиоза, могут планировать и вынашивать беременность.
Отзывы тех, кто перенес оперативное лечение сколиоза, противоречивы, но в основном все же положительны. Многие пациенты столкнулись со сложностями реабилитации, сильной болью в первые дни, ограничениями в первые несколько месяцев, однако большинство из них ни минуты не жалеют об операции, ведь результат

