Панкреонекроз лечение народными средствами

Панкреонекроз поджелудочной железы – это неблагоприятная болезнь, которая является острой формой панкреатита с тяжелым осложнением и нарушением правильной работы механизмов защиты. Поджелудочная железа начинает перерабатывать свои собственные клетки, что опасно гнойным абсцессом. Если не прибегнуть к должному лечению, то возможен летальный исход. Всем кому хочется знать как лечить панкреонекроз народными средствами, рекомендуется прочитать статью полностью и до конца.
Сопутствующие симптомы.
Данный вид заболевания начинает развиваться довольно остро. Самым первым признаком считается проявление острой боли в районе расположения поджелудочной железы. Обычно такая боль отдаёт в левую часть плеча, спину либо грудную клетку. Сильная боль иногда вызывает болевой шок. Остальная симптоматика выражается следующим образом:
- Кожа приобретает бледный цвет.
- Гипертермия, гиперемия.
- Многочисленная рвота без проявления должного облегчения.
- Вздутие живота, газы.
- Нарушенная работа кишечника, отсутствие стула.
- Спутанное сознание, общая слабость.
- Тахикардия.
- Возбужденность либо заторможенность.
- Пятна синего цвета на своих ягодицах, вокруг пупка, на бедрах.
- Сухость языка, неадекватное поведение.
- Возможно кровотечение (если повреждены кровяные сосуды).

Панкреонекроз лечение народными средствами
Это заболевание является опасной болезнью, вследствие которой могут возникнуть непредсказуемые последствия либо даже смерть. Именно поэтому природное лечение не гарантирует выздоровление. Самым первым делом является незамедлительное обращение к доктору.
Народные средства помогают в момент стадии восстановления, на этапе реабилитации, уменьшение общей симптоматики, уменьшение прогрессирования заболевания. Они в обязательном порядке строго согласовываются с грамотным специалистом в этой области. Также важно соблюдать диету и соблюдать профилактические мероприятия.
Основная диета при панкреонекрозе.
Диета после операции.

Самые первый пять календарных дней с момента завершения операции рекомендуется пить только отвар настоящего шиповника, чистую воду, слабо заваренный чай. Пить необходимо ровно 4 раза за целые сутки, дозировкой 200 мл. Кушать в эти дни крайне не рекомендуется.
Спустя 5 дней допускается сбалансированное питание, которое состоит из низкокалорийных блюд. Главное это употреблять минимум жирного и соли. Все блюда должны готовиться строго на пару либо исключительно варкой. Любые продукты приготовленные на пару всегда измельчаются либо перетираются.
Правильно сбалансированная диета не допускает жареную еду, жирную и острую еду. Во избегания перегрузки самого желудка, кушать следует исключительно маленькими дозами, примерно 6 раз в сутки. Также придерживайтесь следующим рекомендациям:
1). Любая еда обязаны быть только однородной консистенции. Любые твердые продукты способны осложнить состояние и неблагоприятно сказаться на работу пищеварения. Основной рацион это перетёртая овсянка, каша на основе гречки, куда рекомендуется добавка отварные перетертые овощи.
2). Совершенно полностью исключаем всю любую жирную еду. Единственным, что можно из жирного, это небольшое количество сливочного, подсолнечного либо оливкового масла не более 10 мл. Можно будет употреблять нежирное мясо либо рыбу.
3). Разрешенные продукты это спелые и некислые фрукты, обезжиренное молоко, творог с низким содержанием калорий, чёрствый хлеб, омлет из яиц, сухари, сок без сахара, компоты и отвары на основе шиповника, не крепкий чай.
4). Исключению подлежат следующие неподходящие продукты:
- Любой алкоголь, какао, кофе.
- Жирное мясо, а также рыбу.
- Суп из грибов, грибы, наваристые мясные бульоны.
- Любой вид колбасных изделий.
- Свежая сдоба, мучное и сладкие продукты.
- Пряность, капуста, перец, огородный лук.
- Виноград и сок на его основе.
- Консервированное, копченое, жирные молочные продукты.
- Бобы, кукуруза.
5). Данная диета соблюдается до полного прекращения всех имеющихся симптомов, когда все анализы будут соответствовать норме. Обязательно согласуйте такую диету со своим диетологом либо врачом.
Панкреонекроз поджелудочной железы лечение народными средствами.
Лечение крифеей.

Крифея это очень редкий вид мха, который занесен в красную книгу и растет только на тополе, пихте, сосне, березе. Существуют две разновидности:
1). Амурская – которая растет на Дальнем Востоке, Приамурье и Хабаровском крае.
2). Разнонаправленная – растущая в субтропической флоре, на Кавказе, Краснодарском крае, Балканах и Турции.
Крифею довольно сложно найти в аптеке (в крупных должна быть), поиском через интернет можно нарваться на подделку. Можно сказать одно, совершенно точно её можно достать в Турции, а именно в Анталии. Там находится квартал со специальным магазинчиком, где местные лекари продают этот редкий мох в сухом виде, а ещё лучше приобретайте готовую настойку.
Это удивительное лечебное растение предназначено ещё для лечения следующих болезней: поллиноз, гастрит, хронический и острый панкреатит, астма, сахарный диабет, при недостаточности секрета поджелудочной железы, при заболеваниях печени, язвенных болезней кишечника, желудка, желчного пузыря, аллергии.
Способ лечения будет следующий: принимать такую настойку необходимо за 30 минут до еды, трижды в день по 20 капель. Курс этого лечения длится около 3 месяцев, далее следует месячный отдых. В год общее количество курсов составляет примерно 3-4 раза.
Заметный результат может наступить на 3 недели. Обычно оно ощущается хорошим общим самочувствием, уменьшением симптоматики и боли. При этом лечении соблюдайте диету, ведите здоровый образ жизни.
Информация для всех!!!
Лечение панкреонекроза народными средствами применяется только в исключительных случаях либо дополняется при современном лечении. В любом случае при обнаружении данной болезни, сразу и незамедлительно обращайтесь в поликлинику к доктору, для получения необходимого лечения.
Панкреонекроз серьёзная болезнь и не допускает ошибок, поэтому важно своевременно обратиться за помощью. Зафиксированы многие случаи летального исхода, поэтому исключительно только грамотный доктор назначит правильный выбор в лечении.
БЕРЕГИТЕ СЕБЯ И СВОЁ ЗДОРОВЬЕ!!!
Источник
Геморрагический панкреонекроз является патологией поджелудочной железы, которая развивается после перенесенного острого воспалительного процесса. Она представляет собой тяжелое состояние, обусловленное саморазрушением тканей органа при выработке ферментов.
Шансы выжить при этом тяжелейшем недуге достаточно низкие. Смерть наступает в 40-70 процентах случаев даже при условии своевременно оказанного эффективного лечения. Поэтому это заболевание важно предотвратить, поскольку его прогноз крайне неблагоприятный.
Последствия характеризуются частичным отмиранием определенного участка или всего органа под воздействием активности собственных ферментов. А провоцирующими факторами являются воспаления в острый период, инфекционные процессы и другие заболевания.
Причины панкреонекроза

Основные причины панкреонекроза следующие:
- Злоупотребление алкоголем и спиртными напитками;
- Частое употребление жирной и жареной пищи, которая неблагоприятно сказывается на всем желудочно-кишечном тракте;
- Камни в желчном пузыре;
- Пищевые отравления;
- Последствия проведения эндоскопического обследования;
- Врожденные пороки;
- Язвенное поражение 12-перстной кишки и стенок слизистой желудка;
- Оперативное вмешательство и травмирование абдоминальной полости;
- Инфекционные заболевания и вирусные болезни (острый период).
Эти факторы могут спровоцировать развитие этого тяжелейшего и сложного недуга, который является одним из самых опасных и сложных для лечения. Даже при своевременно начатой терапии смерть у пациентов наступает в 40-70 процентах случаев.
Обычно заболевание развивается после бурного застолья, когда человек употребляет большое количество алкоголя и жареной еды. Его последствия крайненегативны для здоровья, а при благоприятном исходе человек пожизненно должен соблюдать жесткие ограничение в питании.
Симптомы панкреонекроза

Геморрагический панкреонекроз начинается резко в большинстве случаев на фоне употребления значительного количества алкоголя и переедания. Признаки недуга нарастают практически мгновенно, а уже в первый день заболевания они настолько мучительные, что человека госпитализируют в хирургию для проведения срочной операции.
Обычно отмечаются следующие симптомы панкреонекроза:
- Болезненные ощущения в брюшной полости без четкого места возникновения, часто отдают в области спины;
- Тошнота, рвотные позывы, которые не приносят облегчения;
- Повышенное газообразование;
- Сухость в ротовой полости, постоянная жажда, учащенное мочеиспускание, которые проходят на фоне обезвоживания;
- Задержка стула;
- Повышение температуры.
Однако сложность дифференциации этого заболевания обуславливает схожесть симптомов с признаками желудочно-кишечных расстройств, но его последствия зависят от тяжести протекания. Поэтому быстрая и правильная диагностика повышает шансы пациента выжить.
Обычно патоморфология заболевания протекает в три этапа, которые последовательно сменяют друг друга. Среди них можно выделить:
- Секреция токсинов в кровь, которые можно обнаружить при биохимическом анализе;
- Образование области абсцесса в самом органе и окружающих его тканях;
- Появление гнойных образований в поджелудочной железе и близлежащих тканях.
Диагностика панкреонекроза

Диагностирование заболевания начинается с момента поступления больного в стационар. Однако только 20 процентов диагнозов в острый период являются точными.Врач не может на основании визуального осмотра и жалоб пациента определить причину проблемы, для этого нужно тщательное обследование и проведение лабораторных анализов.
Для этого могут использоваться следующие методы:
- Биохимический анализ крови. Используется для определения фермента амилазы, объем которого превышает в 4 раза нормальное значение, а также уровня фермента липазы, что расщепляет жировые отложения;
- Ультразвуковое исследование для определения размера, формы и структуры тканей органа. Этот метод может определить не только расположение некротического участка, но также его площадь и абсцессы;
- Лапароскопия – это более достоверный и информативный метод обследования, который предполагает хирургическое вмешательство для экстренной диагностики болезни и при неинформативных результатах сканирования с помощью УЗИ аппарата;
- КТ. С помощью этого варианта обследования врач может определить наличие и площадь очагов поражения, воспаление, жидкостные новообразования, увеличение протока и самого органа;
- МРТ. Более эффективный и точный инструмент диагностики, который выявляет причину болезненных ощущений.
Все эти методы позволяют определить необходимость проведения срочной операции и возможные последствия. В большинстве случаев врачам удается обнаруживать симптомы и правильно диагностировать заболевание еще на первом этапе его развития.
Облегчает установление диагноза сбор анамнеза, который включает частоту употребления алкогольных напитков, наличие болезней печени и желчного пузыря. Ведь многие пациенты с этим диагнозом госпитализируются в состоянии опьянения.
Лечение панкреонекроза

Лечение панкреонекроза является достаточно длительным и сложным. На первом этапе пациенту назначаются сильнодействующие медикаментозные препараты, основной целью действия которых является блокирование деятельности поджелудочной железы. Проведение операции на этом этапе терапии неоправданно, поскольку любое вмешательство имеет серьезные последствия.
Это обусловлено тем, что определить точное местоположение некротического участка довольно трудно. Прием медикаментозных средств позволяет не только блокировать выработку ферментов, но также предотвратить образование гнойных полостей. К их числу относятся:
- Блокаторы, которые после введения объединяются с ферментами железы;
- Спазмолики – препараты, обеспечивающие расширение сосудов и протоков;
- Антисекретолитики – лекарства, уменьшающие активность железы и выработку желудочного сока.
Для того чтобы минимизировать последствия при этом серьезном заболевании пациенту назначается антибактериальная и антисептическая терапия, а также препараты, стимулирующие иммунную систему. В этом случае прогноз исхода некроза благоприятный.
При своевременно начатом и правильном лечении, учитывающем всю специфику болезни, удается остановить развитие некроза еще на первом этапе без проведения срочного вмешательства. Но для этого пациенту требуется госпитализация в стационар, поскольку многие методы обследования и анализы требуют профессионального подхода.
Консервативное лечение в начальный период включает:
- Полный отказ от употребления пищи, возможен только прием минеральной воды в небольших количествах. Такая диета при панкреонекрозе может длиться несколько дней, после чего уже в измененном виде она назначается пациенту пожизненно;
- При закрытии желчных и панкреатических протоков больному вводят питание через капельницы;
- Очищение крови при сильнейшей интоксикации организма;
- Устранение обезвоживания благодаря введению специальных растворов;
- Введение гормона соматостатина, который снижает вероятность летального исхода пациента и возможные негативные последствия;
- Антибактериальная терапия. Используется при наличии инфекции в организме больного.
В острый период врач может определить необходимость проведения операции, перед которой требуется диагностика расположения и размеров некротического участка. Во время хирургического вмешательства врачи удаляют образование. Однако после проведенной операции распространение некроза может продолжиться.
Другие последствия хирургического вмешательства – это развитие гнойной полости в органе, а также кровотечение. Пациентам в большинстве случае требуется повторное проведение операции, что еще больше увеличивает вероятность негативного исхода.
Лечение панкреонекроза народными средствами

Некроз поджелудочной железы является самым опасным и тяжелым заболеванием, которое завивается мгновенно и имеет разные последствия, в том числе и смерть. Именно поэтому лечение недуга с помощью народных средств неоправданно. Даже медикаментозная терапия и хирургическое вмешательство не дают гарантированного результата.
Но народные средства могут использоваться в период восстановления и реабилитации после перенесенного заболевания для снятия степени выраженности осложнений. Их прием должен проводиться только под контролем врача, а дополняет его диета при панкреонекрозе.
Самостоятельное использование народных средств для лечения некроза опасно, поэтому от него необходимо воздержаться.
Профилактика панкреонекроза

К профилактическим мерам, предупреждающим развитие болезни и опасные последствия, относятся:
- Сбалансированная диета при панкреонекрозе, исключающая употребление жареных и жирных блюд;
- Избегание алкогольных и спиртосодержащих напитков;
- Здоровый образ жизни, соблюдение режима сна и бодрствования;
- Своевременное лечение инфекционных и вирусных заболеваний, а также болезней ЖКТ.
Источник
 Лечение панкреонекроза — важная проблема современной гастроэнтерологии, обусловленная тяжестью заболевания, необратимостью процесса, широкой распространенностью в молодом возрасте (70%). Выживаемость даже при своевременно назначенной адекватной терапии – 30–60%. При тотальном панкреонекрозе она стремится к нулю.
Лечение панкреонекроза — важная проблема современной гастроэнтерологии, обусловленная тяжестью заболевания, необратимостью процесса, широкой распространенностью в молодом возрасте (70%). Выживаемость даже при своевременно назначенной адекватной терапии – 30–60%. При тотальном панкреонекрозе она стремится к нулю.
В связи со сложностью патологии, при которой наступает быстрое омертвение клеток, терапия назначается незамедлительно и сразу, как только заподозрен некроз поджелудочной железы. Используются все доступные методы, чтобы спасти орган и жизнь пациента — применяется комплекс лечебных мероприятий, включающий консервативные и оперативные методы.
Симптоматика заболевания
Причиной панкреонекроза является острый или хронический воспалительный процесс в тканях поджелудочной железы.
Наличие панкреонекроза проявляется определенными симптомами, которые в совокупности дают возможность предположить наличие этого заболевания до проведения обследований.
Болевой симптом
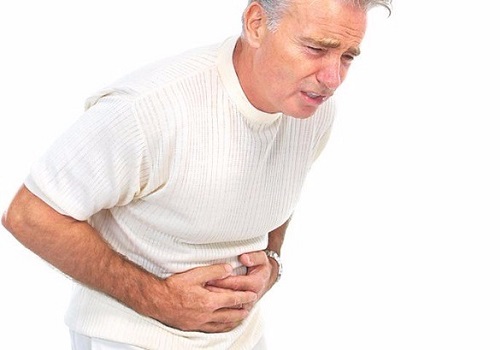
Локализация – левое подреберье с иррадиацией в поясницу, грудь, спину, плечо, в правую половину живота. Пациент характеризует боль как интенсивную, опоясывающего характера, без четкой локализации.
Чем больше изменена ткань железы, и распространен некротический процесс, тем меньше боль.
Это неблагоприятный прогностический признак, свидетельствующий о том, что орган подвергся тотальной деструкции, и погибли нервные окончания. Интенсивность боли и других проявлений симптомокомплекса определяется степенью некроза.
Рвота
Одновременно с появлением боли появляется тошнота и рвота, не приносящая облегчения. В связи с воздействием эластазы на сосудистые стенки, в рвотных массах появляется желчь и прожилки крови.
Обезвоживание

Неукротимая рвота вызывает обезвоживание. Клинические проявления пропорциональны степени дегидратации. Тяжелое обезвоживание проявляется:
- серой сухой кожей, которая при взятии ее в складку не расправляется,
- сильной жаждой и сухостью во рту,
- уменьшением количества мочи вплоть до анурии (полного отсутствия мочи).
Метеоризм и запор
В связи с нарушением ферментной функции поджелудочной железы (энзимы переваривают ткани железы, и их поступление в луковицу двенадцатиперстной кишки резко ограничено), нарушается процесс пищеварения в кишечнике. Из-за дефицита ферментов гниение и брожение в толстом кишечнике усиливается, повышается газообразование, развивается метеоризм, ограничивается перистальтика кишечника – возникают запоры.
Интоксикация
Развивается интоксикация из-за гибели клеток и образования токсических продуктов распада. Проявляется:
- повышением температуры,
- головной болью,
- резкой слабостью,
- тахикардией,
- снижением артериального давления,
- одышкой,
- признаками энцефалопатии.
Срочная госпитализация
Пациент при подозрении на панкреонекроз незамедлительно госпитализируется в стационар.
Больница должна иметь хирургическое отделение и палату интенсивной терапии, где до операции проводится комплексное лечение, направленное:
Консервативное лечение заболевания
Если больной не в коме и возможно проведение консервативной терапии, то лечение начинается с обеспечения полного покоя и голодания. Назначается строгий постельный режим, запрещаются нагрузки (в том числе и ходьба), прием пищи.
В первые 5–7 дней назначается парентеральное питание специальными нутриентами, сбалансированными по составу белков, жиров, углеводов. Количество вводимых растворов и их состав рассчитывается индивидуально, с учетом тяжести больного, степени обезвоживания организма.
Параллельно проводится медикаментозное лечение, направленное:
- на купирование боли для предупреждения болевого шока,
- временное блокирование ферментной активности поджелудочной железы,
- снижение секреторной функции желудка, желчного пузыря,
- снятие спазмов и улучшение проходимости протоков,
- подавление патогенной микрофлоры для профилактики или лечения инфицирования или развития токсемии,
- детоксикацию — выведение токсинов, которые образуются в процессе распада клеток,
- дезинтоксикацию,
- профилактику развития кровотечений и подавление секреции органов пищеварения путем введения соматостатина — гормона роста гипоталамуса,
- предупреждение развития инфекций.
Алгоритм лечения

При появлении клиники панкреонекроза необходимо срочно вызывать скорую помощь. До приезда врача должен соблюдаться полный голод, холод на область поджелудочной железы и покой.
При сильном болевом приступе можно применить спазмолитик. Обезболивающий препарат до осмотра специалиста принимать не рекомендуется. Больной должен лежать. Боль уменьшается в положении на боку с подтянутыми к животу ногами.
Если нет показаний к неотложной операции при панкреонекрозе, пациента помещают в реанимационное отделение, где на протяжении 3 суток проводят интенсивную терапию. При отсутствии положительной динамики больной переводится в отделение хирургии, где решается вопрос о методах оперативного вмешательства.
В дальнейшем проводится реабилитация, включающая медикаментозную и диетотерапию, от которой во многом зависит состояние пациента и скорость его восстановления.
Медикаменты
Лечение лекарственными препаратами при панкреонекрозе проводится в условиях стационара, часто — в отделении реанимации. Лечебная тактика зависит от тяжести состояния пациента. Терапия включает в себя комплекс мероприятий, направленных на восстановление функций органов пищеварения. С этой целью применяются:
- спазмолитики, холинолитики, анальгетики (Но-шпа, Папаверин, Платифиллин, Дротаверин, Баралгин, Кетанов) – с целью обезболивания,
- новокаиновая блокада (используется Новокаин с глюкозой или Промедол, Атропин, Димедрол),
- ингибиторы протеаз (Контрикал, Трасилол, Гордокс, Пантрипин) – для снижения активности ферментов,
- искусственный соматотропин – гормон роста, вырабатываемый гипофизом (Октреоцид, Сандостатин) – применяется для торможения экзогенной функции органа, значительно уменьшает зону некроза, при профилактическом введении перед хирургическими манипуляциями снижается выработка энзимов железой,
- препараты из группы ИПП (Париет, Контролок, Омез), блокаторы Н2–гистаминовых рецепторов (Квамател, Циметидин) – применяют для снижения кислотности желудочного сока, который стимулирует выработку панкреатических ферментов,
- антибиотик для лечения или предупреждения инфекции (группа цефалоспоринов и фторхинолоны) в сочетании с противомикробным препаратом (Метронидазол),
- растворы электролитов и белковые препараты крови (Гемодез, Реополиглюкин, Полиглюкин, плазма, альбумин) – с целью борьбы с шоком используется инфузионный метод их введения,
- антигистаминные препараты (Димедрол, Супрастин),
- диуретики (Лазикс),
- антиоксиданты (Мексидол) — вводятся внутримышечно, внутривенно или непосредственно в общий панкреатический проток, препятствуют образованию продуктов перекисного окисления липидов (ПОЛ). ПОЛ вызывают необратимые изменения в клетках, приводящие к их гибели.
Нередко приходится проводить лечебный плазмаферез и/или перитонеальный диализ.
Хирургическое лечение

Во многих случаях при развитии панкреонекроза необходимо оперативное вмешательство. Оно проводится с целью:
- удаления участков некрозированной ткани и геморрагического экссудата,
- восстановления оттока поджелудочного сока,
- дренажа полостей, заполненных гнойным или геморрагическим содержимым,
- остановки кровотечения.
Широко применяется малоинвазивное (малотравматичное) хирургическое пособие под ультразвуковым, рентгенологическим, эндоскопическим контролем.
Реже используются:
Лапаротомия – основная причина плохого прогноза. На фоне острой катастрофы в животе и возникшей недостаточности органов – это тяжелейшая травма приводит к образованию свищей и кровотечений, представляющих угрозу для жизни.
Закрытые вмешательства на органах с помощью специального оборудования проводятся широко. Возникающие в результате малоинвазивных хирургических манипуляций свищи (панкреатические, желчные, кишечные) хорошо лечатся антибиотиками при панкреонекрозе. Открытые хирургические операции требуются не всегда: они переводятся из основных методов во второстепенные, и их проводят в определенных ситуациях. Показания к экстренному хирургическому лечению:
- тотальный или субтотальный некроз поджелудочной железы, когда существует угроза жизни больного,
- гнойный перитонит,
- панкреатогенный абсцесс.
При отсутствии таких состояний в течение 3 суток пациент получает консервативное лечение:
- для восстановления гемодинамических показателей,
- нормализации воспалительного процесса,
- стабилизации общего состояния.
Но если такая терапия неэффективна, и процесс прогрессирует, это является показанием для срочного хирургического вмешательства.

Хирургическое лечение включает:
- секвестрэктомию – удаление некротизированной части органа,
- панкреатэктомию – частичную или полную резекцию.
В процессе проведения операции иногда удаляют соседние пораженные органы:
С этой целью проводятся лапаротомические вмешательства с широким доступом в брюшную полость.
Метод используется при установленном инфицированном панкреонекрозе или подозрении на него.
При зашивании ран накладывается узловой шов, имеющий ряд преимуществ:
- надежность — если одна нить разорвется, другие будут удерживать края раны,
- исключается распространение микробов вдоль линии узловых швов в случае инфицирования раны.
Часто необходимо повторное радикальное лечение из-за продолжения патологического процесса.
Малоинвазивные операции при некрозе поджелудочной
В современной хирургии стараются избегать полостных операций. По возможности пытаются обходиться консервативным лечением или малоинвазивными методами из-за высокого риска летального исхода в связи с развитием:
- кровотечений,
- проникновения инфекций,
- повреждения пищеварительных органов.
Неизбежное удаление нормальных тканей железы и соседних органов вызывает глубокие нарушения экзогенной и эндогенной функции поджелудочной железы после проведенной операции и увеличение летальности.
Поэтому предпочтение отдается секвестрэктомии – удалению полостей, заполненных жидкостью. Их диагностируют при проведении УЗИ или другими методиками. Для предупреждения инфицирования и ухудшения общего состояния необходимо удалить экссудат. Дренирование позволяет не применять лапаротомию – под контролем УЗИ удаляют скопившуюся жидкость из полостей.
При стерильном некрозе применяются малоинвазивные методы:
- санация лапароскопическим способом,
- дренаж,
- пункция.
Процедура называется пункцией или дренированием, учитывая, вынимает ли хирург иглу после инструментального вмешательства.
Пункция — это однократное откачивание жидкости. Применяется при наличии стерильного панкреонекроза, когда повторное появление экссудата исключено.
Дренирование применяется:
- при инфицированном некрозе,
- неэффективной пункции.
Игла при проведении дренирования остается на определенный срок с целью постоянного оттока жидкости. Иногда устанавливается несколько дренажных систем с иглами разного диаметра. Через них проводится промывание полостей антисептическими растворами.
Преимуществами малоинвазивных методов является снижение:
- смертности из-за кровотечений, гнойных осложнений, операционной травмы,
- осложнений из-за интраоперационных кровотечений,
- вторичной внутрисекреторной недостаточности,
- уменьшение инвалидизации пациентов,
- образования грубых рубцов, пластики кожных ран и грыж.
Описание масштабных исследований в Клинике общей хирургии Ульмского университета (Германия), которые продолжались в течение 10 лет, свидетельствуют о том, что малоинвазивные методы не всегда эффективны, и клиническое улучшение может не наступить.
Шанс на выздоровление повышается, если некротические очаги небольших размеров, имеют четкие границы и наполнены жидкостью. При обширных деструктивных повреждениях такое лечение неоправданно.
Прямые хирургические операции

При инфицированном панкреонекрозе возможно только оперативное лечение. Без операции пациент погибнет. Это самое страшное в хирургии осложнение.
Абсолютные показания к проведению оперативного лечения:
- инфицированный некроз,
- абсцесс железы,
- перитонит,
- забрюшинное гнойное воспаление,
- инфицированная ложная киста (полость в железе).
Показания при отсутствии инфекции:
Многолетняя научная работа (2000–2008 гг.) по изучению лечения тяжелых форм инфицированного панкреонекроза в Республиканской клинической больнице им. Н.А. Семашко показала, что терапия должна быть направлена на применение многокомпонентной консервативной терапии с адекватным оперативным дренированием забрюшинного пространства.
Уход и реабилитационный период
Восстановление функций органов пищеварения и общее состояние пациента после операции зависит от ухода. Ранний этап реабилитации (3 суток после оперативного вмешательства) больной человек лечится в палате интенсивной терапии, где контролируются жизненно важные показатели, гемодинамика:
- АД,
- глюкоза крови,
- содержание электролитов,
- уровень гематокрита.
При стабилизации состояния пациента переводят в общую хирургическую палату. Трое суток после операции соблюдается полное голодание. С 4–5 дня, помимо питья, назначается щадящая диета в рамках стола № 5п по Певзнеру. В дальнейшем режим и набор диетических продуктов расширяются.
Выписка из отделения проводится через 1,5–2 месяца. Потеря трудоспособности после операции сохраняется 3–4 месяцев, иногда больше.
Лечение после операции

Дома на протяжении 2 недель пациенту прописывается:
- постельный режим,
- послеобеденный сон,
- диетическое питание,
- лекарства (ферментные препараты и при необходимости — сахароснижающие).
Нужный фермент подбирается индивидуально в каждом случае. Адекватная доза для большинства пациентов начинается от 25 тыс. в липазном эквиваленте. Обычно ее содержит одна таблетка. Сколько принимать лекарство, определит врач. Курс составляет 2–3 месяца, затем дозировка уменьшается в 2 раза и прием препарата продолжается еще на протяжении 2 месяцев.
Ребёнок получает аналогичную терапию, но рассчитывается она в зависимости от возраста.
Для повышения эффективности ферментной терапии и воздействия на воспалительный процесс в тканях поджелудочной железы назначаются антацидные препараты (ИПП, блокаторы Н2–гистаминовых рецепторов). Название препарата, его доза, кратность приема и длительность терапии этими лекарствами определяется гастроэнтерологом.
Через 2 недели рекомендуются короткие прогулки, которые постепенно увеличиваются. Чтение, просмотр телепередач, прогулки должны быть непродолжительными и прекращаться при ухудшении самочувствия.
В дальнейшем подключается лечебная физкультура и физиотерапевтическое лечение.
Диетотерапия
Диета является важной частью лечебного процесса. От ее соблюдения зависят сроки реабилитации и возникновение рецидивов болезни.
На 4–5 день после операции разрешаются:
- протертые супы на овощном бульоне,
- вязкие каши (рис, гречка),
- омлет из половины яичного белка в день (желток запрещен).
Калорийность в первые 4–5 дней после операции составляет 600 ккал/сут.
Пить разрешается до 2,5 л в день:
- минеральную щелочную воду без газа (Боржоми, Нарзан, Славяновская, Поляна Квасова),
- слабо заваренный чай,
- отвар шиповника, клюквы, смородины,
- кисели,
- компоты из сухофруктов.
Количество жидкости контролирует врач.

В дальнейшем постепенно меню расширяется, калораж повышается. Рацион составляется индивидуально, но соблюдаются общие правила:
- дробное питание — небольшие порции 6 раз в день,
- пища измельчается, перетирается, употребляется теплой (холодная и горячая запрещена),
- строго выполняются запреты в еде (жирное, острое, жареное, копчено?


