Передние доступы к поясничному отделу позвоночника

Шейный отдел позвоночника.
Передний доступ к телам позвонков позволяет полностью удалить диск и тело (тела) позвонка, выполнить переднюю декомпрессию спинного мозга и передний спондилодез в 56 шейном отделе позвоночника. Показанием к операции являются невправленные застарелые вывихи позвонков и переломовывихи, компрессионные и оскольчатые переломы в шейном отделе (осложненные и неосложненные), разрывы дисков, нестабильность позвоночника после травмы либо дегенеративных процессов, воспалительные заболевания тела и дисков, опухоли тела, остеохондроз позвоночника с образованием остеофитов, грыж диска. Таким образом, передний доступ позволяет выполнить радикальные декомпрессивно-стабилизирующие операции на телах шейных позвонков. Операцию выполняют под эндотрахеальным наркозом в положении больного на спине, голова повернута в сторону, противоположную разрезу, под лопатки подкладывают валик высотой до 10 см. Из-за возможности повреждения возвратного нерва лучше пользоваться левосторонним доступом. Чаще используется доступ по Розанову.
Разрезом по переднему краю кивательнои мышцы рассекают кожу, подкожную клетчатку, поверхностую фасцию. Затем вскрывают переднюю стенку влагалища кивательнои мышцы, мышцу оттягивают кнаружи. Остро и тупо входят в пространство между сосудисто-нервным пучком и срединными образованиями шеи. После расслоения тонкого слоя клетчатки, пересечения лопаточно-подъязычной мышцы обнажают предпозвоночную фасцию и рассекают по оси — обнажается передняя поверхность тел позвонков. В свежих

случаях в поврежденном сегменте отмечаются кровоизлияние, расслоение передней продольной связки (реже разрыв), снижение высоты диска, его разрыв. Во всех сомнительных случаях необходим рентгенологический контроль с маркировкой дисков иглой. Выкраивают П-образный лоскут в области поврежденного сегмента, включающий диск и по х1 г тел выше- и нижележащего позвонков. С помощью специальных фрез, тонких долот удаляют поврежденный диск, замыкательные пластинки смежных позвонков до задней продольной связки, чтобы полностью устранить сдавление спинного мозга. Вывих устраняют с помощью тракции по оси с последующим переразгибанием. В образовавшийся дефект вводят аутотрансплантат, взятый из крыла подвздошной кости больного. Размер трансплантата должен быть на 3—4 мм больше размера дефекта между позвонками. Трансплантат фиксируют трансоссально лавсановыми швами к выше- и нижележащим позвонкам. Ушивают лоскут передней продольной связки. Рану послойно ушивают наглухо. Послеоперационная фиксация воротником Шанца, в последующем — ортопедическими корсетами или гипсовой повязкой (рис. 1.21). Наиболее распространены методики оперативного вмешательства при шейном остеохондрозе по Робинзону—Смиту, Кловарду, Бейли и Беджли, Юмашеву, Фурману (рис. 1.22).

Грудной и поясничный отделы позвоночника.
Из переднебокового доступа возможно осуществление стабилизирующих операций при неосложненных переломах позвонков. При смещении костных фрагментов в сторону позвоночного канала выполняют декомпрессивно-стабилизирующие операции.
Показания к переднему спондилодезу при неосложненных пере
ломах грудных и поясничных позвонков:
а) раздробленные, «взрывные» переломы тел позвонков;
б) вертикальные переломы тел позвонков;
в) компрессионные клиновидные переломы III степени тяжести;
г) оскольчатые переломы со смещением задневерхнего фрагмента;
д) застарелые переломы с выраженным болевым синдромом, не поддающиеся консервативному лечению;
е) увеличение кифотической деформации после консервативного лечения;
ж) нестабильность поврежденного сегмента позвоночника после консервативного лечения с болевым синдромом.
Переднее сдавление спинного мозга.
Наиболее распространенным методом при оперативном лечении осложненных нестабильных компрессионных переломов с развитием типичного переднего (давления спинного мозга (клином Урбана) является выполнение передней декомпрессии спинного мозга и переднего расклинивающего корпородеза ауто- или аллотрансплантатами.
Преимуществом передней декомпрессии спинного мозга является то, что доступ осуществляется через компремированное тело позвонка. Это позволяет исключить дополнительную травматизацию спинного мозга хирургическим инструментарием во время оперативного вмешательства. Одномоментное выполнение переднего расклинивающегося корпородеза приводит к восстановлению правильных анатомических взаимоотношений поврежденного сегмента позвоночника.
Основные переднебоковые доступы к телам грудных и поясничных позвонков. Доступ к телам первых двух грудных позвонков лучше осуществлять спереди, как и к нижнешейному отделу позвоночника. При необходимости декомпрессии спинного мозга на уровне Thi—Thin указанный доступ расширяют за счет продольного рассечения рукоятки грудины или вычленением ключицы. Отслаивают фасцию и максимально разводят края раны; сосудисто-нервный пучок отводят кнаружи. Увеличение операционного поля за счет рассечения грудины позволяет манипулировать на телах Thi—Thm. При отведении сосудов и разведении раны возможно повреждение верхнего купола плевры, который идет от грудино-ключичного сочленения косо вниз к средней линии соединения рукоятки с телом грудины.
Доступ к телам Thiv—Thvii. Для выделения переднебоковой поверхности IV—VII грудных позвонков используют правосторонний переднебоковой чресплевральный доступ по межреберью соответствующего поврежденного позвонка. Особенностью данного доступа является то, что с целью получения удобного для манипулирования на телах обзора поврежденного сегмента (ширина и глубина раны, угол операционного действия) следует резецировать ребро, расположенное выше поврежденного тела позвонка, остеотомировать нижележащее ребро, а также отсечь мышцы, прикрепляющиеся к углу лопатки (широчайшая мышца спины, частично большая и малая ромбовидные мышцы). Отведя угол лопатки к средней линии и кверху, максимально ранорасширителем разведя края раны, получают возможность выделить переднебоковые поверхности от I до VII позвонка. При повреждении двух и более тел позвонков, чтобы расширить операционный доступ, следует под надкостниц но остеотомировать у шейки нижерасположенное ребро. Для выделения переднебоковой поверхности тел рассекают плевру на уровне поврежденного сегмента, тупо отслаивают ее кнутри и кнаружи, выделяют и перевязывают (можно коагулировать) сегментарные сосуды.
Переднюю продольную связку Н-образно рассекают и отслаивают от тела позвонка. Следует помнить, что на переднебоковой поверхности тел расположена выступающая полуокружностью дуга непарной вены. Чтобы избежать ее повреждения, необходимо предварительно перевязать и пересечь межреберные вены в зоне повреждения тел позвонков, что позволяет отвести непарную вену к средней линии без непосредственной ее перевязки. При оскольчатых переломах со сдавлением вены осколками, частичном ее повреждении целесообразно перед манипуляцией на телах позвонков предварительно перевязывать вену выше и ниже повреждения. Доступы к телам средних и нижних грудных позвонков. Производят разрез по межреберью на один сегмент выше поврежденного позвонка. По линии кожного разреза рассекают поверхностную фасцию, широчайшую и нижнюю зубчатую мышцы спины. По средней линии разрез доходит до длинной мышцы спины. Рассекают межреберные мышцы (при необходимости можно резецировать ребро). При максимальном разведении краев раны становится доступной переднебоковая поверхность поврежденного позвонка и смежных с ним тел.
При переломах XII грудного позвонка и необходимости передней декомпрессии спинного мозга разрез проводят по десятому межреберью. Для увеличения операционного поля и доступа к телу XII грудного и I поясничного позвонков дополнительно пересекают внутригрудную фасцию и латеральные ножки диафрагмы — обнажается заднебоковая и переднебоковая поверхности нижних грудных и I поясничного позвонков.
Доступ к Thxii—La. При переломах тела I поясничного позвонка, необходимости передней декомпрессии спинного мозга важен доступ, обеспечивающий возможность манипуляций на переднебоковой поверхности как минимум XII грудного и первых двух поясничных позвонков. Это достигается использованием чресплеврально-чрездиафрагмального забрюшинного доступа к телам позвонков. Разрез

производят по ходу десятого межреберья справа и далее косо вниз до прямой мышцы живота. Рассекают кожу, клетчатку, поверхностную фасцию, волокна широчайшей мышцы спины и межреберные мышцы, затем мышцы живота (наружная косая, внутренняя косая, поперечная). Влажным тупфером отслаивают брюшину от боковой стенки живота, большой поясничной мышцы, затем от диафрагмы, отступя 4—5 см от XII ребра. Отслаивая брюшину и освобождая подвздошную область и часть диафрагмы, делают возможным отведение купола печени, надпочечника и почки, мочеточника вне полости операционного воздействия, исключается возможность их повреждения. Затем рассекают внутригрудную фасцию с париетальной плеврой по ходу межреберного промежутка от верхнего края XI ребра. Косо вниз рассекают диафрагму до латеральной ее ножки. Края диафрагмы берут на «держалки» и ранорасширителем максимально разводят края раны. На уровне нижнегрудных позвонков продольно рассекают медиастинальную плевру, расслаивают подвздошную мышцу, выделяют и перевязывают сегментарные сосуды. Н-образно рассекают переднюю продольную связку и поднадкостнично отделяют кнутри вместе с прилегающими тканями — становится доступной переднебоковая поверхность тел нижних грудных и верхних поясничных позвонков.
Переднебоковой доступ к телам LH—Si. При переломах тела II поясничного позвонка показан реберно-параректальный забрюшинный доступ по Соутвику—Робинзону (рис. 1.23).

Послойно рассекают мягкие ткани по ходу XII ребра, затем мышцы живота параллельно и отступя 2—3 см от крыла подвздошной кости. Резецируют ребро, отслаивают брюшину внутрь, освобождая подвздошную область вверх до диафрагмы и ее латеральной ножки. Разрез в верхнем отделе живота не следует проводить по наружному краю влагалища прямой мышцы живота, так как возможно повреждение брюшины из-за ее интимного спаяния с фасцией. На уровне верхних поясничных позвонков брюшная аорта располагается по передней поверхности тел позвонков несколько слева, вена занимает правую переднебоковую поверхность, но располагается несколько кпереди от тел. Поэтому отслойку передней продольной связки следует выполнять в стороны вместе с ножками диафрагмы и мышцами. Таким образом, исключается контакт с магистральными сосудами данной области и опасность их повреждений. При повреждении тел I и II поясничного позвонков предпочтение следует отдавать правостороннему доступу.
При повреждении тел нижних поясничных позвонков чаще всего используется левосторонний реберно-паховый доступ по Чаклину (рис. 1.24). Производят послойный разрез мягких тканей начиная от края реберной дуги и до проекции лонного сочленения. Отслаивают тупо брюшину от боковой и задней стенок живота, затем отводят кнутри — обнажается подвздошная область. В рану выступают подвздошно-поясничная мышца, которая покрывает боковую

поверхность тел позвонков, аорта, место бифуркации аорты и подвздошные артерия и вены. На уровне переднебоковой поверхности тел IV—V поясничных позвонков хорошо видна полая вена. Для обнажения переднебоковой поверхности тел следует выделить, перевязать и пересечь поясничные сосуды в зоне поврежденного сегмента. При необходимости манипуляций на V позвонке необходимо перевязать венозную ветвь на уровне I крестцового позвонка, так как при попытке смещения подвздошной вены может произойти разрыв ствола вены с последующим обильным, трудно останавливаемым кровотечением.
Этот доступ был предложен В. Д. Чаклиным в 1931 г. для радикальной операции на телах позвонков по поводу спондилолистеза (рис. 1.25). Обнажив переднюю поверхность позвонков, долотом иссекают клин из Lv и крестца, захватывая тонкую костную пластинку нижней поверхности тела Lv, полностью диск и верхнюю поверхность крестца. Полученный дефект заполняют трансплантатом, взятым из болыпеберцовой кости.
Учитывая особенности расположения сосудов на уровне Lrv—SH, И. М. Митбрейт предложил правосторонний доступ для переднего спондилодеза. Преимуществом этого доступа является то, что нижняя полая вена в поясничном отделе смещена вправо и соединение общих подвздошных вен происходит не на середине тела Liv, a правее, тем самым становится более свободный подход к области Lv—Sn. Крестцовые вены расположены либо посередине диска, либо левее (рис. 1.26). Подвздошные сплетения расположены также влево от средней линии. Все это облегчает подход к телам Lrv—SH. ЭТИМ же доступом можно пользоваться при опухолевом, воспалительном поражении Lrv—S».
Возможен и чрезбрюшинный доступ к телам Lv—Sn по Мюллеру. Недостатками этого доступа являются контакт с кишечником, частое развитие в послеоперационном периоде динамической непроходимости, возможное развитие воспалительных, спаечных процессов. Этот доступ не нашел среди отечественных ортопедов широкого признания.
В ряде случаев происходит перелом нижнегрудных и поясничных позвонков на различных уровнях. Чаще наблюдается перелом Thix— Thxi в сочетании с переломом Lm—Lv. Для одномоментной манипуляции на грудных и поясничных позвонках используется чресплеврально-чрездиафрагмальный внебрюшинный доступ. Разрез выполняют по межреберью соответственно перелому грудного позвонка (обычно десятое межреберье). На уровне верхнего края ребра разрез мягких тканей направляется вниз параллельно крылу подвздошной кости до лона. Обнажив переднебоковую поверхность тел позвонков, можно манипулировать на различных отделах позвоночника от Thviii до Liv.
Опубликовал Константин Моканов
Источник
Техника заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника
а) Показания для заднего к поясничному отделу позвоночника:
— Необходимость вмешательства из заднего доступа (дискэктомия/ляминэктомия, задний спондилодез, задний межтеловой спондилодез).
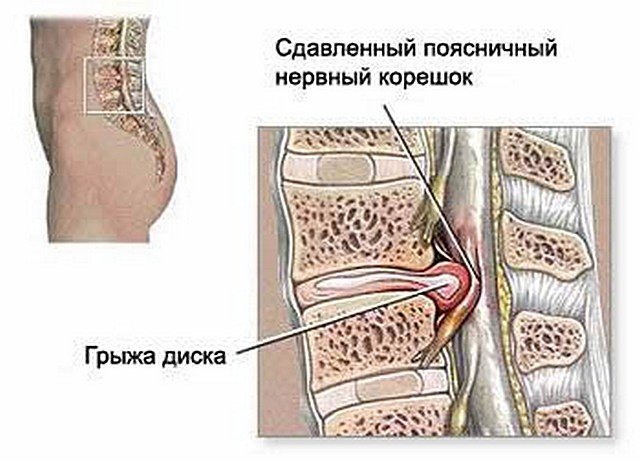
— Клинически значимая радикулопатия вследствие грыжи межпозвонкового диска (парамедианной и крайнебоковой) или стеноза позвоночного канала
— Нестабильность позвоночника как результат спондилолистеза, травмы или опухолевого поражения
б) Противопоказания:
— Активный инфекционный процесс в области заднего параветебрального костно-мышечного ложа или рядом с зоной предполагаемого вмешательства.
— Проведенная или планируемая лучевая терапия.
в) Положение пациента для заднего доступа к поясничному отделу позвоночника:
— Пациента укладывают в положение на животе, при этом можно использовать различные типы операционных столов и дополнительных опорных и фиксирующих приспособлений.
— Ключевыми моментами при укладке пациента являются оптимизация распределения нагрузки на те или иные участки тела, минимизация сдавления брюшной полости и обеспечение защиты глаз и мягких тканей лица.
— Хирург должен четко представлять последствия длительного нахождения пациента в одном положении. Следствиями этого могут явиться такие осложнения, как отек мягких тканей лица и шеи (в т.ч. отек слизистой дыхательных путей), повреждения кожных покровов и мышц (миозиты), о чем всегда следует помнить при выборе оптимального положения и укладке пациента.
— При декомпрессионных вмешательствах пациента укладывают в положение, близкое к коленно-локтевому, сгибание тазобедренных суставов при этом позволяет сгладить поясничный лордоз и «раскрыть» задние межпозвонковые промежутки поясничного отдела позвоночника.
— При выполнении заднего спондилодеза для восстановления поясничного лордоза тазобедренные и коленные суставы пациента, наоборот, разгибают.
— Брюшная стенка и наружные половые органы (у мужчин) не должны подвергаться какому бы то ни было давлению.
— Основной частью тела, подвергающейся давлению извне, является грудная клетка. После укладки пациента убедитесь в том, что передняя поверхность шеи не подвергается избыточному давлению, особенно это касается женщин с большим объемом молочных желез. Правильная укладка пациента позволит в свою очередь добиться оптимального расположения рук пациента, под которые также необходимо уложить мягкие подушки. В одной из публикаций авторы отмечали возможность развития клиники повреждения плечевого сплетения после длительного нахождения пациента в положении на животе.
— Отдельным моментом является правильная укладка голов ы пациента — она проводится совместно с анестезиологом. Не должны подвергаться избыточному и длительному давлению лоб, подбородок и нос пациента. Повреждения кожи лица вследствие длительного сдавления обычно постепенно заживают самостоятельно, тогда как некроз кончика носа может и не зажить без следа.
— Весьма досадным и очень неприятным осложнением может стать нарушение зрения вследствие сдавления глаз — подобного осложнения необходимо избегать любой ценой и о возможности его развития всегда необходимо помнить, особенно в случаях, когда ожидается высокая продолжительность вмешательства. Укладка пациента лицом вниз считается дополнительным фактором риска вмешательства, свидетельством чему является ряд публикаций в литературе.
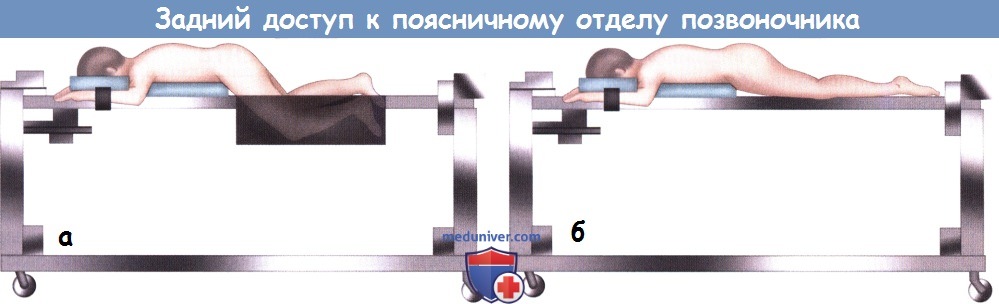
а — Укладка пациента на операционном столе Джексона для декомпрессионных вмешательств на поясничном отделе позвоночника:
ноги пациента согнуты в тазобедренных суставах и уложены в гамак, что позволяет сгладить лордоз поясничного отдела позвоночника.
б — Укладка пациента на операционном столе Джексона при заднем спондилодезе позвоночника:
ноги уложены на плоскую платформу в положении разгибания в тазобедренных суставах, что позволяет восстановить нормальный лордотический изгиб поясничного отдела позвоночника.
г) Техника заднего и заднегобокового доступа к поясничному отделу позвоночника:
— Общепринятая стандартная техника операции может быть подвержена модификациям в зависимости от предпочтений хирурга или тех или иных принятых в конкретном лечебном учреждении условий.
— При малоинвазивных вмешательствах возможно предоперационное планирование с использованием рентгенологического контроля непосредственно у операционного стола.
— В ходе такого планирования непосредственные участники операции еще раз уточняют ход предстоящего вмешательства, сторону и расположение доступа, а также знакомятся с результатами лучевых методов диагностики.
— Непосредственно перед разрезом не помешает инфильтрация подкожных тканей разведенным раствором эпинефрина. После рассечения кожи для диссекции и мобилизации подлежащих тканей, особенно богатой сосудами подкожной клетчатки, рекомендуется пользоваться электроножом.
— Мобилизация тканей должна быть достаточно тщательной и аккуратной, особое внимание при этом следует уделять гемостазу. Кровотечение из сосудов кожи и подлежащих тканей по ходу операции может привести к достаточно значимой кровопотере, а также значительно затруднить нормальную визуализацию тканей в зоне вмешательства.
— Следом за подкожной клетчаткой рассекается глубокий слой поверхностной фасции спины — фасция Скарпы, которая в последующем используется при ушивании операционной раны.
— Пояснично-грудная фасция может быть рассечена по ту или иную сторону от остистых отростков или по срединной линии, т.е. над надостистой связкой.
— По рассечении фасции от остистых отростков, пластинок и межсуставной части дуг позвонков поднадкостнично отделяются и мобилизуются паравертебральные мышцы.
— Если вмешательство выполняется исключительно с целью декомпрессии, основным костным ориентиром, позволяющим ограничить слишком избыточную мобилизацию мышц и резекцию задних элементов позвоночника, является межсуставная часть дуги.
— При заднем спондилодезе параветебральные мышцы мобилизуют шире — до поперечных отростков и межпоперечной мембраны.
— По завершении мобилизации тканей следующим важным этапом вмешательства является локализация требуемого уровня: за исключением L5-S1 сегмента, все остальные сегменты выглядят очень похожими друг на друга, если не одинаковыми совсем.
— Таким образом правильная маркировка интересующих сегментов является не менее важным, чем остальные, этапом операции.
— В качестве ориентиров используются остистые отростки, пластинки дуг и поперечные отростки позвонков, а также различные маркировочные инструменты.
— После выбора подходящего костного ориентира и адекватной его маркировки с помощью того или иного приспособления выполняется рентгенологический контроль, призванный подтвердить правильность выбранного уровня и зоны вмешательства.
— Большинство ошибок возникают как раз на этапе интерпретации рентгенологических изображений и соотношения графической информации с конкретными анатомическими ориентирами в ране.
— После того как необходимый уровень будет окончательно подтвержден, выполняется окончательная маркировка непосредственно в ране.
— В современной судебной практике нередко можно наблюдать случаи разбирательств по поводу вмешательств, выполненных не на том уровне. Однако подобных осложнений достаточно легко избежать, что всецело зависит от оперирующего хирурга.
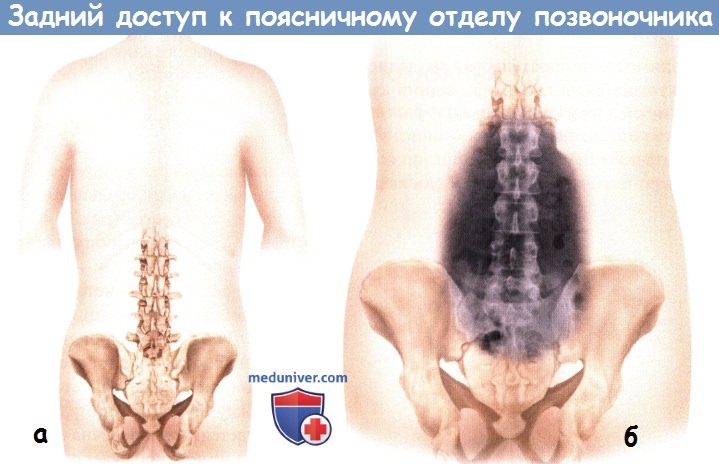
а — Схематичное расположение таза и позвоночника, вид со стороны спины.
б — Схематичное расположение таза и рентгенологическое изображение позвоночника.
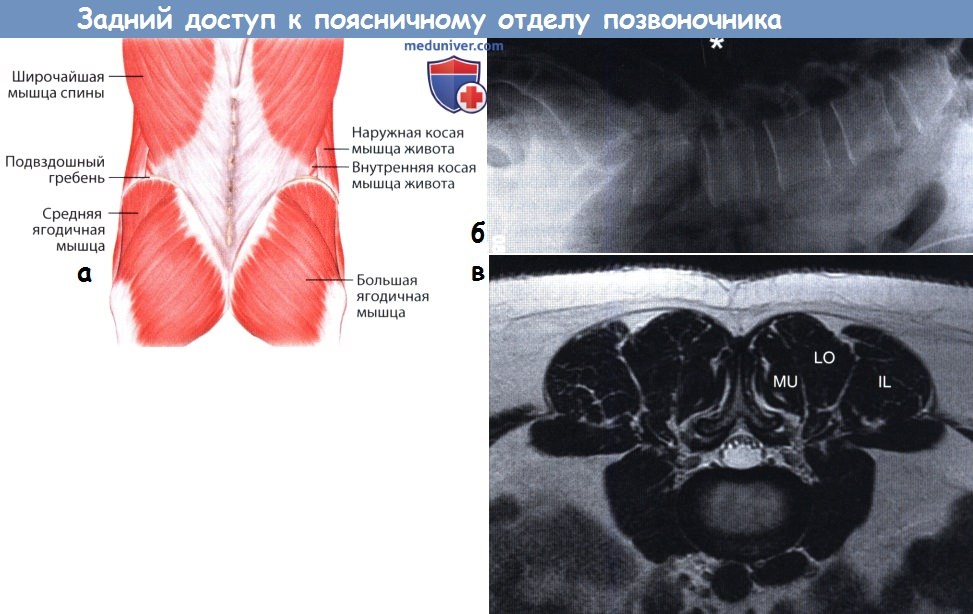
а — Рентгенограмма в боковой проекции с меткой (спинальная игла, отмечена звездочкой).
б — Поверхностные ориентиры на уровне поясничного отдела позвоночника.
в — Паравертебральные мышцы на МР-томограмме:
IL — подвздошно-реберная мышца, LO — длиннейшая мышца спины, MU — многораздельная мышца.
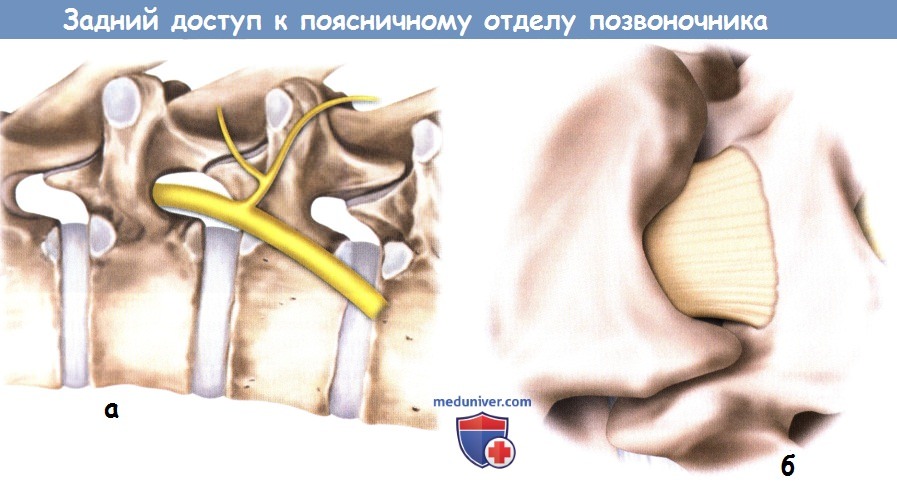
а — При взгляде на межпозвонковое отверстие сбоку видно,
что задняя ветвь спинномозгового нерва начинается от него непосредственно после выхода нерва из межпозвонкового отверстия.
б — Увеличенное изображение остистого отростка и пластинок дуг позвонков в том виде, как мы их видим в операционной ране.
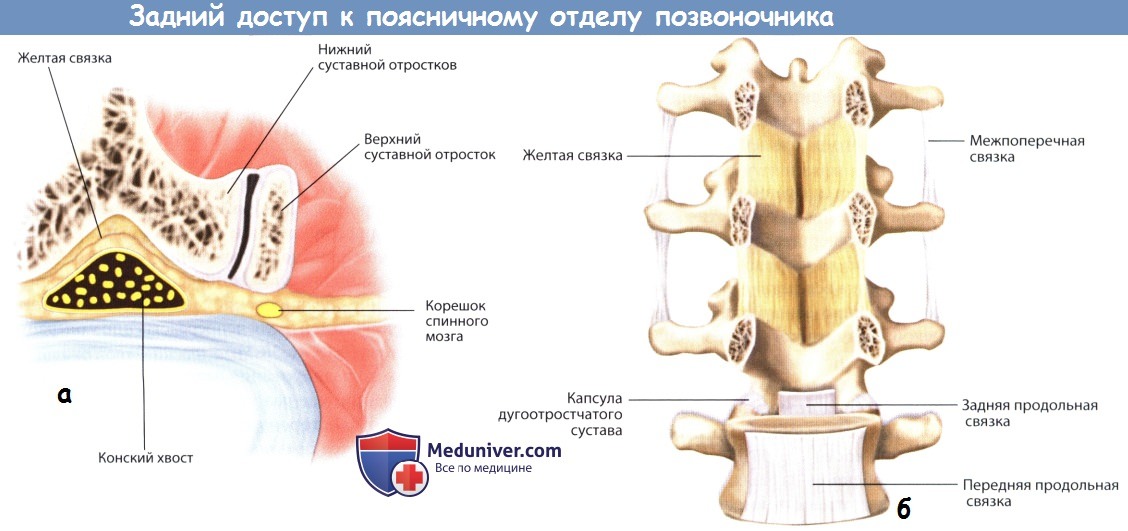
а — Капсула дугоотростчатого сустава и окружающие ее паравертебральные мышцы.
б — Межпоперечные связки на уровне поясничного отдела позвоночника.
д) Техника заднебокового доступа Вильце:
— Этот заднебоковой чрезмышечный доступ впервые предложен американским врачом Леоном Вильце (Leon Wiltse) в 1963 году.
— Наиболее распространенными показаниями к использованию данного доступа являются крайнебоковые грыжи дисков и необходимость декомпрессии корешков.
— Доступ проходит через интервал между длиннейшей и многораздельной мышцами.
— Он позволяет избежать релиза медиальных точек прикрепления паравертебральных мышц, надостистой и межостистых связок и в то же время обеспечивает достаточно адекватный доступ к заднебоковым и боковым отделам поясничного отдела позвоночника.
— Разрез кожи рекомендуется располагать на 2,5-3 см кнаружи от срединной линии.
— Пояснично-грудная фасция рассекается в продольном направлении в промежутке между описанными выше мышцами — этот промежуток легче пропальпировать, чем увидеть глазами.
— Паравертебральные мышцы тупо мобилизуются до дугоотростчатых суставов, которые в свою очередь ведут к основаниям поперечных отростков.
— На этом этапе можно установить ретракторы и маркировать требуемый уровень вмешательства, использовав в качестве ориентиров поперечный отросток или дугоотростчатый сустав.
— Для того, чтобы локализовать требуемый межпозвонковый диск, в качестве ориентира используют каудальный по отношению к нему поперечный отросток, например, при вмешательстве по поводу крайнебоковой грыжи диска L4-5 таким ориентиром будет поперечный отросток L5.
— Краниальней дугоотростчатого сустава находится межсуставная часть дуги позвонка.
— На этом этапе необходимо локализовать и мобилизовать заднюю ветвь спинномозгового нерва.
— Межпоперечную мембрану можно отделить от всех костных образований, к которым она прикрепляется.
— Ввиду близкого к зоне вмешательства расположения венозного сплетения ткани следует мобилизовать тупо и при необходимости пользоваться биполярным коагулятором.
— Наружные отделы дугоотростчатого сустава и межсуставной части дуги позвонка при необходимости расширения доступа медиально и входа в позвоночный канал могут быть резецированы.
— Крайнебоковые грыжи диска располагаются краниальней корня дуги нижележащего позвонка, декомпрессия их должна продолжаться максимально краниально по ходу соответствующего спинномозгового корешка, т.е. декомпрессия должна заключаться в полном удалении всех свободных фрагментов межпозвонкового диска и полном устранении какого бы то ни было сдавления корешка.
— В ходе декомпрессии следует работать достаточно аккуратно, чтобы не допустить повреждения дорзального позвоночного ганглия.
е) Вмешательство на передней колонне позвоночника. На уровне поясничного отдела позвоночника вмешательство на передней колонне позвоночника может быть показано при травмах, опухолевом поражении и при деформациях позвоночника. Tomita описал технику резекции тела позвонка полностью из заднего доступа. Основными этапами этого вмешательства являются резекция всех задних элементов позвонка, в т.ч. корней дуг, аккуратная мобилизация мягких тканей вдоль боковых поверхностей тела позвонка до тех пор, пока не будут освобождены все боковые и передняя покровные пластинки. Аналогичные приемы могут использоваться при вмешательствах по поводу травм и деформаций позвоночника.
В ходе операции обычно полностью резецируют все задние элементы позвонков за исключением корней дуг. Такая резекция должна обеспечивать хорошую мобилизацию и визуализацию как корешков спинного мозга, гак и межпозвонковых дисков выше и ниже тела позвонка, которое планируется резецировать. Ориентиром, позволяющим определить расположение и направление боковой покровной пластинки тела позвонка, является наружная стенка корня дуги позвонка, вдоль которой ткани мобилизуют и продолжают мобилизацию далее кпереди вдоль боковой поверхности тела позвонка.
Особое внимание следует уделить тщательному гемостазу, поскольку достаточно выраженное кровотечение при работе на позвоночнике редкостью не является и может в значительной степени осложнять работу. Резекция тела позвонка невозможна без адекватного освобождения его от окружающих тканей и смежных межпозвонковых дисков. Также для резекции, которая выполняется единым блоком или путем фрагментации тела позвонка, необходимо мобилизовать дуральный мешок и корешки спинного мозга. Техника последующей реконструкции позвоночника зависит от показаний, по которым выполнено вмешательство, и запросов конкретного пациента.
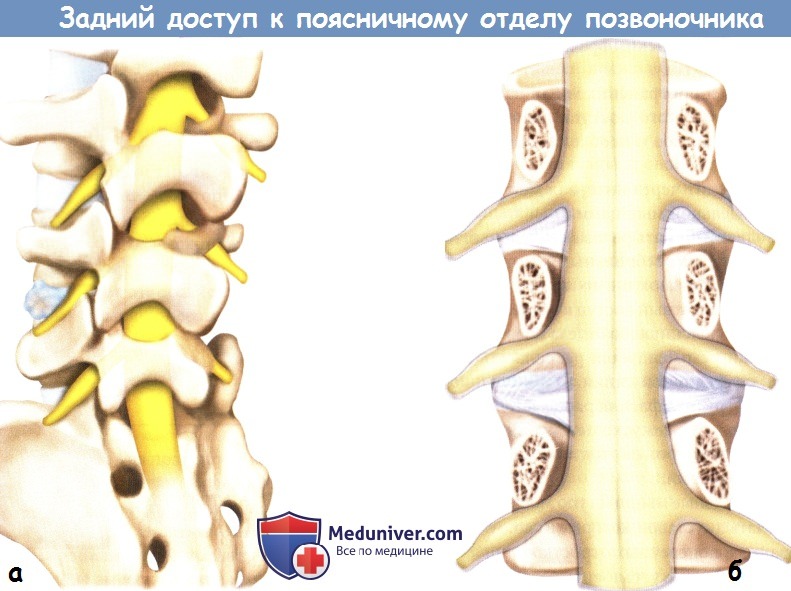
а — Внешний вид позвоночника сзади и сбоку: схематично показано расположение крайнебоковой грыжи межпозвонкового диска L4-5.
б — Схематичное изображение позвоночника после резекции задних элементов позвонков.
ж) Особенности операции на уровне L5-S1:
— Анатомия пояснично-крестцового перехода может отличаться некоторыми особенностями, к которым относят значительную высоту межпозвонкового пространства, нередко встречающиеся на этом уровне переходные позвонки или такие аномалии развития, как spina bifida occulta.
— Высокие межпозвонковые пространства чаще можно наблюдать у молодых пациентов, межпозвонковые диски которых пока еще хорошо гидратированы и отличаются значительной высотой.
— На уровне пояснично-крестцового перехода высок риск повреждения дурального мешка, что может привести к формированию длительно функционирующего ликворного свища.
— Переходные позвонки встречаются примерно у 36% людей, при этом 6% людей имеют шесть полноценных поясничных позвонков. Опасность здесь заключается в том, что это может привести к выбору неправильного уровня оперативного вмешательства.
— Поэтому во время операции в распоряжении всегда необходимо иметь предоперационные МР-томограммы и рентгенограммы, которые можно при необходимости сравнить с интраоперационными рентгенограммами, выполненными с метками на уровне предполагаемого вмешательства.
— Spina bifida встречается относительно нечасто, однако о возможности такой аномалии всегда следует помнить, поскольку ее наличие может стать причиной повреждения дурального мешка в ходе самой обычной стандартной и достаточно аккуратной мобилизации тканей.
з) Ушивание операционной раны:
— Ушивание операционной раны является не менее важным этапом операции, чем собственно основной этап, ради которого и было предпринято вмешательство.
— Задний доступ считается дополнительным риском послеоперационного периода.
— Длительное нахождение пациента в положении лежа на спине неизбежно приводит к мацерации краев операционной раны.
— Нижний край раны при вмешательствах на поясничном отделе позвоночника всегда будет располагаться достаточно близко к промежности, поэтому особую важность приобретает тщательная гигиена и туалет этой области.
— При ляминэктомии возможно не лишним будет дренирование субфасциального пространства.
— Четких доказательств того, что дренирование операционной раны улучшает ее заживление или способствует уменьшению риска формирования послеоперационных гематом, нет, однако интуиция подсказывает, что делать это все же необходимо.
— Поясничная фасция является первым механическим барьером, препятствующим проникновению жидкости из зоны вмешательства наружу и наоборот.
— Поэтому первостепенной задачей при ушивании раны является герметичное восстановление этой фасции. В первую очередь я ушиваю верхний и нижний края разреза фасции, что позволяет мне убедиться, что эти зоны закрыты достаточно герметично.
— После ушивания фасции операционная рана еще раз тщательно промывается.
— Далее, в ране идентифицируют фасцию Скарпы, которая обычно выглядит как достаточно тонкий, но четко отграниченный от других слой, который можно ушить также, как и любую другую фасцию. Ушивание ее создает дополнительный механический барьер, пусть это и отнимет еще некоторое время.
— Наконец, завершающим этапом операции является ушивание кожи и закрытие операционной раны повязкой.
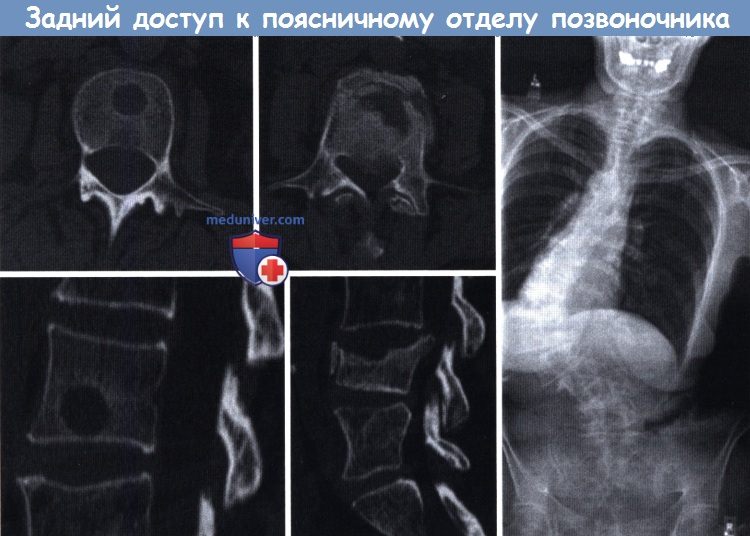
Клинические примеры опухоли, травмы и деформации позвоночника.
— Также рекомендуем «Осложнения заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника»
— Посетите весь раздел посвященной «Нейрохирургии.»
Оглавление темы «Оперативные доступы к поясничному отделу позвоночника.»:
- Хирургическая анатомия переднего забрюшинного доступа к поясничному отделу позвоночника
- Показания переднего забрюшинного доступа к поясничному отделу позвоночника
- Варианты и техника переднего забрюшинного доступа к поясничному отделу позвоночника
- Хирургическая анатомия заднего и заднебокового доступа к поясничному отделу позвоночника
- Техника заднего и заднебокового доступа (Вильце) к поясничному отделу позвоночника
Источник