Спондилограмма поясничного отдела что это такое
Спондилография или рентгенография – метод исследования состояния костных структур скелета и диагностирования заболеваний опорно-двигательного аппарата. Позволяет собрать данные о состоянии тел позвонков, межпозвоночных дисков, спинномозгового канала, отве

Как правило, делаются рентгенографические снимки фрагмента позвоночника (около 4-7 тел) в перпендикулярных проекциях: передней, задней, боковой.
Исследованию подвергаются контуры и структура позвонков, позвоночные дуги, остистые и поперечные отростки, суставы, межпозвоночные диски, просвет и стенки спинномозгового канала. Особое внимание уделяется дорсальным поверхностям тел позвонков, патологическим изменениям и новообразованиям в позвоночном канале и паравертебральных тканях, разросшимся остеофитам и расщепленным дужкам.
В некоторых случаях анализ спондилограмм может быть затруднен в виду сложности строения анатомических структур и наслоения на изображении одних органов на другие. Дополнительную информацию о патологиях получают при выполнении функциональных рентгенограмм в боковых или три четверти проекциях при максимальном сгибании, разгибании или ротации позвоночного столба. Это позволяет определить биомеханические возможности скелета и его отдельных сегментов.
При каких заболеваниях назначают спондилографию?
Спондилографию применяют для выявления следующих патологий позвоночника, диагностики и лечения заболеваний опорно-двигательного аппарата:
- остеохондрозная болезнь (лечение протрузии межпозвонковых дисков и грыжевых образований);
- лечение искривлений позвоночника, нарушений осанки (сколиоза, кифоза, лордоза);
- аномалии развития позвонков или хрящей;
- диагностика нестабильности позвонков (лечение спондилолистеза, ретролистеза), дооперационный и реабилитационный контроль;
- травматические поражения позвоночника, выявление и наблюдение последствий травм;
- гемангиома позвоночника и ее лечение;
- диагностика патологий межпозвонковых суставов и связочного аппарата, лечение спондилоартроза позвоночника;
- выявления опухолей спинного мозга и распространения метастаз;
- лечение стеноза позвоночного канала (стойкое сужение просвета и сдавливание спинного мозга);
Проведение процедуры
Спондилография не требует никакой предварительной подготовки к процедуре. Необходимо только направление лечащего врача (вертебролога, остеопата, ортопеда), где будет четко указано, какой сегмент позвоночника исследуется и в каких проекциях необходимо выполнить снимки.
Спондилографию проводят в специализированном кабинете лаборант или врач-рентгенолог. Пациента попросят снять одежду (нижнее белье можно будет оставить, если на нем нет металлических застежек), часы, украшения. На момент проведения процедуры выдадут одноразовый медицинский халат.
Больному помогут лечь на лабораторный стол и принять необходимое положение (лежа на спине или боку, на животе или в пол оборота). Для нейтрализации излучения область репродуктивных органов прикрывают специальными свинцовыми пластинами.
После выполнения прямых снимков пациента могут попросить наклониться вперед, насколько это возможно, и замереть в таком состоянии для следующего кадра. При исследовании шейных позвонков может появиться необходимость открыть рот, чтобы исключить наложение изображений затылочной и нижнечелюстной костей на позвоночник.
Противопоказанием к проведению процедуры является беременность и общее тяжелое состояние больного, при котором невозможно исследование, хронические болезни в острой форме.
Источник
Спондилоартроз поясничного отдела позвоночника — это заболевание, при котором происходит деформация тел позвонков и образование по их краям костных разрастаний различных размеров, чаще всего на уровнях T9-10 и L3. Такие костные разрастания (остеофиты) располагаются преимущественно на передних, боковых и реже на задних краях тел позвонков, со временем могут стать причиной сдавления одного или нескольких нервных корешков.
Спондилоартроз поясничного отдела позвоночника
Выполнение большинства бытовых и рабочих манипуляций сопровождается высокой амплитудой движений в этом отделе позвоночника. Ранний деформирующий вид болезни (в возрасте до 30 лет) часто связан с интенсивными и продолжительными физическими нагрузками, хронической перегруженностью, износом позвоночного двигательного сегмента, травмой хрящевых элементов позвонков данного отдела позвоночника. При некоторых патологиях позвоночника (сколиоз, кифоз) или привычке сохранять неправильное положение тела данное медицинское состояние может развиться и у детей.
Развитие заболевания постепенное. Проявляясь обычно в зрелом возрасте, спондилоартроз поясничного отдела позвоночника является результатом нарушения обмена веществ. Часто процесс приобретает распространенный характер, охватывая и другие отделы позвоночника.
Среди факторов, повышающих вероятность развития заболевания, можно выделить:
- травмы (предшествующие переломы, вывихи, повреждения связок и структур, окружающих суставы);
- профессиональные перегрузки;
- операции на позвоночнике;
- избыточный вес, низкая физическая активность;
- тяжелые остеоартриты;
- остеопороз (вызывает небольшие трещины костей).
Вместе и одновременно с недугом развивается и спондилез, при котором разрушается хрящ межпозвоночного диска. Деформирующий спондилез характеризуется ростом костных выступов и крючков вокруг дегенеративно измененного межпозвоночного диска. Со временем такие изменения могут привести к стенозу позвоночного канала; когда канал становится узким, происходит сдавление спинного мозга, вызывающее разнообразные неврологические нарушения (парестезии, параличи ног).
Симптомы
При данной болезни наблюдаются такие симптомы:
- боли в спине, пояснице, редко с отдачей в бедро;
- боли, интенсивность которых снижается после прекращения нагрузки или после отдыха;
- ригидность мышц — мышцы в данной области могут быть напряженными и болезненными;
- ограничение подвижности позвоночника;
Мышечная слабость является одним из основных симптомов данного недуга
На начальном этапе болезнь чаще всего протекает бессимптомно. До 30% пациентов с рентгенологическими признаками этого заболевания не испытывают болевых симптомов. Боль из-за поражения фасеточных суставов позвоночника, как правило, усиливается во время ходьбы и стояния, при прогрессировании процесса могут возникнуть трудности с ходьбой. Пациенты могут жаловаться на боль, тяжесть и скованность в спине по утрам, которые исчезают после разминки.
Такие боли имеют умеренный характер, но у некоторых пациентов из-за их состояния может развиться люмбалгия — хроническая, продолжительная боль в поясничной области, вызванная раздражением нервов, нервных корешков.
Спондилоартоз поясничного отдела редко бывает независимым заболеванием, которое приводит к сильным болевым ощущениям в спине, когда человек не в состоянии двигаться. При присоединении серьезных неврологических нарушений его нужно рассматривать комплексно с другими патологиями. Боли в пояснице, ягодицах, задней поверхности бедра, нарушение чувствительности в ногах свидетельствуют об остеохондрозе. Если сдавлен нерв (деформированные позвонки сдавливают нервы, проходящие через них), наблюдаются онемение, покалывания, жжение в конечности.
Тяжелые неврологические расстройства, устойчивый болевой синдром, длительная временная нетрудоспособность, инвалидность могут быть результатом развития осложнений, вызванных данной патологией и сопутствующими заболеваниями, в случае несвоевременного обращения за врачебной помощью.
Диагностика
Постановка диагноза несложна. Характерные жалобы пациента на выраженность болевых ощущений и скованность, результаты физикального осмотра подвижности позвоночника, пальпаторного исследования пояснично-крестцовой области позволяют заподозрить, что это и развивается недуг. Большое значение в диагностике имеют такие методы обследования:
- рентгенологическое исследование;
- для определения воспаленных суставов — радиоизотопное сканирование позвоночника;
- компьютерная томография;
- магнитно-резонансная томография (МРТ).
Наибольшую диагностическую ценность имеет МРТ, позволяющая визуализировать межпозвонковые суставы, позвонки, межпозвоночные диски, нервы, связки, диагностировать ущемление нерва, при наличии установить стадию грыжеобразования. Эти же методы используются для выявления осложнений. При развитии мышечной слабости и нарушениях чувствительности применяют электромиографию и тест на скорость нервной проводимости.
Лечение
Стандартное лечение длится от 1 до 3 недель и состоит из таких вариантов:
- лекарственная терапия (анальгетики, миорелаксанты, нестероидные противовоспалительные препараты (НПВП), стероидные гормоны);
- терапевтическая блокада — инъекция препаратов (кортикостероидов и местных анестетиков) в суставы позвоночника для облегчения боли и снятия отеков;
- лечебный массаж;
- физиотерапия (напр., коротковолновая диатермия для расслабления мышц и облегчения боли);
- вытяжение позвоночника (наиболее эффективная форма лечения, когда боль в спине вызвана ущемлением нерва);
- лечебная гимнастика, плавание (назначается после проведения лекарственной терапии);
- отдых;
- оперативное вмешательство.
Желательно провести несколько курсов лечения, даже если у пациента отсутствуют обострения состояния. Это снижает риск рецидива острой боли и необходимости лечения на многие годы.
Основой устранения болевых симптомов является применение НПВП, оказывающих обезболивающее, противовоспалительное, жаропонижающее действие (аспирин, кеторолак, напроксен, набуметон, ибупрофен). Мануальная терапия, которая может быть целесообразной для некоторых пациентов, особенно в первые месяцы появления болей, в данном случае имеет противопоказания (костные разрастания на поверхностях тел позвонков, нестабильность нескольких сегментов, воспалительные, ревматоидные артриты).
Хирургическая операция, во время которой удаляются остеофиты, показана только в качестве последнего варианта лечения, в случае развития осложнений, при отсутствии положительной динамики от консервативных методов лечения.
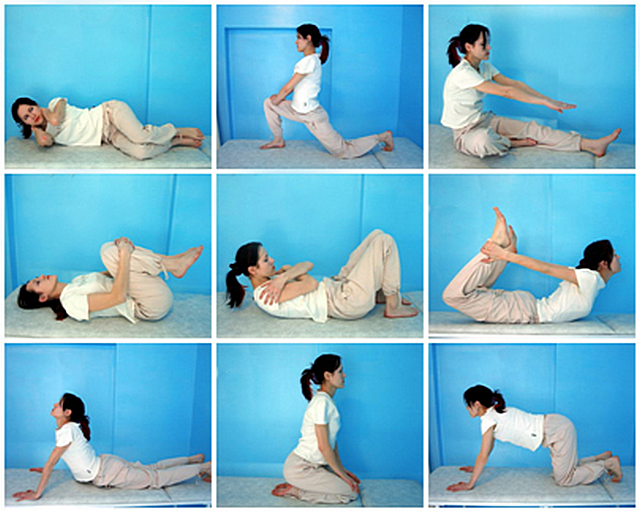
Наиболее распространенной рекомендацией для пациентов является гимнастика, которая поможет увеличить силу и эластичность мышц, поддерживающих позвоночник, уменьшит скованность в спине и облегчит боль. Установлено, что это наиболее эффективная и успокаивающая процедура. Рекомендуемая длительность занятий — 15 минут ежедневно. Полезно выполнять физические упражнения для растягивания мышц спины и позвоночника, для эластичности позвоночника, укрепления мышц живота, разгибателей спины.
В период восстановления выполняют изометрические упражнения
Статические упражнения на сокращение конкретной мышцы или группы мышц также помогают сохранить мышечную силу.
Пациентам, у которых развитие спондилоартроза поясничного отдела связано с нарушениями обмена веществ, назначают диету с исключением красного мяса, белого картофеля, кофе, острых, соленых, горячих, жирных продуктов, поскольку они увеличивают кислотную нагрузку на организм. Рекомендуют включать в рацион фрукты и овощи, богатые витаминами А и С, продукты, содержащие высокое количество кальция (молоко, миндаль, сою), омега-3 и витамина Е (масличные культуры, рыба, орехи).
Течение болезни динамическое и прогрессирующее. Но в большинстве случаев даже несколько недель терапии позволяют уменьшить проявления симптомов, приостановить или замедлить ее развитие.
✅ Читайте также: Артроз коленного сустава (гонартроз)
???? Оцените статью ???????????? и Поделитесь с друзьями ✅
❤️ Подписывайтесь на канал ✍️ Спасибо за уделённое время! ❤️
???? Информация предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со специалистом.
Сайт канала ВашОрганизм.ру
Источник
Диагностика
Рентгенография позвоночника — спондилография — дает диагностические сведения о состоянии позвонков, межпозвонковых дисков, а также о костных каналах, образованных ими: позвоночный канал, канал для позвоночной артерии, отверстия для корешков спинного мозга. Стенки позвоночного канала образованы: передняя — задними поверхностями тел позвонков и дисков, боковые — межпозвонковыми суставами, задняя — корнями дуг. Стенки отверстий для корешков спинномозговых нервов составляют: спереди тела позвонков и диски межпозвонковых хрящей, сзади и латерально — суставные отростки. Позвоночная артерия в шейном отделе позвоночника проходит через отверстия в поперечных отростках позвонков. В промежутках, где артерия располагается вне отверстий, она находится в тесных соотношениях: с медиальной стороны — с унко-вертебральными сочленениями, кзади — с межпозвонковыми суставами шейных позвонков. Изменение костного и связочного аппарата позвоночника и ряд аномалий могут приводить к травматизации образований, расположенных в этих костных каналах.
Рентгенографическое исследование каждого из отделов позвоночника проводится на снимках, сделанных в определенной проекции. Состояние тел позвонков определяют по фасным и боковым снимкам; обзор дисков производят в основном по боковым кадрам. При необходимости дополнительно делают снимки при максимальном сгибании и разгибании позвоночника. О суставных отростках и унко-вертебральных сочленениях судят по спондилограммам, произведенным в передне-задней проекции и в косых положениях (снимки при повороте в ¾).
В позвоночнике взрослого человека в норме насчитывается 34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 5 копчиковых). Из них 24 подвижных (свободные позвонки) соединены 23 межпозвонковыми дисками; диск отсутствует между CI и СII. Высота тел свободных позвонков у взрослого человека равномерно нарастает сверху вниз. Тела позвонков являются губчатой костью прямоугольной формы; как аномалия развития встречаются позвонки клиновидной формы. Верхние и нижние поверхности тел позвонков образованы тонкой костной пластинкой, к которой непосредственно прикреплен гиалиновый хрящ межпозвонковых дисков. В норме на рентгенограмме эти пластинки выглядят как одноконтурная линия шириной около 1 мм. Снижение высоты тел позвонков и межпозвонкового диска может являться признаком либо патологического состояния, либо порока развития. В норме позвоночник имеет S-образную форму из-за физиологических изгибов. В шейном и поясничном отделах имеется изгиб вперед — лордоз; самой выдающейся точкой являются позвонки CIII—CIV и LIV. В грудном отделе позвоночник изогнут кзади — кифоз; наибольшая дуга этого изгиба соответствует DIV. Нарушение физиологических изгибов имеет диагностическое значение. При рентгенографическом исследовании позвоночника для правильной оценки выявленных отклонений от нормы учитывают изменения формы и числа позвонков, высоты межпозвонковых дисков, состояния физиологических изгибов. Необходимо знать о существовании аномалий развития этого отдела костной системы человека.
Приводим наиболее часто встречающиеся аномалии.
Spina bifida—неполное костное заращение дужек позвонков. Может наблюдаться на любом уровне позвоночника, но чаще имеется в переходных отделах: шейно-грудном, пояснично-грудном, пояснично-крестцовом; в последнем незаращение встречается чаще, чем в остальных отделах. Spina bifida называют еще скрытыми расщеплениями, так как в действительности на этом уровне имеются хрящевые фрагменты. Их рентгенологическая находка имеет клиническое значение только в смысле определения дизрафических нарушений. Spina bifida vera — полный открытый дефект в дужке — явление редкое. Обычно определяется без рентгенографии. Уже при осмотре выявляется мягкотканное выпячивание в области дужки позвонка (как правило, в пояснично-крестцовом отделе) с наличием локального гипертрихоза. Этой аномалии сопутствует порок развития и невральной трубки. При этом через дефект в дужке могут пролабировать: только оболочки спинного мозга — meningocele, оболочки и корешок — meningoradiculocele, оболочки и элементы спинного мозга — myelomeningocele. Полное расщепление дужек многих позвонков называется задним рахишизом.
Передний рахишиз — полное расщепление не только дужек, но и тел позвонков — редкое уродство; дети с этим пороком развития нежизнеспособны.
На рентгенограмме в прямой проекции spina bifida любого вида выявляется как костный дефект в дужке позвонка в виде просветления большей или меньшей протяженности.
Переходные люмбо-сакральные позвонки — уподобление I крестцового V поясничному (так называемая люмбализация) или V поясничного I крестцовому позвонку (так называемая сакрализация). При этом происходит либо освобождение (при люмбализации), либо ассимиляция (при сакрализации) поперечных отростков соответствующих тел позвонков. Этот процесс может быть двусторонним (симметричный) или односторонним (асимметричный). В последнем случае эта аномалия приводит к сверхподвижности соответствующего позвонка и может явиться этиологическим фактором остеохондроза.
Блокирование, слияние позвонков полное или частичное. При полном — межпозвонковый диск отсутствует, но сохраняется структурная самостоятельность каждого позвонка; позвонки отделяются друг от друга замыкательной пластинкой. При частичном блокировании сохраняется недоразвитый гипоплазированный межпозвонковый диск, на рентгенограмме высота его и протяженность резко уменьшены. Слиянию чаще подвергаются грудные, реже шейные и совсем редко поясничные позвонки. В шейном отделе обычно сливаются СII и СIII. В блоке может находиться недоразвитый клиновидный позвонок. Блок смежных позвонков клинически некоторое время остается латентным. Однако со временем наличие его ведет к увеличению функциональной нагрузки на выше- и нижележащие позвонки, что может привести к развитию остеохондроза. Блокирование в шейном и верхнегрудном отделах нескольких позвонков (4—6): слияние их тел, остистых отростков и дужек, нередко в сочетании со spina bifida и наличием шейных ребер, носит название синдрома Клиппеля—Фейля. Клинические признаки: короткая шея, низкая граница волосистой части, ограниченная подвижность головы. Равномерное уменьшение размера позвонка — микроспондилия; соответствующий диск может сохранить свои размеры или быть уменьшенным — гипоплазия диска. Добавочные недоразвитые позвонки — клиновидный полупозвонок или бабочковидный — меняют S-образную форму изгиба позвоночника, часто приводят к выпрямлению физиологического лордоза. Увеличение его возникает при спондилолистезе — соскальзывание одного позвонка по отношению к другому. Истинный спондилолистез может возникнуть при ряде аномалий:
- спондилолизе — наличии хрящевой щели в дужке позвонка между суставными отростками;
- удлинении межсуставных частей дужек;
- гипоплазии суставных отростков.
Спондилолистез приводит к сужению спинномозгового канала, а также канала для позвоночной артерии и является причиной, приводящей к травматизации спинного мозга, спинномозговых корешков и позвоночной артерии. Травматизация близлежащих образований происходит также при другом виде аномалии — шейных ребрах: наличии рудиментарного ребра с одной или двух сторон. Обычно шейные ребра отходят от CVII, очень редко – от CVI и СV. Шейные ребра чаще невелики, редко достигают уровня I ребра и ключицы. Они могут травмировать плечевые сплетения и подключичную артерию.
Удлинение поперечных отростков — в норме поперечные отростки Сvii имеют длину, одинаковую с поперечными отростками DI. Большая длина поперечных отростков CVII в патогенетическом значении расценивается как шейное ребро. Одним из наиболее распространенных патологических состояний позвоночника, ведущих к возникновению неврологической симптоматики, является дегенеративно-дистрофическое поражение позвоночника. В основе этого заболевания первично лежит патология межпозвонкового диска (остеохондроз); в дальнейшем в патологический процесс вовлекаются остальные элементы — тела позвонков и связки (спондилоз) и суставы (артроз). Желатинозное ядро в процессе дегенеративного изменения теряет влагу и растрескивается. Это ведет к потере основного его качества — тургора. В связи с этим тела позвонков сближаются, желатинозное ядро выдавливается кнаружи; под влиянием этого вначале волокна фиброзного кольца трескаются, а затем преобразуются в костную ткань. В результате удлиняются края противолежащих позвонков. Эти разрастания располагаются перпендикулярно продольной оси позвоночника по передней или задней его поверхности и носят название остеофитов. Рентгенографически они имеют клиновидную форму. Дегенеративному изменению подвергаются и гиалиновые пластинки диска; в них также появляются трещины. В эти разрывы в тела позвонка внедряется вещество диска в виде узелков (интраспонгиозные грыжи Шморля).
Выпячивание диска при его дегенерации кнаружи вызывает травматизацию передней продольной связки, что влечет ее оссификацию. Обызвествление продольной связки рентгенологически определяется также в виде остеофита, однако остеофиты при спондилозе не являются, как при остеохондрозе, продолжением плоскости тела позвонка, а отходят от тела выше и ниже краев замыкательных пластинок, отступя от диска, как бы охватывая его, — это соответствует топографическому расположению передней продольной связки. При спондилозе иногда можно обнаружить изолированный участок обызвествления продольной связки, не связанной с телом позвонка, а находящийся кнаружи от диска. При образовании крупных остеофитов они могут соприкасаться друг с другом и между ними могут возникнуть новые остеофиты — неартроз. Полная оссификация всей передней продольной связки в области одного или нескольких сегментов получила название фиксирующего лигаментоза, или болезни Форестье. Выявление остеофитов при спондилозе говорит лишь о поражении диска и его рентгенографическом отображении. Введение в диск контрастного вещества — дискография — позволяет диагностировать эту патологию диска и судить о степени поражения. Пролапсы диска кзади в спинномозговой канал позволяет обнаружить миелография по дефекту наполнения. Снижение высоты межпозвонкового диска при остеохондрозе нарушает соотношение в межпозвонковых суставах, что способствует развитию в них дегенеративно-дистрофических процессов. Эти изменения в суставах позвоночника — спондилоартроз — патоморфологически не отличаются от подобного процесса в диске: в хрящах сустава появляются трещины, в отдельных участках хрящевая ткань проникает в субхондрально расположенную кость; под влиянием постоянной травматизации возникают костные краевые разрастания. Рентгенографически эта патология дает сужение суставной щели, неровность суставных поверхностей, разрастания на суставных отростках в виде остеофитов, которые изменяют форму суставных отростков. Особое клиническое значение в силу топографических взаимоотношений имеет рентгенографическое выявление остеофитов в унко-вертебральных сочленениях шейных позвонков. Более детальные данные о направлении роста остеофитов можно получить путем томографического исследования. Следует помнить, что клиническое проявление дегенеративно-дистрофического поражения позвоночника зависит не только от непосредственной травматизации остеофитом. Неврологические симптомы бывают обусловлены не только механическим раздражением нервных образований, но и циркуляторными расстройствами. Таким образом, термин «остеохондроз» включает представление о распространенном дегенеративно-дистрофическом изменении многих компонентов позвоночника: межпозвонкового диска, тела позвонка, связочного аппарата, суставов позвонков. Этот процесс чаще поражает все образования в равной степени, однако наблюдаются случаи преимущественной выраженности процесса либо в связках, либо в суставах, но чаще в диске. Поэтому в ряде случаев рентгенографически можно видеть изолированные изменения только связок или только диска, а иногда на фоне средней выраженности изменений в диске наблюдать грубые изменения в межпозвонковых суставах.
Болезнь Бехтерева (анкилозирующий спондилоартрит). Начинается заболевание с костного анкилоза межпозвонковых суставов, в дальнейшем окостеневают передняя продольная и боковые связки. Позвоночник принимает чрезвычайно характерный вид, напоминая бамбуковую палку. Самым ранним рентгенологическим симптомом является анкилозирующий процесс в крестцово-подвздошном сочленении.
Опухоли спинного мозга. Важным рентгенографическим признаком при экстрамедуллярных опухолях является деформация корней дужек позвонков с латеральной стороны — уплощение «элипса», характеризующего на передне-задних снимках основание дужки, или ампутация одной из вершин его. Форма корней дужек в разных отделах позвоночника различная: в шейном она скорее треугольна, в грудном — удлиненная, в поясничном — округлая. Может наблюдаться вдавление на боковой поверхности тела позвонка, а также расширение межпозвонкового отверстия. Эти рентгенографические симптомы встречаются главным образом при невриномах. При интрамедуллярных опухолях спондилография может обнаружить истончение и уплощение корня дужки изнутри; увеличение расстояния между ними (симптом Эльсберга—Дайка), что свидетельствует об увеличении позвоночного канала в поперечнике; экскавацию на задней поверхности тел позвонков — при увеличении передне-заднего размера позвоночного канала.
Для диагностики опухолей спинного мозга применяются специальные методики исследования, основанные на искусственном контрастировании подпаутинного пространства спинного мозга: воздухом (пневмомиелография), йодсодержащими веществами (миелография) и изотопами (изотопная миелография). Последняя дает диагностические результаты только при наличии блока ликворных путей. Пневмомиелография производится путем обычной пункции на уровне II — III поясничного позвонка; выпускают 10—15 мл ликвора и вводят 60—80 см3 воздуха. При миелографии вводят от 6 до 20 мл майодила (пантопака).
При экстрамедуллярных опухолях майодил останавливается на уровне опухоли в виде характерной «шапки», вогнутая поверхность которой обращена в сторону опухоли; полоса воздуха на уровне компрессии прерывается. При интрамедуллярных опухолях воздух и майодил на уровне опухоли отдавливаются кнаружи в виде двух параллельно суживающихся тяжей. Капельное расположение воздуха или майодила характерно для спаечного процесса между оболочками и веществом спинного мозга.
Источник