Выпирает косточка на позвоночнике в поясничном отделе

Через кожный покров на спине прощупываются остистые отростки – структурные части позвонков, но не сами тела. Последние располагаются намного глубже. Если наблюдается изменение правильной оси позвоночника и позвонки неестественно выпирают наружу, речь может идти о ротационном подвывихе или других не менее серьезных патологиях.
Этиология симптома
У детей позвонки выпирают в период интенсивного роста
Выпирание позвоночника высоко в шее, посередине или в поясничной области возникает по физиологическим или патологическим причинам. У детей (новорожденных и старшего возраста) и у взрослых источники могут отличаться.
У детей
Когда выпирает позвонок на спине у ребенка, это естественное явление, которое не требует специфической терапии. Верхние или нижние тела позвоночника выступают во время интенсивного роста и развития костной системы, когда мышечно-связочный аппарат не успевает за темпом роста позвонков.
Если у ребенка на позвоночнике выпирает косточка, но он уже перешел тот возраст, когда происходит интенсивное становление костно-мышечной системы, причиной выступает нарушение осанки, например, сколиоз. Подобные состояния важно устранить в раннем возрасте, иначе повышается риск присоединения других заболеваний опорно-двигательного аппарата.
Реже у младенца или грудного ребенка до года прощупывается не косточка, а злокачественное новообразование, например, остеобластома, остеосаркома и др.

При сколиозе у детей выпирают определенные участки позвоночника, что требует срочного лечения
Иная группа причин – акушерские ошибки, которые привели к родовой травме позвоночника. Клинические проявления таких патологий можно заметить, начиная со 2 года жизни, после окончания формирования осанки. Симптом проявляется, когда ребенок наклоняется, делает движения спиной.
Также к источникам выпирания позвоночного столба относят недостаточное содержание в организме витамина В, что в большинстве случаев приводит к развитию рахита. Провоцирующий фактор – раннее пересаживание ребенка на ягодицы, постановка на ноги, неправильный уход за грудничком.
Среди врожденных причин выпирания поясничного или другого позвонка:
- недоразвитие остистых отростков;
- удлиненная передняя и задняя связки позвоночника;
- неполное развитие фасеточных и унковертебральных суставов.
Повышается риск развития нарушений осанки при бесконтрольном использовании слинга, подвесного кенгуру, ходунков. Неправильное питание – еще один провоцирующий фактор, если в рационе ребенка не хватает продуктов с белком и кальцием в составе. Немаловажное значение имеет наследственная предрасположенность.
У взрослых
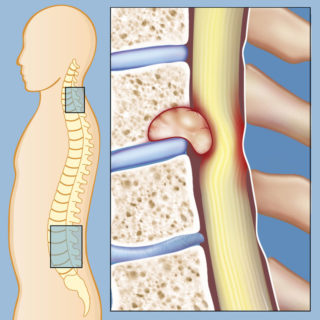
Отек позвоночника при воспалении или грыже может давать выпячивание
Торчать позвоночник на спине у взрослого может по следующим причинам:
- Ведение малоподвижного образа жизни, на фоне чего при резком движении можно получить растяжение продольных связок позвоночника. В таком случае бугор – это не кость, а отек.
- Развитие заболеваний столба и межпозвонковых дисков: остеохондроза, протрузии, расширения суставной капсулы, спондилеза, спондилоартроза, спондилолистеза, болезни Бехтерева и др.
- Выход позвонка из своего естественного места локализации, смещение, например, при резком движении или неудачном падении. Кроме шишки возникает сильная боль, отек, гиперемия тканей поверх травмированного места.
- Компрессионный или оскольчатый перелом, при котором выпирает разрушенная часть позвоночника.
- Нарушения осанки, которые дополняются формированием костных наростов – остеофитов.
- Искривление и деформация костей таза, синдром «короткой ноги».
Выпирает позвонок на пояснице или в другом отделе при воспалительном капсулярном отеке. Не исключено формирование опухолевидного (доброкачественного или злокачественного) новообразования, гемангиомы. Шишка может возникать при вывихе или частичном подвывихе позвонка.
Сопутствующие симптомы
Первый признак патологии — это боль в каком-либо отделе позвоночника
Если выпирает 1 позвонок или несколько сзади в районе поясницы или другом отделе, это – не единственный симптом, который может присутствовать у взрослого или ребенка. Например, смещение тела происходит со сдавливанием нервных отростков спинного мозга, что вызывает сильную боль, которая отдает в другие отделы: лопатку, руку и т.д.
Болевой синдром при различных заболеваниях имеет отличительный характер, что зависит от точного места локализации патологического процесса. При развитии болезни в грудной области возникает опоясывающая боль. Если патология протекает в шее, дискомфорт иррадиирует в руки, предплечье, в пояснице – в нижние конечности.
При защемлении нервных отростков, крупных артерий и сосудов нарушается поступление крови в головной мозг, что вызывает головные боли, головокружение, нарушение слуховой и зрительной функции.
Диагностика причины
Если больно делать наклоны, сидеть и ходить, стоит пройти комплексную диагностику. В первую очередь проводится осмотр спинного отдела (визуальный и мануальный). При наличии шишки, которая обусловлена выпиранием позвонка, ее пальпируют, выявляя болезненность, уровень подвижности, спаянность с окружающими тканями.
Важное диагностическое мероприятие – метод «звонка». По области с выпирающим позвонком врач слегка постукивает, обращая внимание на некоторые факторы. Это позволяет выявить смещение позвоночного тела. Признаки патологии:
- симптом Ласега: во время постукивания пациент выпрямляет ногу вверх за счет ощущения боли в бедренной области;
- симптом Дежерина: возникает болевая симптоматика в области смещения, которая проявляется во время чихания и кашля;
- симптом Бехтерева: дискомфорт возникает при пальпации, движении.
Для подтверждения диагноза проводят компьютерную и магнитно-резонансную томографию, рентгенологический анализ. При наличии опухолевидного новообразования после удаления назначают биопсию биологического материала для определения природы (злокачественной или доброкачественной).
Способы лечения
Ликвидировать смещение можно мануальной техникой после обследования
Если сильно болит шишка по причине гормональных нарушений, инфекционного поражения, опухолевого процесса, в первую очередь проводится этиотропное лечение. После исчезновения выпирания уйдет и болевая симптоматика.
Если выпирает не часть позвоночника, а весь столб, а причина связана с лишним весом или ожирением, нужно позаботиться об исключении лишних килограммов. Эффективна лечебная физкультура, массаж, обертывания, ванны с добавлением эфирных масел и других природных компонентов. Это позволяет ликвидировать жировые отложения, сохранить плотность и эластичность кожных покровов.
В комплексное лечение входит соблюдение правильного питания. В рацион нужно включать продукты, богатые витаминами, полезными микроэлементами и макроэлементами, овощи и фрукты. Растительная пища помогает постепенно снизить вес, не нанеся вреда здоровью.
Общие рекомендации по лечению заболеваний позвоночника:
- сон на ортопедическом матрасе средней жесткости и такого же типа подушке;
- посещение сеансов массажа, лечебной гимнастики, йоги;
- занятия в бассейне, которые позволяют укрепить мышечный корсет, восстановить позвоночник;
- прохождение процедур физиотерапии: ударно-волновой терапии, магнитотерапии, лазеротерапии, ультразвукового воздействия и др.
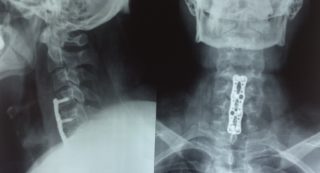
Если консервативное лечение не помогает, проводится операция для фиксации выпирающих позвонков
Устранить болевую симптоматику помогают препараты из группы нестероидных противовоспалительных и анальгетиков. Это могут быть таблетки Диклофенак, Найз, Нимесил. Местно накладывают мази Диклак, Кеторол, Индометацин.
Хирургическое лечение выпирающих позвонков проводится в редких случаях, когда консервативные методы неэффективны, или боль не купируется лекарственными препаратами. При выраженном нарушении осанки операция позволяет вернуть позвоночное тело на естественное место локализации с последующей стабилизацией положения.
В послеоперационный период назначают прохождение сеансов массажа, других восстановительных процедур, например, лечебной гимнастики, физиотерапии и др. При отсутствии реабилитационного периода и пренебрежении восстановительными мерами мышцы, окружающие позвоночник, ослабевают, что создает риск рецидива первичного заболевания.
Ни в коем случае нельзя являться к остеопату сразу после хирургического вмешательства, даже если оно оказалось неэффективным. Иначе можно получить дополнительные проблемы со здоровьем. Не менее опасно самолечение. Только врач сможет найти причину выпирания позвонка и назначить эффективную терапию.
Источник

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Позвоночный столб человека имеет по два лордоза и кифоза. Это нормальное положение позвоночника. Но случается, что физиологические изгибы имеют слишком большой или, наоборот, недостаточную кривизну — в этом случае говорят о патологии. Такая форма позвоночника влияет на осанку человека. В запущенной стадии это приводит не только к боли, но и к нарушению функционирования внутренних органов и систем организма. Что представляет собой заболевание, как его лечить, следует рассмотреть подробнее.
Что такое лордоз?
У всех людей позвоночник обладает таким изгибом, как лордоз. Что это такое, знает далеко не каждый человек. Этот изгиб имеет выпуклость, обращенную вперед. Физиологический лордоз может быть в шейном и поясничном участках позвоночника. Здесь же под влиянием неблагоприятных воздействий порой развивается патологический тип лордоза. От физиологической разновидности отклонение отличается показателем своего изгиба.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Очень редко такое искривление может развиться в грудной части позвоночника. Неправильный изгиб в этом случае вызывают поражения позвонков или мышц спины, а также тазобедренных суставов. Чтобы понять отличие физиологического от патологического лордоза, необходимо ознакомиться с особенностями строения позвоночника человека.
Анатомия позвоночника
В норме человеческий позвоночник обладает 4 искривлениями. Все они расположены в саггинальном (заднем или переднем) направлении. Отклонением считаются изгибы боковые.
Физиологически правильные изгибы закладываются с момента рождения, однако в раннем возрасте они еще недостаточно сильно выражены.
Когда малыш учится ходить, позвоночник принимает более привычное, выраженное искривление. Окончательно его положение устанавливается в возрасте 16–18 лет. Каждый изгиб необходим для снижения нагрузки, оказываемой на позвоночник.
Патология позвоночника может развиться как во взрослом, так и младенческом возрасте. Изменения затрагивают позвонки, которые смещаются вперед. Структура костной ткани разрежается, межпозвоночные диски расширяются. В позвонках, которые расположены рядом с пораженными отделами, наблюдаются уплотнение и сближение остистых отростков.
Классификация лордозов
Существует несколько признаков, по которым группируют лордозы. Это позволяет выбрать правильное лечение врачу. По типу локализации различают:
- Шейный тип лордоза.
- Поясничный тип лордоза.
Эту классификацию определяют еще на осмотре. Врач по определенным признакам относит заболевание к одной из этих групп. По признаку причин возникновения существуют:
- Первичный тип.
- Вторичный тип.
Первая разновидность вызвана патологическими изменениями позвоночника. Второй тип искривления является компенсационным, его вызывают условия, провоцирующие нефизиологическое положение тела. По силе изгиба различают:
- Лордозы физиологические.
- Гиперлордозы (угол искривлен больше нормы).
- Гиполордозы (угол искривлен меньше нормы).
Существует еще одна разновидность лордозов — сохраненный лордоз. Это значит, что изгиб практически соответствует норме, но при этом несколько отличен от классической нормы.
Причины возникновения
Выпрямление физиологического лордоза или же, наоборот, его усиление может возникнуть в любом возрасте. У взрослых и у детей существуют свои причины развития подобных заболеваний. Первые симптомы, выдающие гиперлордоз поясничного отдела позвоночника, шеи, а также гиполордоз, появляются у самых маленьких пациентов вследствие таких причин:
- ДЦП.
- Рахитическое размягчение костной ткани.
- Травмы, полученные при прохождении родовыми путями.
- Дисплазия тазобедренного сустава.
- У подростков слишком быстрый рост также порой приводит к подобным изменениям.
Причем может проявиться как излишний изгиб, так и сглаженность шейного лордоза или поясничного. У взрослых людей чаще всего провоцируют изменения в позвоночнике ряд патологий. Основные из них следующие:
- Остеохондроз.
- Ахондроплазия.
- Новообразования в позвоночнике.
- Болезнь Бехтерева.
- Спондилолистез.
- Инфекции, затрагивающие позвоночник.
- Анкилоз.
- Грыжа между позвонками.
- Ревматизм.
- Ожирение.
- Травмы позвоночника.
- Дегенеративные процессы в мышечном каркасе позвоночника.
Также довольно часто лордоз шейного отдела позвоночника и поясницы проявляется у женщин после беременности. Под тяжестью живота позвоночник подстраивается под новые условия. Поэтому возникает гиперлордоз шеи, поясницы. После рождения малыша этот процесс вполне обратим.
Только врач посоветует правильное лечение патологического лордоза.
Симптоматика
Существуют определенные симптомы, указывающие на развитие заболевания. Гиперлордоз шейного отдела, а также в области поясницы проявляется одними ощущениями, а выпрямление позвоночника – другими. Диагностику проводит опытный врач. Самостоятельно поставить диагноз в домашних условиях не получится. Необходимо пройти соответствующее обследование. Когда поясничный, шейный лордоз выпрямлен или усилен, отмечаются следующие симптомы:
- Болезненность в позвоночнике.
- Выпирает живот.
- Нарушается сон.
- Ощущается постоянная усталость.
- Болят ноги.
- Нарушается работа внутренних органов.
Если появились подобные симптомы, значит нужно срочно обратиться к врачу. Только специалист может установить присутствует ли у пациента сглаженность или гиперлордоз шеи, поясницы. После диагностики назначается соответствующее лечение, физические упражнения.
Усиление лордоза
Существуют определенные симптомы, позволяющие понять специалисту, что у пациента лордоз шейного отдела позвоночника или поясницы усиленного типа. Это устанавливается на осмотре у врача. Он может заметить такие симптомы, присущие подобному состоянию:
- Живот сильно выступает вперед.
- Таз и ягодицы отставлены назад.
- Ноги несколько раздвинуты.
- Сильно напрягаются поясничные мышцы.
- Лежать и спать на животе крайне тяжело (вызывает болевые ощущения).
- Чтобы наклониться вперед, человек может согнуть только тазобедренные суставы.
- Если лечь на спину, между поясницей и полом отмечается довольно большое пространство.
Если не лечить заболевание при появлении первых признаков, развиваются сопутствующие отклонения. Не менее опасно, если определяется выпрямление шейного лордоза, а также излишний изгиб в поясничном отделе позвоночника. Указанные выше симптомы заставляют проконсультироваться с опытным специалистом как можно скорее.
Сглаженность лордоза
Противоположное нарушение, когда поясничный или шейный лордоз сглажен, является не менее неприятным состоянием. У него также существуют определенные симптомы. Их может различить врач во время осмотра. Если шейный, поясничный лордоз сглажен, отмечаются такие признаки:
- Спина приобретает плоскую форму.
- Пациент ощущает постоянную болезненность в пояснице, шее.
- Утомляемость во время стояния или сидения повышена.
- Походка изменена.
- В области патологии отмечается онемение.
Если появились подобные симптомы, необходимо лечить сглаженный тип искривления.
Пациенту назначается комплекс процедур, упражнения в зависимости от степени тяжести, особенностей протекания заболевания.
Лечение
Врач в процессе постановки диагноза проводит осмотр пациента. Далее он назначает рентген в боковой и прямой проекции. Это позволяет понять, какие факторы могут осложнять заболевание и вид искривления. Рентгеновские снимки позволяют оценить степень подвижности позвоночника, отклонения формы и структуры позвонков.
Лечение лордоза находится в пределах компетенции ортопеда и вертебролога. В зависимости тяжести протекания заболевания, врач назначает тот или иной комплекс лечебных мероприятий. К ним относятся:
- Физические упражнения.
- Медикаментозное лечение лордоза.
- Хирургическое вмешательство.
- Массаж.
Обычно лечение состоит из курса противовоспалительных средств, витаминов, хондропротекторов, а также обезболивающих средств. Обязательными являются упражнения, позволяющие корректировать неправильное положение позвоночника.
Физкультура, направленная на устранение патологии, предполагает выполнение наклонов вперед:
- В положении лежа пациент пытается прижаться спиной к ровной поверхности. Далее он поднимает прямые ноги и забрасывает их за голову.
- Упражнения также выполняют в положении лежа на животе (под него подложен специальный валик). Руки сцеплены в замок за головой. Пациент приподнимает грудную клетку над полом. Каждое движение повторяется 5–10 раз.
Обязательными являются сеансы массажа, которые позволяют расслабить мышцы. В некоторых случаях показано носить бандаж. Если патология слишком запущена, врач может принять решение о хирургическом лечении недуга.
Чтобы устранить возможность появления заболевания в будущем, необходимо соблюдать правильную осанку, не допускать появления лишнего веса, заниматься спортом. При появлении первых признаков патологии позвоночного столба, необходимо проконсультироваться у ортопеда. Это позволит вылечить неправильный изгиб на ранней стадии. При этом негативных последствий гарантированно можно будет избежать.
По оценкам врачей, на сегодняшний день почти половина трудоспособного населения страны имеют проблемы с позвоночником. Одним из неприятных заболеваний, связанных с опорно-двигательным аппаратом, является нарушение расположения копчика и (или) его сегментов относительно друг друга в сочетании с болевым синдромом.
Это серьезное отклонение, которое может привести к нарушению работы внутренних органов, расположенных в полости малого таза. Если у вас торчит копчик (выпирает сзади), то необходимо сразу же обратиться за помощью к врачу. Лечением заболеваний такого рода обычно занимаются врачи-ортопеды, хирурги и остеопаты.
Анатомия копчика
Копчик – это нижний отдел позвоночника, состоящий из 4-5 отдельных или сросшихся между собой позвонков. На фото из атласа анатомии он напоминает изогнутую пирамиду, обращенную основанием вверх. При нормальном анатомическом строении он направлен вперед и вниз и не выпирает назад.
Все позвонки (копчиковые сегменты) имеют только тела, за исключением первого, который дополнительно снабжен суставными отростками. Примыкая к крестцовым рогам, эти отростки формируют крестцово-копчиковое соединение. В норме подвижность в данном суставе практически отсутствует.
Варианты расположения
Строение копчика у разных людей может отличаться в связи с их анатомическими особенностями. Всего выделяют четыре варианта расположения:
- верхушка направлена под острым углом сзади вперед;
- верхушка загнута больше вперед, чем вниз;
- копчик расположен практически под прямым углом к полости малого таза;
- врожденный подвывих копчика.
При любом из этих вариантов расположения копчиковые сегменты не выпирают назад. Однако при втором и третьем варианте, за счет образования более острого угла между копчиковыми сегментами, у человека может создаваться ощущение «выпирания назад» одного из сегментов, он как бы нащупывает это угол.
Причины выпирания копчика
Иногда может появиться небольшая шишка в области копчика. Если у вас возникла такая проблема, то необходимо как можно скорее обратиться к врачу. Ведь этот отдел позвоночника играет очень важную роль для здоровья человека, являясь частью опорно-двигательного аппарата и тем местом, куда крепятся мышцы тазового дна.
Существует несколько причин, когда в зоне копчика возникает шишка или сам копчик начинает выпирать.
О причинах появления шишки на крестце читайте здесь.
Аномальное строение может привести к болям в хвостике копчика.
Травмы
Наиболее частая причина возникновения боли – это банальная травма, например, удар ягодицами о твердую поверхность. В результате может возникнуть небольшое уплотнение, сопровождающееся гематомой и отеком.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если гематома не проходит долгое время, то мягкие ткани могут замениться фиброзными. На месте удара формируется твердая шишка, которую можно удалить только хирургическим путем. Также твердая костная не смещаемая с кожей шишка может быть результатом разрастания костной мозоли при застарелом, нелеченном переломе копчика.
Одно из осложнений, возникающих при травме копчиковой области, – это абсцесс. Он может появиться при сильном повреждении мягких тканей или неправильной обработке раны. В таком случае следует немедленно обратиться за помощью к хирургу, чтобы он вскрыл гнойник и прочистил рану.
Эпидермоидная киста копчика
Шишка в копчиковой зоне может являться ничем иным, как эпидермоидной кистой копчика. Она опасна тем, что при отсутствии должного лечения может перерасти в злокачественную опухоль.
Эпидермоидная (истинная) киста – доброкачественное образование, выстланное изнутри клетками сальных желез и заполненное кожным салом. Она представляет собой довольно болезненное уплотнение, которое выпирает. Как правило, эпидермоидную кисту удаляют хирургическим путем.
Эпителиальный копчиковый ход
При неправильном развитии у новорожденных может образоваться дырка на копчике.
Эпителиальный копчиковый ход – заболевание, которое многие люди ошибочно путают с копчиковой кистой. От кисты эта аномалия отличается наличием множественных свищей и полостей, откуда выделяется гнойное содержимое. Это врожденное отклонение, при котором в межъягодичной складке образуется канал, выстланный эпителием. В норме данная патология никак не дает о себе знать. Однако при тяжелых физических нагрузках развивается уплотнение в виде шишки, которое по истечении некоторого времени сопровождается выделением гноя и болевыми ощущениями.
Заднее менингоцеле
Появление шишки в копчиковой области может быть обусловлено такой патологией, как заднее менингоцеле. Это разновидность грыжи, при которой спинномозговой канал закрыт не полностью (подробнее здесь). Происходит выпячивание мягкой оболочки спинного мозга за пределы костных тканей в крестцово-копчиковой области. Заднее менингоцеле отличается от кисты отсутствием первичных отверстий и лечится только оперативным путем.
Атерома
Достаточно часто образованием небольшой шишки в области копчика сопровождается закупорка протока сальной железы с образованием атеромы, не нагноившаяся атерома выглядит как округлое шишковидное образование в диаметре до 1,5-2 см, достаточно плотное, но смещаемое при сдвигании кожи пальцами. При нагноении оно краснеет, в центре появляется гнойная головка.
Роды
У женщин сустав отклоняется немного назад во время рождения ребенка, благодаря чему увеличивается размер родовых путей. Из-за этого может болеть копчик после родов.
Методы диагностики
Если у вас стало выпирать в копчиковой области, то своевременная диагностика поможет избежать серьезных осложнений. Для того чтобы поставить точный диагноз и назначить правильное лечение, врачом могут применяться следующие методы диагностики:
Пальпация
Это первый метод диагностики, который используется для выявления причин появления шишки. Он позволяет врачу определить характер уплотнения, наличие болевого синдрома и присутствие изменений в мягких тканях. Это же может сделать и пациент, оцените твердость образования (шишки) на ощупь – костной плотности или мягче? Оцените смещаемость этой шишки – где она расположена, непосредственно на костных структурах (не смещается ни на миллиметр) или немного двигается (значит, причина в патологии мягких тканей). Оцените наличие болезненности при надавливании на образование и около него.
Рентгенологическое обследование
Основной вид обследования, который назначается, чтобы исключить вывих или перелом копчика (свежий или застарелый со значительной костной мозолью). Рентгенография копчика выполняется в положении пациента лежа на спине и на боку (две проекции).
О вывихе и подвывихе копчика подробнее читайте здесь.
УЗИ
Если диагноз «перелом» не подтвердился, для прояснения картины заболевания используется ультразвуковое обследование крестцово-копчиковой области. УЗИ позволяет оценить состояние мягких тканей и помогает поставить один из диагнозов – киста, абсцесс, опухолевидные образования на копчике.
КТ и МРТ копчиковой зоны
Наиболее точным методом диагностики на сегодняшний день остается магнитно-резонансная и компьютерная томографии, позволяющие медикам увидеть состояние спинного мозга и нервов, мягких и костных тканей. Только эти виды обследования помогают определить наличие злокачественных опухолей, остеохондроза и дегенеративных изменений в спинномозговом отделе позвоночника.
Об МРТ копчика подробнее здесь.
Что делать, если выпирает копчик
Если копчиковая кость утратила свое нормальное положение после перелома, сильного удара, вывиха и вызывает болевые ощущения, необходима консультация врача-травматолога. Также следует обратиться к врачу в том случае, когда выпуклость образовалась без видимых на то причин.
При дорсалгии крестцово-копчикового отдела проводится диагностика: ректальная или вагинальная пальпация, рентгенологическое исследование, УЗИ, КТ или МРТ пораженной зоны. Список диагностических и лечебных мероприятий определяется врачом.
При свежих повреждениях копчик можно выправить в случае вывиха или сопоставить фрагменты костей после перелома. Пациенту показан постельный или щадящий режим. Чтобы не было больно передвигаться, назначают нестероидные противовоспалительные препараты (НПВП). По мере выздоровления в режим дня включаются обязательные физические нагрузки.
При застарелых травмах применяется консервативная тактика лечения, включающая прием анальгетиков, НПВП, венотоников, миорелаксантов. В случае отсутствия эффекта от консервативной терапии прибегают к оперативному лечению (подробнее здесь).
Последствия деформации
Несмотря на кажущуюся безобидность, выпирание копчика может грозить очень серьезными последствиями. Наиболее велик риск развития осложнений у женщин в связи с особенностями их анатомического строения. Если у мужчин копчик загнут вперед и надежно защищен ягодичными мышцами, то у женщин он расположен ближе к поверхности, что увеличивает риск возникновения травмы.
Нагноения
Нагноение опасно тем, что может перейти на окружающие мягкие ткани и вызвать серьезное воспаление. Хуже того, гной может попасть в кровь и вызвать ее заражение, что грозит пациенту летальным исходом!
Нарушения работы внутренних органов
Одно из часто встречающихся последствий, характерных для травм копчиковой зоны. Возникают проблемы с опорожнением кишечника, у женщин – боль во время полового акта.
Порой даже безобидная шишка приводит к серьезным последствиям. Если вы почувствовали малейшую боль в позвоночнике, не рискуйте своим здоровьем и не откладывайте визит к врачу!
Источник
