Инсульт поясничного отдела позвоночника

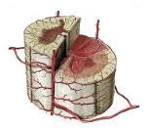
Спинальный инсульт — острое нарушение спинномозгового кровообращения с развитием ишемии/кровоизлияния. Проявляется остро возникающими двигательными нарушениями центрального и периферического типа, снижением различных видов чувствительности, расстройством функции тазовых органов. Диагноз устанавливается на основании клинических данных, результатов томографии, ангиографии, анализа цереброспинальной жидкости, электронейромиографии. Консервативная терапия проводится дифференцированно в соответствии с видом инсульта. Для удаления тромба, аневризмы, восстановления целостности сосуда требуется хирургическое вмешательство.
Общие сведения
Спинальный (спинномозговой) инсульт встречается значительно реже расстройств церебрального кровообращения. Причина становится понятной с учетом соотношения масс спинного и головного мозга, которое составляет примерно 1:47. Среди всех острых нарушений гемодинамики ЦНС спинальный инсульт встречается в 1-1,5% случаев. Наиболее часто заболевание диагностируется в возрастном периоде 30-70 лет. Лица мужского и женского пола страдают одинаково часто. Подавляющее большинство инсультов спинного мозга носят ишемический характер. Наибольшее число поражений приходится на поясничные, нижние грудные спинномозговые сегменты.
Спинальный инсульт
Причины спинального инсульта
Основными причинами острого расстройства спинномозгового кровообращения являются тромбоэмболия, сдавление, продолжительный спазм, разрыв обеспечивающих спинальное кровоснабжение сосудов. Провоцирующие сосудистую катастрофу этиофакторы многочисленны и разнообразны. Многогранность этиологии послужила поводом к разделению вызывающих спинальный инсульт факторов на две основные группы.
Первичные сосудистые поражения:
- Аномалии спинномозговых сосудов: артериовенозные мальформации, аневризмы, перегибы. Встречаются достаточно редко. Создают замедляющие кровоток препятствия. Истончение сосудистой стенки в области аневризмы, мальформации провоцирует ее разрыв с развитием геморрагического инсульта.
- Изменения сосудистой стенки: атеросклероз, амилоидоз, варикозное расширение вен, васкулит. Атеросклероз аорты и спинальных артерий является наиболее частой причиной ишемического спинального инсульта. Нарушение кровоснабжения происходит вследствие уменьшения просвета артерий из-за образующихся атеросклеротических бляшек, закупорки сосудов оторвавшимися от бляшки массами.
- Повреждения сосудов. Разрыв сосуда возможен при позвоночно-спинномозговой травме, повреждении сосудистой стенки осколком вследствие перелома позвоночника. Крайне редко встречаются ятрогенные травмы, являющиеся осложнением люмбальной пункции, спинальной анестезии, оперативных вмешательств в области позвоночника.
Вторичные расстройства гемодинамики:
- Патология позвоночного столба: пороки развития позвоночника, остеохондроз, спондилит, межпозвоночная грыжа, спондилолистез. Изменение взаимного анатомического расположения структур позвоночного столба вследствие аномалии, смещения позвонков обуславливает сдавление спинальных сосудов. Остеофиты, грыжи диска также вызывают компрессию рядом расположенных сосудов.
- Опухоли спинного мозга и позвоночника. По мере роста новообразования давят на проходящие рядом сосуды, уменьшая их просвет. Злокачественные опухоли способны прорастать стенки сосудов, провоцировать их истончение, разрушение, приводящее к кровоизлиянию.
- Поражение спинальных оболочек: арахноидит, менингит. Воспалительный процесс переходит на спинномозговые сосуды. Васкулит приводит к повышенной проницаемости, нарушению эластичности, образованию тромботических отложений в области поражённого участка сосудистой стенки.
- Болезни крови: гемофилия, лейкемия, коагулопатии, тромбоцитемия. Сопровождаются нарушением реологических свойств крови, гемостатических механизмов. Геморрагический спинальный инсульт возникает вследствие кровоточивости при малейших сосудистых повреждениях, ишемический — вследствие повышенного тромбообразования.
Во многих случаях спинальный инсульт развивается в результате реализации сразу нескольких причин. Вероятность патологии увеличивается при наличии способствующих обстоятельств. Наиболее значимыми предрасполагающими факторами являются артериальная гипертензия, ожирение, гиперлипидемия, гиподинамия, курение.
Патогенез
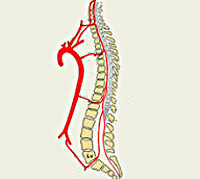
Шейные, верхние грудные сегменты спинного мозга кровоснабжаются системой позвоночных артерий, берущих начало в подключичной артерии. Кровоснабжение с четвёртого грудного сегмента до крестцового отдела включительно осуществляется идущими от аорты межрёберными, поясничными, крестцовыми сосудами. Кровообращение в области конского хвоста обеспечивает внутренняя подвздошная артерия. Сосуды, подходящие к спинному мозгу в составе спинномозговых корешков, дают начало радикуломедуллярным артериям, число которых варьируется от 5 до 16. Радикуломедуллярные сосуды образуют многочисленные анастомозы, формирующие вдоль передней поверхности мозга переднюю спинальную артерию, вдоль задней — 2 задних. Вариабельность числа и расположения радикуломедуллярных артерий вызывает сложности определения локализации сосудистой проблемы.
Локальное нарушение прохождения крови в сосуде (вследствие закупорки, компрессии, спазма, разрыва) вызывает гипоксию (кислородное голодание), дисметаболизм нейронов в кровоснабжаемой области, образование зоны кровоизлияния. При остром развитии указанные расстройства не успевают компенсироваться коллатеральным кровообращением, метаболической перестройкой. В результате возникает дисфункция нейронов участка спинномозгового вещества. Образуется зона ишемии/геморрагии, трансформирующаяся впоследствии в зону некроза (гибели нейронов) с формированием необратимого неврологического дефицита.
Классификация
Спинальный инсульт может иметь несколько этиопатогенетических вариантов. Понимание механизмов развития, составляющих основу конкретного случая заболевания, имеет принципиальное значение в клинической неврологии. В связи с этим основная классификация спинальных инсультов основана на патогенетическом принципе и включает три вида инсульта:
- Ишемический (инфаркт). Вызван спазмом, облитерацией, компрессией одной/нескольких кровоснабжающих спинной мозг артерий с формированием ишемизированного участка в веществе спинного мозга.
- Геморрагический. Возникает вследствие разрыва, повреждения стенки сосуда. Кровоизлияние в паренхиму спинного мозга носит название гематомиелия, в оболочки — гематорахис.
- Смешанный. Кровоизлияние сопровождается рефлекторным сосудистым спазмом с образованием вторичной ишемической зоны.
Соответственно морфопатогенетическим механизмам развития заболевания в его течении выделяют четыре периода:
- Стадия предвестников. Характерна для ишемического инсульта. Проявляется преходящими эпизодами болей в спине, двигательных, сенсорных расстройств.
- Стадия развития инсульта (инсульт в ходу) — период прогрессирования патологических изменений: расширения очага ишемии, продолжения кровотечения. Клинически сопровождается нарастанием симптоматики.
- Стадия обратного развития. Лечебные мероприятия останавливают прогрессирование, начинается восстановление функции уцелевших нейронов. Постепенно уменьшается выраженность неврологического дефицита.
- Стадия резидуальных последствий. Обусловлена неполным восстановлением утраченных функций из-за массовой гибели нейронов. Остаточные постинсультные симптомы носят стойкий пожизненный характер.
Симптомы спинального инсульта
Симптоматика возникает внезапно в течение нескольких минут, реже — часов. Ишемический спинальный инсульт в ряде случаев имеет продромальный период в виде эпизодов перемежающейся хромоты, парестезий, периодических болей в позвоночнике, симптомов радикулита, транзиторных тазовых расстройств. В дебюте заболевания возможно постепенное нарастание симптомов. Болевой синдром нехарактерен, напротив, поражение сенсорных зон спинного мозга приводит к исчезновению болевых ощущений, отмечавшихся в период предвестников.
Манифестация гематомиелии происходит после травмирования позвоночника, физической нагрузки, сопровождается подъёмом температуры тела. Типична острая кинжальная боль в позвоночном столбе, иррадиирующая в стороны, зачастую принимающая опоясывающий характер. Гематорахис протекает с раздражением мозговых оболочек, распространение процесса на оболочки головного мозга вызывает появление церебральной симптоматики: цефалгии, головокружения, тошноты, угнетения сознания.
Спинальный инсульт отличается большим полиморфизмом клинической картины. Неврологический дефицит зависит от локализации, распространённости процесса по поперечнику спинного мозга и по его длине. Двигательные расстройства характеризуются вялым периферическим парезом на уровне поражения, центральным спастическим парезом ниже поражённого сегмента. Периферический парез сопровождается мышечной гипотонией, гипорефлексией, впоследствии приводит к атрофии мышц. При центральном парезе наблюдается спастический мышечный гипертонус, гиперрефлексия, возможно образование контрактур. Локализация зоны поражения в шейных сегментах проявляется вялым парезом верхних конечностей и спастическим нижних, в грудных сегментах — центральным нижним парапарезом, в пояснично-крестцовых — периферическим парапарезом.
Сенсорные нарушения возникают ниже уровня поражения, зависят от локализации инсультного очага в поперечнике спинного мозга. При обширном спинальном инсульте с патологическими изменениями по всему спинномозговому поперечнику отмечается выпадение всех видов чувствительности, тазовые нарушения, двусторонний двигательный дефицит. Вовлечение половины поперечника приводит к развитию синдрома Броун-Секара: гомолатерально выявляются двигательные нарушения, выпадение глубокой чувствительности, гетеролатерально — нарушения поверхностного (болевого, температурного) восприятия.
При поражении вентральной половины (катастрофа в передней спинномозговой артерии) моторные расстройства сопровождаются выпадением болевого чувства, задержкой мочи, кала. Тактильное, мышечно-суставное восприятие сохранены. Дорсальный инсульт (патология задней спинномозговой артерии) наблюдается редко, проявляется синдромом Уильямсона: спастический парез, сенситивная атаксия, сегментарная гипестезия, утрата вибрационной чувствительности нижних конечностей. Изолированное поражение переднего рога отличается наличием лишь одностороннего периферического пареза.
Осложнения
Спинальный инсульт характеризуется двигательными нарушениями, без соответствующего лечения трансформирующимися в стойкие ограничения двигательной функции. Пациенты утрачивают способность свободно передвигаться, при спастическом парезе ситуация усугубляется развитием контрактур суставов. В случае выраженного тетрапареза больные оказываются прикованными к постели. Обездвиженность опасна развитием пролежней, застойной пневмонии. Тазовые нарушения осложняются восходящей инфекцией мочевыводящих путей: уретритом, циститом, пиелонефритом. Присоединение инфекционных осложнений способно привести к сепсису с угрозой летального исхода.
Диагностика
Диагностические мероприятия начинаются со сбора анамнеза. Имеет значение наличие стадии предвестников, острое/подострое начало, последовательность развития симптоматики. Выявленный в ходе неврологического осмотра моторный/сенсорный дефицит позволяет неврологу предположить топический диагноз, однако разнообразие индивидуальных вариантов спинального кровоснабжения обуславливает сложности определения места сосудистой окклюзии или разрыва. С целью уточнения диагноза проводятся инструментальные исследования:
- Томография позвоночника. Компьютерная томография позволяет определить смещение, повреждение позвонков, наличие осколков, остеофитов, сужение межпозвонковой щели. МРТ позвоночника лучше визуализирует спинной мозг, даёт возможность диагностировать межпозвоночную грыжу, компрессию позвоночного канала, спинальную опухоль, гематому.
- Люмбальная пункция. У 30% пациентов исследование цереброспинальной жидкости не выявляет отклонений. У большинства больных в стадии развития патологии наблюдается повышение концентрации белка до 3 г/л, плеоцитоз 30-150 клеток в 1 мкл. Геморрагический вариант сопровождается появлением в ликворе эритроцитов.
- Спинальная ангиография. Проводится для выявления аневризм, мальформаций, тромбоза, сдавления сосуда извне. Более простым, но менее информативным исследованием спинального кровообращения в грудном и поясничном отделах является УЗДГ аорты и её ветвей.
- Электронейромиография. Необходима для обнаружения клинически не диагностируемого расстройства иннервации отдельных мышц.
Для определения причинной фоновой патологии по показаниям проводят консультации терапевта, кардиолога, эндокринолога, гематолога, исследуют кровь на сахар, уровень липопротеидов, холестерина, делают коагулограмму. Дифференциальная диагностика осуществляется с острым миелитом, опухолью спинного мозга, инфекционной миелопатией, сирингомиелией, эпидуральным абсцессом. Важной для определения лечебной тактики является дифференцировка геморрагического и ишемического характера инсульта.
Лечение спинального инсульта
При данном заболевании требуется проведение ургентных лечебных мероприятий. Раннее начало терапии позволяет остановить расширение зоны спинального поражения, предотвратить гибель нейронов. Осуществляется комплексное консервативное лечение, соответствующее виду инсульта:
- Неспецифическая терапия. Назначается независимо от вида инсульта, направлена на снижение отёка, поддержание метаболизма нейронов, повышение устойчивости спинальных тканей к гипоксии, профилактику осложнений. Проводится мочегонными (фуросемидом), нейропротекторами, антиоксидантами, витаминами группы В.
- Специфическая терапия ишемии. Улучшение кровообращения ишемизированной зоны достигается применением сосудорасширяющих, дезагрегирующих, улучшающих микроциркуляцию средств. При тромбоэмболии показаны антикоагулянты: гепарин, надропарин.
- Специфическая терапия геморрагии. Заключается в использовании гемостатических фармпрепаратов: викасола, эпсилонаминокапроновой кислоты. Дополнительно назначаются ангиопротекторы, укрепляющие стенки сосудов.
В случае разрыва сосуда, сдавления опухолью, тромбоэмболии возможно хирургическое лечение. Операции проводятся нейрохирургами, сосудистыми хирургами в экстренном порядке. Перечень возможных оперативных вмешательств включает:
- Реконструктивные сосудистые операции: тромбоэмболэктомию, стентирование поражённого сосуда, ушивание/клипирование дефекта сосудистой стенки.
- Ликвидацию ангиодисплазии: иссечение мальформации, перевязку/склерозирование приводящих сосудов, резекцию аневризмы.
- Ликвидацию компрессии: удаление экстра-/интрамедуллярной спинальной опухоли, дискэктомию при грыже, фиксацию позвоночника.
В восстановительном периоде врачами реабилитологами применяется весь арсенал средств для скорейшего восстановления утраченных неврологических функций. Назначается лечебная физкультура, массаж, физиотерапия. Улучшению проводимости нервных волокон способствует электромиостимуляция, восстановлению произвольного контроля мочевыделительной функции — электростимуляция мочевого пузыря.
Прогноз и профилактика
Спинальный инсульт не является столь угрожающим жизни состоянием, как церебральный. Летальный исход возможен при злокачественных новообразованиях, тяжёлом общесоматическом фоне, присоединении вторичной инфекции. Своевременное лечение способствует быстрому регрессу симптоматики. Обширность зоны поражения, позднее начало лечения, сопутствующая патология обуславливают неполное восстановление, инвалидизацию пациента вследствие стойких резидуальных парезов, тазовых, чувствительных нарушений. Профилактика заболевания основана на своевременной терапии сосудистых заболеваний, выявлении и удалении мальформаций, лечении межпозвоночных грыж, предупреждении травм позвоночника. Большое значение имеет исключение предрасполагающих факторов: ведение активного образа жизни, нормализация веса, сбалансированное питание, отказ от курения.
Источник
Позвоночный инсульт – заболевание, которое возникает из-за нарушений кровообращения позвоночника, и которое быстро развивается и наносит значительный вред здоровью, влекущее за собой сравнительно небольшой процент летальных исходов.
В основном этот инсульт возникает из-за атероматоза, тромбоза, межпозвоночной грыжи, спазма артерий или блокады сосудов при диабете, СКВ, менингите или нейросифилисе. Позвоночный инсульт может появиться как у мужчин, так и у женщин в возрасте от 30 до 70 лет.
Причины
Каким бы ни был вид инсульта, причиной этого процесса чаще становитсясердечно — сосудистая патология. К ней относятся:
- гипертония;
- церебральный атеросклероз;
- порок сердца;
- проблемы в ритме сердцебиения;
- закупорка;
- спазмы.
Причиной могут быть и другие заболевания, возникшие из-за сердечной недостаточности. Например, наличие опухоли или увеличенных в размерах лимфатических узлов, сдавливающие сосуды, может привести к быстрому наступлению инсульта. Так же причинами могут стать:
- операции;
- повреждения артерий;
- болезни крови;
- патологии эндокринной системы;
- болезни, связанные с повреждениями сосудов.
Симптомы
 Самым распространенным признаком инсульта позвоночника является длительная и сильная боль в пояснице. Но очень часто этот важный признак люди не замечают, ссылаясь на любые другие болезни или перенагрузку на позвоночник.
Самым распространенным признаком инсульта позвоночника является длительная и сильная боль в пояснице. Но очень часто этот важный признак люди не замечают, ссылаясь на любые другие болезни или перенагрузку на позвоночник.
Помимо этого симптома различают следующие проявления:
1. Паралич, парапарезы, тетрапарезы, плегии, потеря самоконтроля. Симптомы напоминают полиартрит или рассеянный склероз;
2. Отсутствие поверхностной или глубокой чувственности. Человек перестает чувствовать боль, воздействия температурой;
3. Нарушение работы органов в области таза. Недержание, которое больные не в состоянии контролировать, что сильно сказывается на психике человека;
4. Трофические нарушения, которые характерны для ишемических инсультов позвоночной артерии;
5. Острые боли, как в заболевании миелопития.
Периоды протекания болезни:
1) Начальная. На этой стадии человек только начинает испытывать боли в своем организме, характерные для этой болезни, такие как: слабость конечностей, проблемы с передвижением, боли в спине, проблемы с чувствительностью;
2) Развивающаяся. Симптомы все четче проявляются, боли усиливаются, проявляются основные симптомы спинного инсульта. От 1 до 2 периода может пройти несколько часов, все зависит от выраженности заболевания;
3) Регрессирующая. Человек идет на поправку, дискомфорт уменьшается. Постепенно начинают правильно функционировать опорно-двигательная система, органы в области таза, возвращается чувствительность. Выздороветь помогут своевременное лечение, правильная диагностика, соблюдение всех правил, поддержка со стороны близких и друзей;
4) Завершающая. От перенесенной болезни остались только последствия, которые зависят от масштаба перенесенного заболевания, возраста больного и уровня здоровья. Клиническая картина.Одной клинической картины для инсульта позвоночника нет. Все зависит от места его локализации. Он может распространиться вдоль или поперек спинного мозга.
Синдромы
Для позвоночного инсульта характерно несколько синдромов:
1. Синдром Преображенского. Он отличается от других симптомов нарушением органов таза, параличом рук и/или ног, паранестезией. Если произошел инсульт шейного отдела позвоночника, то паралич, парез рук или ног будут явно заметен. При инсульте грудного отдела позвоночника характерен спастический нижний парапарез;
2. Синдром ишемической передней полиомиелопатии. В данном случае частично повреждается вентральная половина спинного мозга. Наблюдается парез конечностей, частичная атрофия, арефлексия мышц;
3. Синдром Броун-Секара. Очень редкий случай. Ощущения паралича сохраняется еще долгое время;
4. Синдром центромидулярной ишемии. Этот вид инсульта характеризуется тем, что позвоночник подвергаетсямозжечковой атаксии, как следствие парез и парагипестезия. Синдром похож на рассеянный склероз;
5. Синдром бокового амиотрофического склероза. Повреждает верхний отдел спинного мозга. Характерна слабость в руках и ногах, атрофия мышц кистей, усиление всех рефлексов. Отсутствуют парезы.
6. Ишемический синдром. Он появляется при нарушении работы радикуло-медуллярной артерии. Обычно, переходит на грудные, спинные и шейные отделы позвоночника. При ишемическом инсульте симптомы в начальной стадии проявляются за несколько дней до наступления обычной клинической картины и симптомов заболевания. Это возникает из-за долгой закупорки сосудов тромбом, эмболом.
К причинам ишемического синдрома могут так же послужить сдавливание артерий или длительный спазм сосуда. Ишемический синдром мог возникнуть вследствие злоупотребления алкоголем, табачными изделиями, лекарствами, подъема тяжелых вещей или резкие движения.
Что касается симптомов больных этого синдрома, то отмечают:
- значительная слабость во всем теле;
- парестезии;
- жжение;
- возникновение проблем в функциях органов малого таза или кишечника;
- режущие боли в спине.
Так же у больных данным синдромом инфаркта позвоночника могут возникать некоторые общемозговые симптомы: слабость, головная боль, постоянное головокружение, чувство тошноты, потеря сознания или рвота.
Диагностика и Первая помощь
Лечащий врач просто обязан назначить диагностику, которая выполняется магнитно-резонансной томографией для детального изучения состояния крови, свертываемости, общего анализа и результатов электронейромиографии.
Только после диагностики врач способен назначить адекватное лечение пациента. Лечение необходимо каждому человеку, который перенес инсульт позвоночника.
В – первую очередь, больного должны госпитализировать в надлежащий стационар. Далее он должен пройти полное обследование медицинскими технологиями для того, чтобы врач мог уточнить диагноз и найти способ оздоровления человека. Обследование он проходит компьютерное или магнитно-резонансное.
Если возникло подозрение на спинальный инсульт, если были выявлены какие-либо симптомы, то нужно срочно принять неотложные меры.
Для начала нужно поместить пострадавшего на твердую поверхность так, чтобы спина была абсолютно прямо. Челоыек не должен шевелиться. Затем нужно вызвать скорую, чтобы врачи могли оказать правильную первую помощь.
Врачам следует перемещать пациента на твердом щите. В противном случае, при отсутствии своевременной оказанной помощи, больному грозят непоправимые последствия. Поэтому необходимо незамедлительно обращаться к надлежащим врачам, чтобы была возможность сразу предотвратить какие-либо осложнения, возможные операции и многое другое.
Лечение
Лечение должно быть направлено на налаживание дыхания, на устранение проблем в сердечно-сосудистой работе, на ликвидирование отеков мозга, на принятие лекарств, соблюдение правильного режима, на поддержание тела в тонусе.
Человеку необходимо принимать все препараты, назначенные врачом. Он должен выписать лекарства на устранение боли, рвоты. Что касается лечения инсульта, то тут должны быть включены в список необходимых препаратов:
- обезболивающие;
- противоотечные;
- венотонизирующие препараты, которые должны улучшить состояние кровеносных сосудов, сердца (ноотропы).
Врач может назначить антикоагулянты (гепарин) или интиагрегаты (тиклид).Если пациенту нужно избавиться от сдавливания сосудистых стенок, то ему прописывают следующие мероприятия:
- ЛФК;
- массаж позвоночника;
- плотный матрац или корсет.
Для полного восстановления от спинного инсульта человеку необходимо принимать прописанные витамины, заниматься оздоровительной физкультурой, тщательно следить за своим рационом питания, стараться меньше оказываться в стрессовых ситуациях, не носить тяжелый груз и не делать резких движений.
Некоторым пациентам бывает недостаточно проведенных мер врачом. В таком случае, для достижения желаемых эффектов пострадавши1 обращается к физиотерапевтическому лечению. Если не помогли медикаменты, то операции хирургом должны полностью убрать негативные последствия.
Лечение хирургами должно обсуждаться задолго до операции вместе с нейрохирургом. В этом случае будут назначены новые медикаменты.В течение всего периода выздоровления больной остро нуждается в надлежащем уходе, чтобы не возникли новые проблемы со здоровьем (например, возникновение уросепсиса и пролежней), новые посещения с врачом, новые, непредвиденные затраты.
Последствия
Исход позвоночного инсульта непредсказуем. Он полностью зависит от характера болезни, ее масштабности, причин, оказанных лекарств, состояния здоровья в целом. Но, как показывает статистика, большинство больных, перенесших данное заболевание, смогли вылечиться и восстановить свое здоровье.
В основном, проблемы возникают, если человек с инсультными симптомами вовремя не обратился к врачам и не начал соответствующее лечение. При позднем лечении или тяжелой степенью инсульта с масштабной гибелью нервных окончаний появляются парезы, арефлексия, параличи, проблемы в функционировании органов малого таза.Известны случаи, когда из-за спинного инсульта человек умирал. Это происходило из-за злокачественной опухоли или инфаркта.
Источник



