Менингомиелоцеле поясничного отдела позвоночника
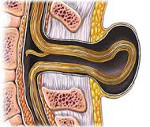

Менингомиелоцеле – это грыжа спинномозгового канала, при которой происходит выпячивание тканей и вещества спинного мозга через костный дефект позвоночного столба. Клиническая картина включает в себя наличие грыжеобразного выпячивания на спине ребенка в поясничной или крестцовой области. Сразу или с возрастом возникает нарушение иннервации нижерасположенных сегментов, вследствие чего развиваются тазовая дисфункция, парапарезы или параплегия. Диагностика основывается на наружном осмотре, подтверждении поражения ЦНС при помощи КТ и МРТ. Лечение хирургическое с последующей симптоматической терапией.
Общие сведения
Менингомиелоцеле или spina bifida cystica – это одна из форм спинального дизрафизма, которая проявляется выходом тканей спинного мозга за пределы позвоночного канала через костный дефект дужек. Впервые патология была описана в 1641 году Н. Тульпиусом. Распространенность составляет 5-20 на 10000 новорожденных. Является тяжелым заболеванием, которое вызывает серьезные неврологические нарушения и в некоторых случаях приводит к полному обездвиживанию больного. При менингомиелоцеле грыжевой мешок содержит оболочки спинного мозга, спинномозговую жидкость и корешки спинальных нервов. Чаще заболевание наблюдается при беременности матери в возрасте после 35 лет. В 6-8% случаев прослеживается наследственная склонность, что свидетельствует о генетическом характере патологии. При адекватном своевременном лечении прогноз относительно благоприятный.
Менингомиелоцеле
Причины менингомиелоцеле
Менингомиелоцеле развивается при наличии одного или нескольких факторов риска со стороны матери: прием фармакологических средств (оральные контрацептивы, препараты из групп салицилатов, вальпроатов, амфетаминов); употребление алкогольных напитков, табачных изделий, наркотиков, других тератогенных веществ; недостаточность микроэлементов и питательных веществ (в частности – Zn, Fe, фолиевая кислота) в рационе беременной; TORCH-инфекции (чаще всего – вирусы краснухи, гриппа и парагриппа). Также патология может иметь наследственный характер – установлен аутосомно-рецессивный механизм передачи заболевания, однако в 90-95% случаев семейный анамнез не отягощен.
Нервная трубка образуется из нервной пластинки на 19-20 день гестации. В нормальных условиях ее анатомическое закрытие происходит на 22-24 сутки, в результате чего остаются только верхнее и нижнее отверстие. Существует закономерность: чем позднее развивается менингомиелоцеле – тем ниже его локализация. Патогенез менингомиелоцеле досконально не изучен. На данный момент в педиатрии существуют 3 основных теории, объясняющих механизм развития данной патологии. Первая – это патология закрытия нервной трубки или теория Реклингхаузена. Она объясняет развитие спинального дизрафизма дефектом нейроэктодермы, возникающим в периоде раннего онтогенеза – на 25-30 день после оплодотворения.
Вторая – гидродинамическая или теория Моргани. Ее суть заключается в повышении давления внутри спинномозгового канала в I триместре беременности. Повышение давления провоцирует выпирание оболочек с последующим формированием костного дефекта и грыжи. Косвенным подтверждением данной теории является сопутствующая гидроцефалия в 90% случаев заболевания. Третья теория объясняет развитие менингомиелоцеле нарушением темпа роста тканей спинномозгового канала. При этом скорость дифференциации костных тканей позвоночного столба отстает или опережает развитие нервной трубки, из-за чего формируется дефект позвоночного столба.
Симптомы менингомиелоцеле
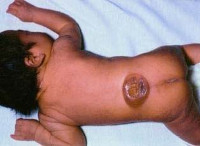
Клинические проявления менингомиелоцеле наблюдается уже с момента рождения ребенка. Основной признак – наличие характерного «мешка», который являет собой грыжеобразное выпячивание спинного мозга на спине ребенка. В некоторых случаях данное образование покрыто тонким шаром эпидермиса, но зачастую в дефекте позвоночного столба визуализируются непосредственно оболочки спинномозгового канала и нервные корешки. Наиболее характерная локализация – поясничный или крестцовый отдел. Примерно у половины новорожденных с изолированной формой изменения общего состояния изначально не возникает, однако с возрастом у всех детей появляются неврологические нарушения. Степень поражения напрямую зависит от уровня спинного мозга, на котором сформировалась грыжа.
При развитии менингомиелоцеле ниже 4 поперечного сегмента (L4) наблюдаются нарушения иннервации мочевого пузыря, реже – терминальных отделов кишечного тракта. Типичное проявление – недержание мочи. В более тяжелых случаях помимо тазовой дисфункции развиваются расстройства чувствительности и моторной функции нижних конечностей по типу парапареза. При локализации грыжевого выпячивания выше уровня 3 поперечного сегмента (L3) возникает полная параплегия, приводящая к тотальному обездвиживанию ног. Менингомиелоцеле зачастую сочетается с гидроцефалией и мальформацией Арнольда-Киари II типа с характерными для них клиническими проявлениями: увеличением размеров головы, рвотой, бессонницей, конвульсиями, атаксией, нарушением акта глотания, головными болями в области затылка, задержкой психофизического развития и т. д. Значительно реже в виде осложнения возникает эпилепсия.
Начиная с 12-ти месячного возраста, часто наблюдаются задержка в физическом развитии, набор излишней массы тела и деформации нижних конечностей. Ожирение в основном связано с малоподвижным или неподвижным образом жизни, а деформация – с отсутствием осевой нагрузки на ноги и отсутствием сопротивления для внутренних групп мышц стопы. На фоне дисфункции мочевого пузыря учащается пузырно-мочеточниковый рефлюкс, увеличивается вероятность развития инфекционных заболеваний мочевой системы, что может привести к почечной недостаточности.
Диагностика менингомиелоцеле
Диагностика менингомиелоцеле базируется на сборе анамнестических данных, проведении физикального обследования, использовании лабораторных и инструментальных методов исследования. При сборе анамнеза педиатр может установить факторы риска заболевания или возможную этиологию. Физикальное исследование заключается в непосредственном осмотре грыжевого выпячивания, определении уровня поражения и выявлении симптомов сопутствующих патологий. В общих лабораторных тестах (ОАК, ОАМ) при изолированной форме менингомиелоцеле отклонения от нормы не выявляются. При наличии в анамнезе данных, указывающих на возможную этиологию, могут использоваться специфические анализы – определение концентрации фолиевой кислоты, железа, цинка в плазме крови; ПЦР или ИФА на возбудителей TORCH-инфекций. Для уточнения уровня поражения спинного мозга и размера дефекта применяются методы нейровизуализации – компьютерная и магнито-резонансная томография. Также данные исследования позволяют выявить сопутствующие аномалии строения ЦНС – гидроцефалию, мальформацию Арнольда-Киари и другие. Дифференциальная диагностика менингомиелоцеле проводится с другой формой расщепления позвоночника – менингоцеле.
Лечение менингомиелоцеле
Основное лечение менингомиелоцеле осуществляется хирургическим путем. Суть – послойное закрытие дефекта и формирование спинномозгового столба. Ход операции: выделение и вскрытие грыжевого мешка, погружение тканей ЦНС в позвоночный канал, удаление дефекта и сшивание его остатков, коррекция дужек при помощи миофасциального лоскута. После операции, несмотря на восстановление нормальной структуры спинного мозга, избежать неврологических нарушений удается редко, т. к. ткани спинного мозга и корешков во время внутриутробного развития подвергаются необратимой дегенерации. При сопутствующей гидроцефалии также проводится ее нейрохирургическая коррекция.
Симптоматическая терапия подразумевает лечение развившихся осложнений. Назначают уросептики при частых инфекциях мочеполовой системы, оксибутинина гидрохлорид при дисфункции мочеиспускания и антихолинергические средства для стимуляции нейромедиаторной передачи. Важная роль отводится коррекции рациона ребенка, направленной на компенсацию дефицита микроэлементов. Применяют препараты цинка и железа, фолиевой кислоты, витамина С и В12. При частых запорах рекомендовано увеличить объем потребляемой жидкости.
Прогноз и профилактика менингомиелоцеле
Прогноз при менингомиелоцеле зависит от эффективности проводимого лечения. Как правило, при своевременной хирургической коррекции патологии, адекватной симптоматической терапии и рациональном питании исход достаточно благоприятный.
Специфической профилактики для данной патологии не существует. При отягощенном семейном анамнезе беременной проводится амниоцентез с целью антенатальной диагностики дефектов строения позвоночного столба и спинного мозга плода. Кроме того, используются общепринятые методы исследования в период беременности: УЗИ, определение концентрации альфа-фетопротеина в околоплодных водах. При выявлении TORCH-инфекций осуществляется их лечение и полноценное обследование матери и плода после проведенной терапии. Беременным рекомендуется увеличить количества метионина, витамина В12 и фолиевой кислоты в рационе, т. к. данные вещества снижают риск расщепления позвоночника ребенка.
Источник
Миеломенингоцеле (ММ) — одна из наиболее частых мальформаций спинного мозга, формирующихся в результате нарушений нейруляции. Менингоцеле — это спинномозговая грыжа, содержащая только ликвор при отсутствии нервных элементов, а миелоцеле — выбухание спинного мозга в мешок через костный дефект.
Миеломенингоцеле возникает внутриутробно (на 26-й день эмбрионального развития), когда выступающий дефект (грыжа) препятствует адекватному закрытию нервной трубки. Фактически менингомиелоцеле является в клинической практике синонимом spina bifida и встречается с частотой 5-20 случаев на 10 тыс. новорожденных.
Миеломенингоцеле — это разновидность spina bifida, являющаяся следствием дефекта нервной трубки (ДНТ), проявляющаяся выбуханием оболочек и вещества спинного мозга сквозь дефект в позвоночном канале.
При менингомиелоцеле выпячивание в расщелину позвоночника (спинномозговая грыжа) содержит оболочки, СМЖ, корешки спинномозговых нервов, а также часть спинного мозга.
Патогенез спинального дизрафизма точно неизвестен; для его объяснения предложены три основные теории: нарушение закрытия нервной трубки (по Реклингхаузену), гидродинамическая теория (по Моргани), а также теория чрезмерно ускоренного роста или остановки роста как причины дизрафии нервной трубки.
Аномалии закрытия нервной трубки, возникающие в I триместре гестации у эмбриона, приводят к развитию пороков спинного мозга. Миеломенингоцеле возникает, когда в процессе раннего онтогенеза плода нейроэктодерма трансформируется в нервную трубку и отделяется от кожной эктодермы. Описываемый дефект формируется обычно между 26-м и 30-м днями гестации.
В норме у эмбриона на 23-й день после зачатия должна полностью закрыться нервная трубка, образуемая из нервной пластинки (последняя формируется на дорсальной стороне на 20-й день внутриутробной жизни с последующим смыканием); после закрытия нервной трубки открытыми остаются только ее концевые отверстия. Принято считать, что чем позже формируется менингомиелоцеле, тем ниже располагается повреждение.
Этиологические факторы риска при менингомиелоцеле: прием беременными некоторых медикаментозных средств (оральных контрацептивов, амфетаминов, салицилатов, вальпроатов и др.), алкоголя и других интоксикантов, дефицит фолиевой кислоты и цинка и т.д. К факторам, предрасполагающим к менингомиелоцеле, относятся также перенесенные в период беременности краснуха и грипп, а также воздействие различных тератогенных веществ.
Частота повторных родов с менингомиелоцеле достигает 6-8%, что свидетельствует о генетическом факторе в происхождении заболевания. Код менингомиелоцеле по OMIM 234500. Миеломенингоцеле наследуется аутосомно-рецессивным путем.
Клинические проявления и диагностика менингомиелоцеле
Миеломенингоцеле имеет вид «мешка», выбу-хающего на спине ребенка и покрытого истонченным слоем эпидермиса (чаще локализуется в поясничной области, до 80% случаев в поясничном или пояснично-сакральном отделах позвоночника). Хотя до 50% менингомиелоцеле изначально протекают фактически бессимптомно (применительно к ЦНС), впоследствии болезнь может сопровождаться неврологическим дефицитом различной степени выраженности со стороны нижних конечностей и сфинктеров (нарушения тазовых функций).
Обычные неврологические симптомы при менингомиелоцеле: моторная слабость в ногах, расстройства чувствительности. При менингомиелоцеле типичны поражения ЦНС в виде нижнего парапареза и нарушений функций тазовых органов. В случаях расположения дефекта выше сегмента L3 возникает полная параплегия с обездвиженностью пациента, при локализации ниже сегмента L4 признаки параплегии отсутствуют, но обычно имеются симптомы недержания мочи. Таким образом, неврологические нарушения при менингомиелоцеле топически располагаются ниже места поражения.
Дефекты спинного мозга, относящиеся к spina bifida cystica (см.), в 95% случаев представляют собой миеломенингоцеле (оставшиеся 5% являются менингоцеле). Примерно у 90% детей с миеломенингоцеле отмечается гидроцефалия (см. главу 9), а мальформация Арнольда Киари типа II (хвостовое опускание миндалин мозжечка со сдавлением ствола мозга и микрогирией) в сочетании с гидроцефалией встречается при менингомиелоцеле более чем в 80% наблюдений.
Методы нейровизуализации (КТ, МРТ) позволяют выявить наличие гидроцефалии и других аномалий ЦНС у новорожденных с ММ. До 20% пациентов с менингомиелоцеле характеризуются наличием эпилепсии.
Значения среднего роста у детей с менингомиелоцеле (по завершении периода новорожденности) оказываются значительно ниже, чем у здоровых сверстников. Для пациентов с менингомиелоцеле впоследствии типична избыточная масса тела и часты деформации нижних конечностей. Последние бывают двух типов: вследствие не встречающих противодействия движений внутренних мышц стоп или голеностопного сустава, а также позиционные (в результате внутриутробного давления на парализованные ноги).
Для дифференциальной диагностики между менингомиелоцеле и менингоцеле проводится подсвечивание выступающих грыж (свет проходит через менингоцеле, но не миеломенингоцеле). Степень нарушения чувствительности и двигательных функций при менингомиелоцеле устанавливается при нанесении легких уколов в области нижних конечностей и туловища (в сопоставлении с зонами нормальной сохранной чувствительности).
Прогноз менингомиелоцеле
Сравнительно благоприятен при своевременной нейрохирургической коррекции грыжевого дефекта и гидроцефалии (по показаниям), предотвращении повреждения почек и обеспечении так называемого «агрессивного» питания.
Профилактика менингомиелоцеле
Амниоцентез позволяет своевременно выявлять открытые дефекты позвоночника; указанная диагностическая процедура рекомендуется всем беременным, у которых уже есть дети с любыми дефектами спинного мозга (не только миеломенингоцеле). Другие методы антенатального выявления менингомиелоцеле: УЗИ, исследование содержания а-фетопротеина в околоплодной жидкости и т.д.
Повышенное потребление метионина, фолиевой кислоты и витамина В12 (цианокобаламин) в периоде беременности (с первых дней ее наступления) снижает риск формирования менингомиелоцеле.
Лечение менингомиелоцеле
Все случаи менингомиелоцеле требуют хирургического лечения (послойное закрытие врожденного дефекта с формированием нервной трубки). При этом проводятся выделение грыжевого мешка и его ножки из окружающих тканей, вскрытие мешка и ревизия его содержимого; при наличии в полости грыжевого мешка корешков спинного мозга их выделяют, погружают в позвоночный канал с последующим иссечением мешка и сшиванием его остатков над поверхностью спинного мозга. Щель в дужках зашивается мышечно-фасциальным лоскутом.
Описываемое оперативное вмешательство позволяет избавить пациентов от грыжевого выпячивания, но вероятность обратного развития неврологических нарушений невелика вследствие малообратимых дегенеративных изменений спинного мозга и его корешков.
При необходимости проводятся нейрохирургическая коррекция гидроцефалии (шунтирующие операции), удаление повреждения с пластической хирургией, ортопедические мероприятия, комплексная реабилитация.
Симптоматическая терапия при менингомиелоцеле включает использование средств для лечения инфекций мочевых путей (уросептики), дисфункций мочевого пузыря (оксибутинина гидрохлорид и др.), антихолинергических препаратов (воздействующих на нейромедиаторную передачу) и т.д. Существует нейродиетологический подход к менингомиелоцеле.
Специфической диеты для миеломенингоцеле не разработано, но ряд особенностей новорожденных, страдающих миеломенингоцеле, требует диетической коррекции.
Используются фолиевая кислота, цианокобаламин (витамин В12) и аскорбиновая кислота (витамин С). Для коррекции дефицита по данному микроэлементу применяется дотация цинка (Zn), для коррекции запоров — обильное потребление жидкости.
КТ при миеломенингоцеле
— Читать «Спинномозговые грыжи (spina bifida) — варианты, клиника spina bifida occulta, spina bifida aperta и spina bifida cystica»
Оглавление темы «Неврология новорожденных детей»:
- Миеломенингоцеле (менингомиелоцеле) — варианты, клиника ариэнцефалии, голопрозэнцефалии
- Спинномозговые грыжи (spina bifida) — варианты, клиника spina bifida occulta, spina bifida aperta и spina bifida cystica
- Агенезия червя мозжечка — клиника, диагностика
- Агенезия полушарий мозжечка — клиника, диагностика, лечение
- Диастематомиелия (diastematomyelia) и дипломиелия (diplomyelia) — клиника, диагностика, лечение
- Мальформация (аномалия) Денди-Уокера — клиника, диагностика, лечение
- Мальформации (аномалия) Арнольда Киари — клиника, диагностика, лечение
- Вентральный дизрафизм (нейроэнтеральная киста) — клиника, диагностика, лечение
- Родовая травма головы и черепа — клиника, диагностика, лечение
- Родовая травма позвоночника и спинного мозга — клиника, диагностика, лечение
Источник
Менингоцеле – это один из врожденных пороков развития позвоночника и спинного мозга. В его основе лежит неполное закрытие нервной трубки – анатомической структуры эмбрионального периода.
Классификация
Выделяют три вида пороков, связанных с расщеплением позвоночника (лат: spinabifida): spina bifida occulta, менингоцеле и менингомиелоцеле. Это проявления одного и того же патологического процесса, имеющие разную степень выраженности.
Spina bifida occulta (скрытое расщепление) представляет собой исключительно костный дефект – щель в задней стенке позвонка или нескольких позвонков. Чаще всего это случается в поясничном или крестцовом отделе позвоночника на уровне от L1 (первого поясничного позвонка) до S2, S3 (второго-третьего крестцовых позвонков). Ни оболочки спинного мозга, ни корешки спинномозговых нервов через дефект кости не выпячиваются.
Менингоцеле — выбухание через костный дефект мозговых оболочек, содержащих ликвор. Кисты обычно располагаются в пояснично-крестцовом отделе позвоночника, достигают иногда больших размеров, имеют короткую ножку.
Спинномозговая жидкость при этом скапливается над паутинной оболочкой (meningocele subduralis) или под ней (meningocele subarachnoidalis). Это наиболее доброкачественная форма спинномозговых грыж, так как спинной мозг в большинстве случаев сформирован правильно.
Миеломиелоцеле – это самый сложный и частый из вариантов расщепления позвоночника — при таком пороке развития в дефект кости попадает и выпячивается наружу все содержимое позвоночного канала (спинной мозг с его оболочками и нервные корешки). Это может быть причиной тяжелых неврологических проблем.
Причины возникновения
В развитии всех видов расщепления позвоночника определенную роль играет наследственность. Это подтверждает тот факт, что частота рождения детей со spinabifida у родителей, которые сами страдают этим пороком, выше, чем в популяции.
Факторами риска по развитию данной болезни у детей являются внутриутробные инфекции, ионизирующее облучение, повышение температуры тела матери, действие химических токсинов (например, пестицидов), прием антиконвульсантов (противосудорожных средств) во время беременности, недостаток в рационе питания беременной фолиевой кислоты.
При этом наиболее важным периодом являются первые недели беременности, когда формируется нервная трубка. В норме она должна закрыться на четвертой неделе вынашивания.
Клиническая картина
Основным симптомом данной болезни является само наличие грыжевого мешка. На спине, чаще всего в пояснично-крестцовом отделе от L1 до S2, S3, определяется подкожное мягкотканое выпячивание. В большинстве случаев никакого дискомфорта оно не причиняет.
Клинически неврологическая симптоматика может отсутствовать или наблюдаются легкие вялые парезы ног, снижение ахилловых рефлексов.
Иногда спинномозговые оболочки в месте выпячивания могут быть не покрыты кожей. В таком случае оперативное лечение необходимо срочно, чтобы закрыть «ворота» для проникновения инфекции.
Диагностика патологии
Первичный врачебный осмотр позволяет заподозрить наличие у пациента данного заболевания.
Методом выбора для уточнения диагноза является магнитно-резонансная томография (МРТ) и компьютерная томография (КТ).
МРТ позволяет точно установить, что является содержимым грыжевого мешка.
Лечение и профилактика
Менингоцеле в области L1 – S2, S3 имеет хороший прогноз в отношении хирургического излечения. Поскольку в состав грыжевого мешка при менингоцеле не вовлечена ткань спинного мозга, после оперативного лечения человек может полностью выздороветь.
Консервативных (нехирургических) методов лечения этой болезни не существует. Операция помимо устранения косметического дефекта преследует цель закрытия входных ворот для возможного проникновения инфекции внутрь позвоночного канала.
В настоящее время активно разрабатываются хирургические методы антенатальной коррекции порока, т.е. операции на позвоночнике плода, когда он еще находится в утробе матери.
Первое направление профилактики – при беременности необходимо избегать факторов риска развития spinabifida. Активная профилактика заключается в приеме препаратов фолиевой кислоты во время вынашивания.
Источник


