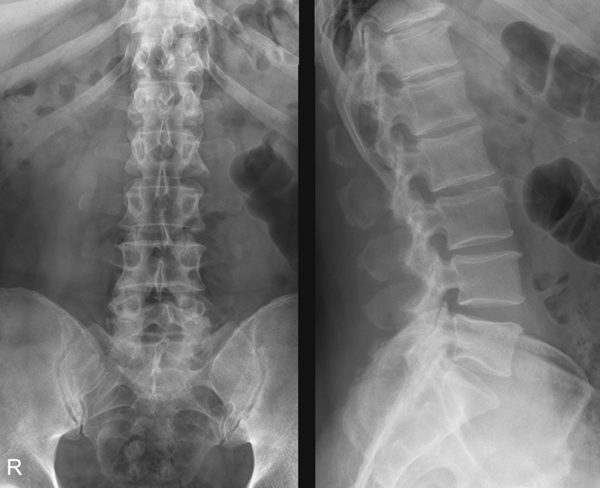
Поясничный отдел 2 сегмент
… сегментарная нестабильность — понятие сложное, комплексное, неоднозначно определяемое, трудно диагностируемое. Оно основывается на [1] клинических, [2] рентгенологических данных и [3] биомеханических характеристиках.
Сегментарная нестабильность позвоночника (нестабильность позвоночно-двигательного сегмента [ПДС]) — клинико-рентгенологическое понятие [которое следует отличать от гипермобильности], при котором одной из возможных причин болевого синдрома служит патологический (обычно увеличенный) паттерн движений в ПДС с трансляционным компонентом (от лат. translatio — перенос, перемещение). В 1962 г. на конференции Ассоциации ортопедов в Сан-Франциско были даны определения гипермобильности (увеличенные по амплитуде движения, без клинической симптоматики) и нестабильности с соответствующими клиническими симптомами, что очень важно с практической точки зрения, ведь не всегда сегментарное патологическое движение является причиной боли. Дегенеративное поражение диска является одной из главных причин нестабильности ПДС. Однако нарушение стабильности, безусловно, проявляется несостоятельностью всех структур ПДС, но выделить ведущий или первичный компонент не всегда возможно.
читайте также пост: Дегенерация межпозвонкового диска (на laesus-de-liro.livejournal.com) [читать]
В настоящий момент в отечественной медицинской литературе наиболее полным является определение нестабильности, включающее три существенных компонента: [1] биомеханический субстрат нестабильности — утрату способности ПДС обеспечивать физиологические перемещения позвонков относительно друг друга; [2] нарушение физиологических смещений позвонков относительно друг друга; [3] наличие типичного симптомокомплекса, основным элементом которого является зависимость интенсивности боли от нагрузки. Итоговое определение следующее: нестабильность позвоночника представляет собой возникающее по разным причинам патологическое состояние, ведущий признак которого — недостаточность несущей способности позвоночника, которая проявляется под действием нагрузок избыточной деформацией, патологическими перемещениями или нарастающим разрушением элементов ПДС.
Н.И. Хвисюк с соавт. (1977) на основании анализа материала, включающего данные лечения нескольких сотен больных с различными вариантами нестабильности, выделили основной симптомокомплекс нестабильности, заключающийся в отчетливой зависимости интенсивности болевого синдрома от вертикальной нагрузки на позвоночник. Он проявляется в возникновении и усилении болей тотчас после перехода пациента в вертикальное положение или через 15 — 20 минут, при этом больной вынужден лечь или разгрузить позвоночник; боли исчезают или значительно уменьшаются в горизонтальном положении и при внешней иммобилизации; боли локализуются в поясничной области, иррадиируют в одну или обе нижние конечности, нередко сопровождаются парастезиями, анталгическим сколиозом, гипертонусом мышц спины, которые также исчезают в горизонтальном положении. При этом на рентгенограммах определяют сужение межтелового промежутка, асимметричное снижение высоты дискового пространства при функциональной рентгенографии, нарушение сагиттального профиля, трансляцию (смещение), ретро-, антелистез.
Обратите внимание! Нестабильность представляет собой патологическую подвижность в позвоночном сегменте. Это может быть либо увеличение амплитуды нормальных движений (гипермобильность [ГМ]), либо возникновение нехарактерных для нормы новых степеней свободы движений (аномальная подвижность [АП]). Показателем нестабильности позвоночника является ГМ (и/или ПП) позвонков. ГМ (и/или АП) позвонков является рентгенологической находкой, в то время как нестабильность позвоночника представляет собой клиническое понятие. ГМ (и/или АП) может протекать без боли, а нестабильность характеризуется болью. У нестабильности имеются характерные признаки: [1] во-первых, нарушение несущей способности позвоночника происходит при воздействии внешних нагрузок, как физиологических, так и избыточных; позвоночник теряет свою способность сохранять определенные соотношения между позвонками; [2] во-вторых, нестабильность свидетельствует о несостоятельности опорных комплексов, которые предохраняют позвоночник от деформации, а спинной мозг и его структуры защищают от раздражения; [3] в-третьих, нарушение проявляется в виде деформации, патологическим перемещением позвонков или разрушением элементов позвоночника; нестабильность вызывает боль, неврологические расстройства, напряжение мышц и ограничение движений.
Нестабильности ПДС [пояснично-крестцового отдела позвоночника] отводится значимая роль в этиологии возникновения боли в спине. По данным некоторых авторов, более 30 % болей связаны с этой причиной. В 80-х гг. прошлого века нестабильность представлялась главным причинным аспектом боли в пояснице, возникновение которой пытались объяснить с позиции биомеханики ПДС. Однако клинически четко диагностировать данное состояние затруднительно, и утверждение о прямой взаимосвязи боли и гиперподвижности ПДС чрезвычайно спорно. Если выявлены нарушения мобильности ПДС, это говорит о его дисфункции, страдании, но не обязательно именно этот факт является причиной боли в пояснице у пациента.
Panjabi M. et al. ( 2006), например, связал хроническую боль в пояснице с микротравматизацией связок, ведущей к дисфункции мышц. Другие авторы отмечали, что длительно существующее напряжение мышц спины в большей степени обусловливает формирование болевого синдрома при нестабильности, чем увеличенная амплитуда межсегментарной подвижности.
Обратите внимание! В работах последних лет о взаимосвязи нестабильности и клинической симптоматики говорят уже более осторожно: нестабильность потенциально может быть причиной боли в пояснице, особенно ротационная. На основании биомеханических исследований делается предположение, что не увеличенная амплитуда движений, а концентрация напряжений в задних отделах фиброзного кольца как следствие патологического паттерна движений в сегменте при дегенерации межпозвонкового диска является причиной боли в спине.
В клинической практике в большинстве случаев нестабильность диагностируют по функциональным рентгенограммам («флексии — экстензии» — трансляция более 5 — 6 мм), однако техника выполнения этого исследования не стандартизирована и имеет ограничения по воспроизводимости, а диагностические критерии и рентгенологические признаки нестабильности остаются [!!!] спорными, допускающими ошибки измерения (к радиологическим признакам нестабильности можно отнести сегментарную сагиттальную, фронтальную ангуляционную [от лат. «angle» — угол] и/или трансляционную гипермобильность). Функциональная рентгеновская компьютерная томография (КТ) обладает большей чувствительностью для выявления аномальной подвижности ПДС. Если говорить о конкретных видах нестабильности, например ротационной, то ее практически невозможно оценить по функциональным рентгенограммам, и только с помощью методики трехплоскостной КТ можно получить значимые данные. МРТ позволяет оценить состояние мягких тканей, изменения в которых также влияют на патологическое движение в ПДС. Но при этом нет единого признака или сочетания признаков, которые были бы специфичны и четко определяли состояние «нормальный» и «нестабильный» сегмент, поэтому чрезвычайно актуальным остается вопрос о разработке алгоритма, перечня дополнительных методов исследований, необходимых и достаточных для диагностики нестабильности.
Следует отметить, что показатели стабильности не постоянны для различных сегментов и различных организмов, например, для молодого и пожилого человека показатели смещений при движении стабильного ПДС будут значительно различаться. Интересно учесть еще один биологический фактор. В проприоцептивной системе происходят возрастные изменения, и это может приводить к тому, что аномальное по амплитуде движение регистрируется как ноцептивный импульс. Таким образом, нестабильность может определяться не только амплитудой движения ПДС, но и вариантностью оценки нервной системой этого движения, которая, в свою очередь, может модифицироваться корой головного мозга, создавая взаимосвязь между биомеханическим и психологическим аспектами оценки нестабильности.
Как весомый признак, отражающий наличие сегментарной нестабильности рассматривают спондилоартрит. Pitkannen et al. (2002) определили его как предиктор передней и задней трансляционной нестабильности. При этом в 20 % случаев спондилоартрит предшествует остальным радиологическим признакам сегментарной двигательной дисфукции. Как признак сегментарной нестабильности ряд авторов рассматривает морфологические изменения красного костного мозга тел смежных позвонков, которые описаны Modic et al. (1988). Также к радиологическим признакам нестабильности можно отнести вакуум-феномен, тракционные шпоры, «черный» диск, изменения замыка тельных пластинок тел смежных позвонков, изменения дугоотростчатых (фасеточных) суставов, трехплоскостную деформацию ПДС, дегенеративный спондилолистез, сколиоз de novo, центральный стеноз позвоночного канала, дегенерацию фасеточных суставов.
читайте также пост: Modic changes 1 — значимая проблема в вертебрологии (на laesus-de-liro.livejournal.com) [читать]
читайте также пост: МРТ-визуализация возрастных изменений костного мозга тел позвонков (на laesus-de-liro.livejournal.com) [читать]
Обратите внимание! Только сочетание нескольких методик комплексной объективной оценки обеспечит достаточное количество данных для точной диагностики нестабильности (выявление объективных диагностических критериев и клинически значимых симптомов труднодостижимо вследствие мультифакторности нестабильности; на практике очень трудно применить прямую нагрузку к структурам позвоночника, чтобы непосредственно измерить степень мобильности ПДС). Возможно, разработка стандартов применения внешней нагрузки или амплитуды движений для оценки степени смещения структур на рентгенограммах, создание алгоритма для клинико-рентгенологической диагностики сегментарной нестабильности будет полезным для практического врача.
Поскольку все составляющие причины и механизмы механической боли в спине пока не определены, оптимальный метод ее лечения, несмотря на более чем 100-летнюю историю этого вопроса, дискутабелен. С практической точки зрения важно диагностировать тип нестабильности и классифицировать ее по характеру смещения, чтобы с учетом распределения биомеханических нагрузок в сегменте решить вопрос о необходимости стабилизации и применить ее определенный вид. Frymoyer и Krag (1986), основываясь на знаниях закономерностей течения дегенеративного процесса и биомеханических свойств ПДС, выделили следующие типы нестабильности: ротационную, трансляционную, ретролистез, постхирургическую. Авторы считают, что антиторсионную фиксацию фасеток нужно применять при ротационной нестабильности, межтеловую стабилизацию — при трансляционной, спондилодез в положении флексии — при ретролистезе. Однако утверждения имеют характер рекомендаций, не доказанных в соответствующих исследованиях.
подробнее в статье «Сегментарная нестабильность позвоночника: нерешенные вопросы» А.В. Крутько, Е.С. Байков, Н.А. Коновалов, А.Г. Назаренко; Новосибирский НИИ травматологии и ортопедии им. Я.Л. Цивьяна, Новосибирск; Национальный научно-практический центр нейрохирургии им. акад. Н.Н. Бурденко, Москва (журнал Хирургия позвоночника №3, 2017) [читать]Читайте также:
статья «Диагностика нестабильности при дегенеративной болезни пояснично-крестцового отдела позвоночника» Никитин А.С., Гринь А.А.; Московский государственный медико-стоматологический университет им. А.И. Евдокимова; ГБУЗ «НИИ скорой помощи им. Н.В. Склифосовского ДЗМ», Москва (журнал «Нейрохирургия» № 3, 2017) [читать]
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 июля 2017;
проверки требуют 27 правок.
Позвоно́чный столб, или позвоно́чник (columna vertebralis) — основная часть осевого скелета человека. Состоит из 32—33 позвонков, последовательно соединённых друг с другом в вертикальном положении[1][2]. Позвонки разделяют на отдельные категории: семь шейных, двенадцать грудных и пять поясничных. В нижней части позвоночного столба, за поясничным отделом расположен крестец, состоящий из пяти позвонков сросшихся в одну кость. Ниже крестцового отдела имеется копчик, в основе которого также находятся сросшиеся позвонки.
Функции[править | править код]
Позвоночный столб выполняет функцию опоры, защиты спинного мозга и участвует в движениях туловища и головы[3].
Анатомия[править | править код]
Различают 5 отделов позвоночника:
- Шейный отдел (7 позвонков, C1—C7);
- Грудной отдел (12 позвонков, Th1—Th12);
- Поясничный отдел (5 позвонков, L1—L5);
- Крестцовый отдел (5 позвонков, S1—S5);
- Копчиковый отдел (3-4 позвонков, Co1—Co4)[2], иногда до 5 (Co5)[источник не указан 124 дня].
Есть 2 вида изгиба позвоночника: лордоз и кифоз. Лордоз — это те части позвоночника, которые выгнуты вентрально (вперед) — шейный и поясничный. Кифоз — это те части позвоночника, которые выгнуты дорсально (назад) — грудной и крестцовый.
Изгибы позвоночника способствуют сохранению человеком равновесия. Во время быстрых, резких движений изгибы пружинят и смягчают толчки, испытываемые телом.
Шейный отдел[править | править код]
В шейном отделе позвоночника человека располагаются 7 позвонков. Этот отдел является самым подвижным. Первые два позвонка шейного отдела, атлант (лат. Atlas) и эпистрофей (лат. Axis), имеют атипичное строение. У атланта отсутствует тело позвонка — он состоит из передней и задней дуг, соединённых между собой боковыми костными утолщениями (латеральными массами). Атлант прикрепляется к затылочному отверстию в черепе с помощью мыщелков. В передней части Эпистрофей имеет костный вырост — зубовидный отросток или зуб. Он фиксируется связками в невральном кольце атланта, представляя собой ось вращения позвонка. Благодаря строению этих позвонков, человек может совершать разнообразные движения головой.
Из-за минимальной нагрузки тела шейных позвонков невелики. Поперечные отростки имеют собственные отверстия (образуются при сращении с рудиментами рёбер), в которых проходят позвоночные артерия и вена. В месте сращения поперечного отростка с рудиментом ребра образуются бугорки (передний и задний). Передний бугорок сильно развит у VI шейного позвонка («сонный бугорок») — к нему можно прижать сонную артерию в случае кровотечения. Остистые отростки шейных позвонков раздвоены (кроме I, у которого остистый отросток отсутствует, и VII). Остистый отросток VII позвонка называется «выступающим». Он является точкой отсчёта позвонков при осмотре пациента.
Грудной отдел[править | править код]
Грудной отдел позвоночника состоит из 12 позвонков. К телам этих позвонков полуподвижно прикреплены рёбра. Грудные позвонки и рёбра, впереди соединённые грудиной, образуют грудную клетку. Только 10 пар рёбер прикрепляются к грудине, остальные свободны.
Тела увеличиваются из-за увеличения нагрузки и имеют рёберные ямки для сочленения с головками рёбер. Обычно один позвонок имеет 2 полуямки — верхнюю и нижнюю. Однако I-й грудной позвонок имеет полную верхнюю ямку и нижнюю полуямку, X-й — только верхнюю полуямку, XI-й и XII-й — имеют полные ямки для соответствующих рёбер. Остистые отростки грудных позвонков длинные, наклонены вниз, черепицеобразно накладываясь друг на друга. Суставные отростки направлены фронтально. На передней поверхности поперечных отростков — рёберные ямки для сочленения с бугорками рёбер (у XI, XII их нет).
Поясничный отдел[править | править код]
В поясничном отделе располагается 5 позвонков. На поясничный отдел приходится очень большая масса, поэтому тела поясничных позвонков самые крупные. Остистые отростки направлены прямо назад. Суставные отростки обращены сагиттально. Есть рёберные отростки (рудименты рёбер), добавочные отростки (остатки поперечных отростков, не слившиеся с ребром), сосцевидные отростки — след прикрепления мышц.
Крестцовый отдел[править | править код]
5 крестцовых позвонков у взрослого человека образуют крестец (os sacrum). У ребёнка состоит из отдельных позвонков, которые срастаются в юношеском возрасте.
Копчиковый отдел[править | править код]
Включает 3–4 позвонков[1].
Развитие позвоночного столба у человека[4][править | править код]
Выселяющаяся из медиовентральной части (склеротома) каждого сомита мезенхима обволакивает хорду и нервную трубку — образуются первичные (перепончатые) позвонки. Такие позвонки состоят из тела и невральной дуги, метамерно расположенных с дорсальной и вентральной сторон хорды.
На 5-й неделе внутриутробного развития в телах, дорсальной и вентральной дугах появляются островки хрящевой ткани, которые в дальнейшем сливаются. Хорда теряет своё значение, сохраняясь в виде студенистого ядра межпозвоночных дисков между телами позвонков. Дорсальные дуги, разрастаясь и сливаясь, образуют отростки (непарные остистые и парные суставные и поперечные), а вентральные дуги растут в стороны и, проникая в вентральные отделы миотомов, дают начало рёбрам.
На 8-й неделе хрящевой скелет зародыша человека заменяется костным. В конце 8-й недели внутриутробного развития начинают окостеневать позвонки. На каждом позвонке возникает 3 точки окостенения: одна в теле и две в дуге. В дуге точки окостенения сливаются на 1-м году жизни, а дуга срастается с телом на 3-м году жизни (или позже). Добавочные точки окостенения в верхней и нижней частях тела позвонка возникают в 5—6 лет, а окончательно позвонок окостеневает в 20—25 лет.
Шейные позвонки (I и II) отличаются по развитию от остальных. Атлант имеет по одной точке окостенения в будущих латеральных массах, отсюда костная ткань разрастается в заднюю дугу. В передней дуге точка окостенения появляется лишь на 1-м году жизни. Часть тела атланта ещё на стадии хрящевого позвонка отделяется от него и соединяется с телом II шейного позвонка, превращаясь в зубовидный отросток (зуб). Зуб имеет самостоятельную точку окостенения, которая сливается с костным телом II позвонка на 3—5-м году жизни ребёнка.
У трёх верхних крестцовых позвонков на 6—7 месяце внутриутробного развития появляются добавочные точки окостенения, за счёт которых развиваются латеральные части крестца (рудименты крестцовых рёбер). На 17—25 году крестцовые позвонки срастаются в единый крестец.
В копчиковых (рудиментарных позвонках) появляется по одной точке окостенения в различное время (в период от 1 года до 20 лет).
У зародыша человека закладывается 38 позвонков: 7 шейных, 13 грудных, 5 поясничных и 12—13 крестцовых и копчиковых. В период роста эмбриона происходят следующие изменения: 13-я пара рёбер редуцируется и срастается с поперечными отростками 13-го грудного позвонка, который становится 1-м поясничным (а последний поясничный позвонок становится 1-м крестцовым). В дальнейшем происходит редукция большинства копчиковых позвонков. Таким образом, к моменту рождения плода позвоночный столб состоит из 33—34 позвонков.
Варианты и аномалии развития позвоночного столба человека[править | править код]
Ассимиляция атланта (сращение I шейного позвонка с черепом) — может комбинироваться с расщеплением его задней дуги. Ассимиляция атланта является редкой аномалией. Она может сопровождаться различными изменениями в строении атланта и затылочной кости. Данные об ассимиляции атланта могут представлять несомненный интерес в клинической практике при проведении оперативных вмешательств в этой области.
Аномалии такого рода (spina bifida) могут встречаться и у других позвонков, чаще у поясничных и крестцовых. Число крестцовых позвонков за счёт ассимиляции поясничных может увеличиваться до 6—7 («сакрализация»), при соответствующем увеличении крестцового канала и увеличении количества крестцовых отверстий. Реже наблюдается уменьшение количества крестцовых позвонков до 4 при увеличении числа поясничных («люмбализация»).
При наличии шейных рёбер VII шейный позвонок приобретает сходство с грудным. В случае наличия 13-й пары рёбер увеличивается число типичных грудных позвонков.
Аномалия Киммерли — это мальформация краниовертебрального перехода, связанная с атипичным врожденным дефектом атланта в виде костной дугообразной перегородки на задней дуге над бороздой позвоночной артерии.
Первая помощь при травмах позвоночника[править | править код]
При подозрении на травму позвоночника нельзя передвигать и переворачивать пострадавшего. В тех случаях когда оставление на месте приведёт к неизбежным дополнительным травмам или смерти, передвижение пострадавшего осуществляется на твёрдой поверхности, с максимальным сохранением положения в котором он находился до начала перемещения. Помните, что при изменении положения тела, попытке уложить травмированного на живот или придать ему более удобную позу, вы можете провести ущемление спинного мозга позвонками, что приведёт к параличу нижележащих отделов и пожизненной инвалидности больного.
Профилактика заболеваний позвоночника[править | править код]
Использование ортопедических стелек, oртопедического корсета[5], бандажа[6].
Примечания[править | править код]
- ↑ 1 2 Позвоночник человека — статья из Большой советской энциклопедии.
- ↑ 1 2 Мовшович И.А., Илларионов В.П., Маттис Э.Р., Митбрейт И.М., Никитюк Б.А., Тагер И.Л., Фрейдин Л.М., Цивьян Я.Л. Позвоночник // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б.В. Петровский. — 3 изд. — Москва : Советская энциклопедия, 1983. — Т. 20. Пневмопексия — Преднизолон. — 560 с. — 150 800 экз.
- ↑ Крылова Н. В., Искренко И. А. Анатомия скелета. Анатомия человека в схемах и рисунках. Атлас-пособие. — М.: Издательство Российского университета дружбы народов, 2005. — 84 с. — ISBN 5-209-01687-0.
- ↑ Анатомия человека. В двух томах / Под ред. М. Р. Сапина. — 5-е изд., перераб. и доп. — М.: Медицина, 2001. — Т. 1. — 640 с. — ISBN 5-225-04585-5.
- ↑ Эластичный корсет. Полезная модель РФ 148632
- ↑ Корректирующее и ортопедическое белье (недоступная ссылка). Дата обращения 3 декабря 2017. Архивировано 3 декабря 2017 года.
См. также[править | править код]
- Заболевания позвоночника
- Позвонок
- Межпозвоночный диск
- Осанка
Ссылки[править | править код]
Источник