Вертебральный синдром поясничного отдела что это

Вертебральный синдром – это комплекс признаков, которые выявляются у пациентов и подтверждают связь боли с позвоночником. Данный синдром указывает на проблему в организме в целом, а не только со спиной. На состояние позвонков влияют мышцы, органы, эмоции, и это воздействие является двусторонним. Лечить дисфункцию без выявления причин невозможно.
Классификация и характерные признаки
При постановке диагноза врачу нужно исключить другие источники проблемы: внутренние органы, стресс и спазм дыхательной мускулатуры, невралгии.
Проявлением вертебрального синдрома считают:
- нарушения физиологических изгибов – у пациентов уплощаются или усиливаются лордозы, формируются кифозы;
- образуются сколиозы – изгибы во фронтальной плоскости;
- отмечается сниженная подвижность позвоночно-двигательного сегмента – возникновение функционального блока;
- напряжение паравертебральной мускулатуры.
С позиции вертебрологии данные симптомы являются очевидными при вертеброгенном синдроме, когда источником патологии является нарушение положения и функции позвонков.

Основным критерием классификации синдромов является патогенез. Различают радикулопатии и псевдорадикулопатии (рефлекторные), вызванные напряжением в мышцах, которые пережимают нервы. Отсюда выделяют следующие виды синдромов остеохондроза:
- Компрессионные (сосудистые, корешковые, спинальные).
- Рефлекторные (нервно-сосудистые, мышечно-тонические, нейродистрофические).
Перечисленные виды синдромов могут быть связаны с позой (статикой) и быть компенсацией органических или структурных изменений. Подобная классификация показывает, что не всегда боли связаны исключительно с остеохондрозом, вызванным малоподвижным образом жизни.
Вертебральный болевой синдром классифицируют по типам:
- Немеханические бывают альгическими, связанными с малой подвижностью, дисгемическими или вегетативными. Например, асептико-воспалительный вертебральный синдром протекает со скованностью, тугоподвижностью и болями в покое.
- Механические разделяют на компрессионный, вызываемый сжатием нервного корешка и мышечным спазмом, и дефиксационный, вызываемый нестабильностью позвоночно-двигательного сегмента.
Распространенный вертебральный корешковый синдром отличается появлением боли в определенном движении. Чаще всего причиной становится слабость большой ягодичной мышцы или брюшного пресса, поэтому боли усиливаются при наклоне и разгибании.
Причины появления
Различают прямые травмы и повреждения позвоночника, а также поражения структур, связанных с ним. Причины развития синдрома условно разделяют следующим образом:
- травматические (падение на спину, травма ребер, сильный испуг и спазм диафрагмы);
- миофасциальные (мышечные дисбалансы вызывают изменение положения ребер и позвонков);
- висцеральные (заболевания внутренних органов вызывают рефлекторные проблемы в позвоночно-двигательном сегменте);
- неврогенные боли (поражение периферических нервов).
Риск вертебрального синдрома растет при перегрузках мышц, при длительном нахождении в статических позах, при стрессах и депрессиях, при злоупотреблении алкоголем и жирной пищей.
Все факторы, срывающие адаптационные возможности нервной системы, влияют на позвоночник.

С позиции вертебрологии признаются только факторы, которые являются официальными диагнозами ортопедии:
- корешковые синдромы или компрессия нервов при межпозвоночных грыжах;
- сжатие позвоночного канала при листезах позвонков;
- болезнь Бехтерева;
- остеопороз и риск компрессионных переломов позвонков;
- травмы позвоночника;
- мышечные спазмы на фоне компрессии нервных корешков;
- опухолевые процессы;
- воспаления мышц;
- сколиотические деформации;
- нарушения кровоснабжения позвонков или мышц;
- остеохондроз.
Боли в спине могут быть рефлекторными на фоне воспалительных процессов внутренних органов: панкреатита, язвы, мочекаменной болезни. Факторы взаимосвязаны и формируют патологические цепочки. Воспалительный процесс в почке приводит к фиксации ребер, ротации позвонков грудного отдела (с 10 по 12), к ослаблению ассоциированных мышц, нарушению биомеханики, формированию спазмов и боли.
Чаще всего официальной причиной вертебрального синдрома является остеохондроз, выявляемый с помощью рентгена.
Необходимая диагностика
Критериями для диагностики вертебрального синдрома по симптомам становятся:
- боли в области позвоночника;
- утомление мышц спины при нагрузке;
- усиление болей при движении позвоночника (сгибании, разгибании, развороте);
- снижение боли в положении лежа, при ношении поддерживающего корсета;
- желание принять вынужденную позу (статовертебральный синдром), обусловленную искривлением позвонков;
- снижение подвижности одного или нескольких сегментов позвоночника;
- помощь при вставании и ходьбе (опора руками, раскачивание в шаге);
- мышечные спазмы;
- дистрофия паравертебральных мышц и связок;
- триггерные точки в мышцах спины.
Диагноз «вертебральный синдром» подтверждается, если боль в спине усиливается при увеличении осевой нагрузки на позвоночник. При этом следует исключить новообразования, инфекции, воспаления в области позвонков.

Основным признаком синдрома считаются спондилографические проявления остеохондроза на рентгенограмме. На начальных фазах происходит уменьшение или увеличение лордозов. Появляются изменения в телах позвонков: замыкательные пластинки уплотняются, контуры становятся неровными. Развиваются грыжи Шморля – внедрение фрагментов межпозвонкового диска в тело позвонка.
Признаком нарушения стабильности и дистрофии являются остеофиты, при этом углы позвонков заостряются. Наросты указывают на ослабление мышц, стабилизирующих позвонки.
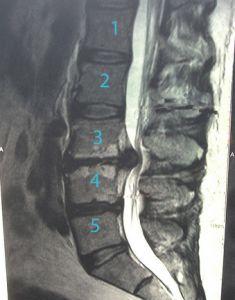
Протрузия и грыжа диска – это заключительная фаза заболевания, вслед за которой межпозвонковые диски подвергаются фиброзу. Выявить патологии можно с помощью МРТ и КТ.
Методы лечения
Болевой синдром при грыжах, остеохондрозе, миофасциальных дисбалансах подлежит одинаковому лечению в острой фазе, цель которого – купировать воспалительный процесс. Пациенту назначают постельный режим на 3–5 дней, используется твердый матрас и облегчение положения с помощью подушек (между ног или под шею).
Если пациент не может ограничить физическую активность, назначают корсеты с ребрами жесткости для снятия осевой нагрузки на позвоночник.
Медикаментозная терапия
Лекарственное лечение предусматривает снятие воспаления, расслабление мышечных спазмов и нормализацию тонуса нервной системы:
- Нестероидные противовоспалительные средства используются против боли. «Диклофенак» в виде внутримышечных инъекций или таблеток с максимальной дозировкой в сутки 150 мг. Иногда применяется «Анальгин».
- Миорелаксанты назначают в виде инъекций или таблеток в зависимости от домашнего или стационарного лечения («Реланиум» в растворе и «Баклофен» в таблетированной форме).
- Трициклические антидепрессанты дополняют лечение при сильных болях. Используется в малых дозах «Амитриптилин».
Среди противовоспалительных средств применяют селективные ингибиторы ЦОГ – медиаторов воспаления: «Нимесулид», «Пироксикам». При стойком болевом синдроме выполняют блокады кортикостероидами, снижающими иммунную функцию для блокировки воспалительного процесса.
Если медикаментозная терапия не помогает лечить болевой синдром на протяжении 3–4 месяцев, рекомендовано хирургическое лечение. Медианные грыжи являются наиболее опасными с позиции развития парезов. Резкое снижение чувствительности нижних конечностей и нарушение функции органов малого таза – показание к срочной операции.
Нейропротективные методы
Для регенерации нервной ткани используют комбинированные средства, которые обезболивают, снимают отек и улучшают клеточный метаболизм. В препарате «Амбене» сочетаются фенилбутазон, дексазон и цианокобаламин.
Для улучшения микроциркуляции крови используют витамины группы В в комплексах «Неуробекс». Они обладают нейропротекторной функцией и укрепляют сосудистые стенки, позволяя тканям быстрее регенерировать. Дополнительно применяют сосудистые препараты («Актовегин» и «Трентал»). Полное исцеление достигается редко, медикаменты устраняют острые симптомы.
Нетрадиционное лечение
Мануальная терапия являются ветвью медицины, но предоставляется в частном порядке за пределами клиник. Считается, что вправление позвонков решает проблему вертебрального синдрома. Но далеко не все терапевты придерживаются правил биомеханики позвонков, потому что боль возвращается.
Остеопатия также стала официальным направлением медицины. Применяется для выявления и устранения причин дисфункции – спазма сосудов, нервов, мышц, фасций. Фактически опытный остеопат работает с факторами риска вертебрального синдрома.
Другие нетрадиционные методы включают:
- рефлексотерапию, снимающую натяжение нервов;
- гирудотерапию для устранения отеков;
- гомеопатию, убирающую дисфункции внутренних органов.
Нетрадиционные методы включают настои и отвары трав, компрессы на основе спирта или скипидара и другие средства народной медицины.
Рекомендации по профилактике
Для профилактики болей в позвоночнике нельзя выбирать тактику «берегу себя» или «тренируюсь активно». Сидячий образ жизни и интенсивные физические нагрузки одинаково ведут к травмам, потому что причиной вертеброгенного синдрома становится нарушенная биомеханика – включение мышц в определенное движение. Слабость или заторможенное включение мускулатуры вызывает дисбалансы, спазмы и боли. Остеохондроз как хроническое заболевание выступает лишь симптомом нарушения функции окружающих позвоночник мышц.
Лечение при вертебральном синдроме должно включать восстановление мышц. Лучшим профилактическим средство является ходьба нормальным перекрестным шагом с маховыми движениями руками. Именно ротационное движение плечевого пояса разгружает позвонки, улучшая трофику тканей.
Загрузка…
Источник
Ежедневно с болью в спине (в частности, с болью в нижней части спины — БНС) в лечебное учреждение «закрепленное за отдельно взятой территорией» крупного города обращаются «десятки» пациентов, которые в масштабах всего города составляют «сотни», а в масштабах страны – «сотни тысяч» себе подобных. За столь большой армией пациентов стоят десятки тысяч врачей, которые изо дня в день из месяца в месяц, из года в год неразборчивым почерком пишут в различных амбулаторных картах одно и тоже, при этом сутью оставляемой записи является: «[у пациента] остеохондроз позвоночника с болевым и/или с корешковым синдромом»; но, как показывает практика, «суть» проблемы не имеет четких границ в понятийном аппарате врача, приобретая тем самым интуитивное заключение в виде «набора слов» имеющих отношение к проблеме [то есть к проблеме вертеброневрологии], и не имеющих ничего общего с ясным пониманием сути того, что есть вертебральная и вертеброгенная патология. Я не собираюсь полностью освещать все разделы пропедевтики в рамках вертеброневрологии, но в сжатом виде — не в ущерб истины, – приведу опорные пункты «клинического подтверждения» наличия у пациента вертебрального синдрома, который является «первой буквой» в «алфавите вертебро[невро]логии».
Под вертебральным синдромом понимается совокупность объективных признаков, которые можно выявить при физикальном исследовании пациентов с вертеброгенной болью. К числу таких признаков относятся (источник: статья «Роль миорелаксантов в лечении острой боли в спине» Н.В. Вахнина (Кафедра нервных болезней ГБОУ ВПО Первый МГМУ им. И.М. Сеченова), статья опубликована в журнале «Справочник поликлинического врача» № 5 – 2012):
1. изменение физиологических изгибов (уплощение поясничного или шейного лордоза или, напротив, гиперлордоз);
2. формирование патологических изгибов (анталгический сколиоз);
3. ограничение подвижности в пораженном двигательном сегменте позвоночника (так называемое функциональное блокирование);
4. пальпаторно определяемое напряжение паравертебральных мышц.
[!!!] Наличие указанных объективных признаков свидетельствуют о вертеброгенном характере боли и позволяет провести дифференциальный диагноз с соматогенной болью (например, при заболеваниях почек) или с психогенной.
Диагностика вертебрального синдрома основывается на следующих критериях (методические рекомендации для врачей: «Диагноз неврологических проявлений остеохондроза позвоночника и его адаптация к МКБ-10» Новокузнецк, 2004):
1. боли в позвоночнике, утомляемость позвоночника и мышц региона;
2. зависимость состояния от движений в позвоночнике;
3. уменьшение выраженности клинических проявлений под влиянием иммобилизации позвоночника или разгрузочных воздействий;
4. характерные вынужденные положения и позы, обусловленные изменениями конфигурации позвоночника;
5. ограничение или утрата подвижности в пораженном отделе позвоночника с преобладанием в одном или двух позвоночных двигательных сегментах;
6. использование щадящих приемов при перемене положения тела и ходьбе;
7. характерные симптомы мышечного натяжения;
8. положительные болевые феномены, вызываемые нагрузкой на позвоночник;
9. миодистонические и миодистрофические изменения в паравертебральных мышцах;
10. гиперальгические и триггерные точки и зоны в паравертебральных тканях;
11. выявление спондилографических признаков остеохондроза и характерного патоморфологического субстрата;
12. отсутствие субъективных и объективных признаков изменения позвоночных и около-позвоночных тканей, характерных для инфекционного, опухолевого и другого генеза их поражения.
Признаки вертебрального синдрома («Клиническая неврология позвоночника» Ф.А. Хабиров , изд. 3-е, Казань, 2003):
1. Первым признаком вертебрального синдрома является нарушение функционирования одного или нескольких позвоночных двигательных сегментов (ПДС). Это характерезуется чаще всего нестабильностью, сменяющейся в дальнейшем локальной, ограниченной или распространенной миофиксацией позвоночника. Миофиксация может быть компенсированной, субкомпенсированной и декомпенсированной. Нарушение локальной мышечной и связочно-суставной фиксации сопровождается различными изменениями конфигурации позвоночника – уплощением или (реже)усилением лордоза, кифоом, сколиозом или лордосколиозом. Декомпенсированная миофиксация нередко приводит к альтернирующему сколиозу или псевдоспондилолистезу. Нарушение подвижности ПДС определяется, в первую очередь, напряжением как глубоких, так и поверхностных многосуставных мышц. Оценка напряжения многораздельных мышц, позволяет судить о степени миофиксации.
2. Вторым признаком вертебрального синдрома является локальная боль и болезненность при активных и пассивных движениях. Эти признаки обусловлены раздражением рецепторов возвратного (синувертебрального) нерва патологической импульсацией из вертебрального очага. Указанная импульсация проявляется, естественно, не только в рамках вертебрального синдрома, она вызывает рефлекторное тоническое напряжение мышц в соответствующих миотомах. Раздражение же вегетативных волокон вызывает боли, болезненность и другие нарушения в более широких онах – так называемый вегетативно-ирритативный синдром (как правило, верхнеквадрантный или нижнеквадрантный).
3. Третьим признаком поражением позвоночного сегмента является утрата рессорной, равно как и крушение суставной функции межпозвонкового диска. Эти компоненты вертебрального синдрома хорошо регистрируются при функциональных робах на спондилограммах. Рентгенологическими признаками указанного дистрофического поражения (остеохондроза) позвоночного сегмента являются: 1) утолщение (и уплотнение) замыкательных пластинок, 2) уплощение (уменьшение высоты) диска, 3) симптом «распорки» при компенсированной миофиксации, «подвывих по Ковачу» или псевдо-спондилолистез при плохой миогенной и связочно-суставной фиксации, 5)грыжевое выпячивание диска, 6) задние остеофиты в области разрыва задней продольной связки – признак длительно текущего грыжевого выпячивания, 7) формирование неоартроза (унко-вертебрального, межостистого), а также артрозов – межпозвонковых, позвонково-поперечно-реберных.
Источник

Остеохондрозом называется дегенеративно-дистрофическое заболевание позвоночного столба, суть которого заключается в поражении межпозвонкового диска, его разрушении с последующим вовлечением в патологический процесс и разрушением смежных позвонков. В ходе патологического процесса происходит деструкция межпозвонковых связок, в каналах позвоночника ущемляются сосуды и нервные окончания.
Течение заболевание хроническое, периоды обострений сменяются ремиссиями, однако при воздействии даже незначительных провоцирующих факторов (стрессов, травмы, местного переохлаждения, подъёма тяжестей) болезнь снова обостряется. Остеохондроз поясничного отдела позвоночника, (пояснично-крестцовый остеохондроз) — одна из наиболее распространенных форм остеохондроза, частая причина временной, а со временем и полной утраты больным трудоспособности.
Поясничный остеохондроз: причины возникновения
Остеохондроз считается мультифакторным заболеванием, среди причин которого выделяют длительное нефизиологичное мышечное напряжение или напротив, снижение тонуса мышц. Такой дисбаланс приводит к нарушению равномерного распределению нагрузки вдоль позвоночного столба, результатом чего является ухудшение кровоснабжения межпозвонковых дисков, их дегенерация и разрушение.
Кроме того, предпосылками к развитию поясничного остеохондроза могут быть разнообразные нарушения обмена веществ, травмы (как острые, так и хроническая микротравматизация при спортивных нагрузках или выполнении тяжелой физической работы), анатомические аномалии развития позвоночника, наследственная предрасположенность к патологиям костной и хрящевой ткани, неправильная осанка, малоподвижный образ жизни и специфика профессиональной деятельности.
Симптомы поясничного остеохондроза
Основной симптом при поясничном остеохондрозе — боль. Как правило, она ноющего характера, возникает после длительного нахождения в одной и той же позе, после сна. Однако нередко имеет место и резкая, стреляющая, интенсивная боль, возникающая без видимой причины или при перемене позы. Разный характер болевого синдрома объясняется разными механизмами возникновения боли. Болевой синдром может являться следствием как нарушения кровообращения в тканях, окружающих позвоночник, отека мышц и связок, мышечного спазма так и сдавления нервных окончаний, проходящих в каналах позвоночника.
Кроме того, в клинической практике принято выделять ряд синдромов (совокупностей симптомов), сопровождающих поясничный остеохондроз.
Вертебральный синдром — характеризуется следующими симптомами:
- нарушением анатомической структуры поясничного отдела позвоночника, уплощением или углублением его изгибов, искривлением позвоночного столба;
- снижением подвижности позвоночника в области поясницы, изменением мышечного тонуса вследствие спазма или дистонии мышц;
- болью при любых движениях в поясничном отделе позвоночника (активных или пассивных) вследствие мышечного спазма;снижением амортизирующих свойств межпозвонковых дисков;
- локальным вертебральным болевым синдромом — местным повышением чувствительности костно-мышечных структур при пальпации в поясничной области позвоночника.
Также при поясничном остеохондрозе выделяют ряд экстравертебральных синдромов, которые в клинической практике принято делить на рефлекторные и компрессионные.
Рефлекторные синдромы обусловлены раздражением нервных окончаний при сдавлении корешков спинномозговых нервов, проходящих сквозь межпозвоночные отверстия. Сдавление провоцирует отек окружающих позвоночник мышц, их спазм и воспаление. Как правило, рефлекторный синдром сопровождается интенсивной болью в области сдавления корешка нерва, а также по ходу нервного волокна. Боль может быть острой, резкой или продолжительной, нередко болезненность сопровождается парестезиями (покалывание, жжение, ощущение ползания мурашек, снижение чувствительности) на участке кожи, которая иннервируется пораженным нервом.
Вслед за рефлекторными синдромами развиваются компрессионные — они возникают вследствие сдавливания спинного мозга, сосудов и нервов при деструкции тел позвонков и развитии грыж межпозвонковых дисков. При этом выделяют корешковые синдромы (вследствие ущемления корешков нервов), сосудисто-корешковые (при сдавлении одновременно с нервом сосудов) и миелопатии — синдромы, сопровождающие ущемление спинного мозга. Помимо боли компрессионный синдром сопровождается парезом или параличом мышц нижних конечностей (при этом боль ослабевает). Клинически это проявляется усталостью в ногах, парестезиями, нарушением походки, онемением ног.
Степени поясничного остеохондроза

В зависимости от объёма поражения межпозвонковых дисков выделяют четыре клинических степени остеохондроза поясничного отдела позвоночника.
Поясничный остеохондроз 1 степени — характеризуется снижением упругости межпозвонковых дисков. В фиброзном кольце при резких движениях могут появиться трещины, что сопровождается резкой болью, напоминающей прохождение электрического разряда. Отмечается рефлекторный спазм мышц, окружающих позвоночник.
Поясничный остеохондроз 2 степени — характеризуется нестабильностью позвоночника в поясничном отделе, возможно развитие протрузий межпозвонковых дисков. Беспокоит хроническая боль в пояснице, ногах, которая усиливается при длительном нахождении в одной и той же позе или после физических нагрузок. К боли могут присоединяться парестезии, ощущение усталости ног.
Поясничный остеохондроз 3 степени — характеризуется проявлениями межпозвонковой грыжи (боли по ходу ущемленного нерва, онемение ног, нарушения походки). Кроме того, могут появиться так называемые «отдаленные» симптомы — признаки заболевания почек и других органов урогенитальной системы, кишечника, в частности, нарушения стула.
Поясничный остеохондроз 4 степени — соответствует полной утрате межпозвоночным диском своих свойств. Тела позвонков сближаются, разрушаются, позвоночник утрачивает подвижность, состояние сопровождается выраженным компрессионным синдромом, миелопатией. Неврологические симптомы со стороны ног становятся стойкими, вплоть до утраты возможности самостоятельно передвигаться. Стойких характер приобретает и «отдаленная» симптоматика со стороны урогенитальной и пищеварительной систем.
Диагностика поясничного остеохондроза
Диагноз «поясничный остеохондроз» ставит врач, после полноценного обследования больного. Нужно помнить, что симптомы остеохондроза поясничного отдела позвоночника неспецифичны — соответственно, нужно в обязательном порядке получить консультацию специалиста, который исключит прочие патологии, например, новообразования спинного мозга или тел позвонков, способные спровоцировать подобную остеохондрозу клиническую картину.
Для того, чтобы определить точное место поражения позвоночника, проводят рентгенологическое обследование. Для уточнения диагноза делается магнитно-резонансная томография, позволяющая получить послойные снимки высокой четкости.
Особое внимание следует уделить отдаленным симптомам остеохондроза. Они нередко становятся причиной ложной диагностики и неверного лечения больного, поэтому очень важно комплексное обследование не только у вертебролога и невролога, но и у нефроуролога, гастроэнтеролога, хирурга, которые помогут постановке точного диагноза и выявлению первичной причины нарушений со стороны почек или ЖКТ.
Остеохондроз поясничного отдела позвоночника: лечение
При поясничном остеохондрозе основные деструктивные процессы протекают в хрящевой ткани межпозвонковых дисков. Полноценная регенерация разрушенного хряща невозможна, поэтому важно начать лечение с самых первых симптомов заболевания — умеренной боли, дискомфорта в поясничном отделе позвоночника. То есть тогда, когда структура хряща еще не нарушена и патологический процесс можно если не остановить, то хотя бы существенно замедлить.

Для устранения болевого синдрома на первых стадиях остеохондроза из медикаментозных методов хорошо себя зарекомендовал прием нестероидных противовоспалительных средств (НПВС). Их можно применять как местно, в виде мазей, гелей, так и в виде инъекций. Помимо противовоспалительных компонентов в мази для устранения боли в пояснице нередко входят охлаждающие компоненты (ментол) или разогревающие (капсаицин, пчелиный, змеиный яд) — они помогают снять спазм мышц и тем самым также облегчают болевой синдром. НПВС в свою очередь устраняют воспаление и как следствие этого — боль. При интенсивном болевом синдроме врач может рекомендовать новокаиновые блокады, позволяющие надолго ликвидировать болевой синдром.
Тем не менее, на первых стадиях остеохондроза важно основной упор сделать на патогенетическое лечение — то есть нормализацию обменных процессов в хрящевой ткани межпозвоночных дисков путем приема хондропротекторов. Это группа лекарственных препаратов, восстанавливающая обмен веществ в хряще, нормализующая его структурно-функциональнеое состояние, предотвращающая деструкцию хрящевой ткани. Например, в лечении поясничного остеохондроза хорошо себя проявил хондропротектор Дона®. Действующее вещество препарата — глюкозамина сульфат кристаллический. Он является субстратом естественных компонентов здоровой хрящевой ткани, без которых невозможен нормальный обмен веществ в ней. В составе хондропротектора глюкозамина сульфат способствует синтезу структурных белков (протеогликанов) хряща.
При прогрессирующем поясничном остеохондрозе позвоночника лечения НПВС и хондропротекторами становится недостаточно. В таком случае врач может рекомендовать добавить к программе лечения глюкокортикостероидные препараты, позволяющие эффективно ликвидировать воспалительный синдром. Для снятия отека в окружающих позвоночник мышцах и ущемленных корешках нервов применяются мочегонные препараты, для ликвидации мышечного спазма — спазмолитики.
В том случае, если развилась грыжа межпозвоночного диска, или же в результате запущенной патологии развилась деструкция позвонков, единственным способом лечения становится хирургическое.
Грудной остеохондроз: физиотерапевтическое лечение
В том случае, если патологический процесс находится в стадии ремиссии, больному показано физиотерапевтическое лечение. В период обострения его применять запрещено: физиотерапевтические методики могут спровоцировать усугубление патологического процесса, однако в ремиссии действие таких методов исключительно благотворное, они помогают стимулировать кровообращение в тканях позвоночника, питание хряща, нормализацию обменных процессов в нем. Тем самым длительность периода ремиссии значительно увеличивается. При регулярном, не реже двух раз в год, проведении индивидуально подобранных курсов физиотерапии можно добиться стойкой, многолетней ремиссии поясничного остеохондроза.
Среди эффективных методов физиотерапии можно выделить магнито- и лазеротерапию, электрофорез, дарсонвализацию, иглоукалывание, ультразвуковую терапию, тракционную терапию (вытяжение) позвоночника, грязелечение, парафинотерапию, массаж, мануальную терапию. Любые манипуляции при этом должны быть максимально щадящими и бережными, дабы не спровоцировать дополнительное повреждение ткани межпозвонковых дисков.
В качестве профилактики врач может рекомендовать ношение корсета. Он позволяет на время разгрузить мышцы и позвоночник, предотвратить его искривление. Однако ношение корсета не должно быть постоянным, иначе вслед за разгрузкой мышц наступит их ослабление.
Лечебная физкультура при поясничном остеохондрозе
Лечебная физкультура (ЛФК) — важный компонент лечения поясничного остеохондроза. Тщательно подобранные в индивидуальном порядке физические упражнения помогают устранить спазм окружающих позвоночник мышц, укрепить их, стимулировать кровообращение в мышцах, связках, суставах позвоночника. Умеренная физическая активность исключительно полезна в целом — она способствует общей стимуляции кровообращения, нормализации обмена веществ и положительному эмоциональному настрою пациента, что также немаловажно.
Физическим упражнениям всегда должна предшествовать разминка или горячий душ — они позволяют разогреть мышцы, что важно для предотвращения их травмирования. Важное условие: любые движения при выполнении упражнений, особенно на скручивание позвоночника, его сгибание, должны быть бережными.
Поясничный остеохондроз — тяжелое хроническое заболевание, которое значительно снижает качество жизни больного. Однако лечение, начатое своевременно, с первых симптомов патологии, позволяет существенно замедлить течение патологического процесса и избежать развития опасных осложнений.
Источник